Dissoziative Identitätsstörung
Die dissoziative Identitätsstörung (DIS) (nach DSM-5 und ICD-11) ist dadurch gekennzeichnet, dass verschiedene Persönlichkeitszustände (dissoziative Identitäten) abwechselnd die Kontrolle über das Denken, Fühlen und Handeln eines Menschen übernehmen.[1][2][3] Diese Identitäten verfügen über eigene Charaktereigenschaften, Verhaltensweisen, Fähigkeiten, Wahrnehmungs- und Denkmuster.[1][2][3] Zusätzlich treten Erinnerungslücken zu Ereignissen oder persönlichen Informationen auf, die nicht mehr durch gewöhnliche Vergesslichkeit erklärbar sind.[1][2][3]
| Klassifikation nach ICD-11 | |
|---|---|
| 6B64 | Dissoziative Identitätsstörung |
| 6B65 | Partielle dissoziative Identitätsstörung |
| ICD-11: Englisch • Deutsch (Entwurf) | |
| Klassifikation nach ICD-10 | |
|---|---|
| F44.81 | Multiple Persönlichkeit(sstörung) |
| ICD-10 online (WHO-Version 2019) | |
Das früher als multiple Persönlichkeit(sstörung) (MP/MPS) bekannte Zustandsbild ist nicht zu verwechseln mit Persönlichkeitsstörungen oder psychotischen Störungen (siehe Abschnitt Klassifikation),[2][4][5] und wird in der Regel von weiteren psychischen Symptomen begleitet.[1] Als Ursache werden Abweichungen von der typischen Gehirnentwicklung aufgrund extrem traumatischer Erlebnisse während der frühen Kindheit vermutet.[6] Entsprechende funktionelle und anatomische Veränderungen im Gehirn sind bei Betroffenen in ihrem Erwachsenenalter inzwischen vielfach durch statistische Auswertungen nachgewiesen worden.
Verbreitung
Es handelt sich nicht um eine seltene Erkrankung.[7][8] Die Verbreitung der dissoziativen Identitätsstörung in der Allgemeinbevölkerung wird mit 1,1 bis 1,5 % angegeben.[1][9][10][11] Unter College-Studenten mit einem durchschnittlichen Alter von 21 Jahren lag die Verbreitung international bei 3,7 % (95 %-KI: 2,2–6,4 %).[12][13] Bei Patienten in psychiatrischen Kliniken, bei jugendlichen Krankenhauspatienten und bei Teilnehmern an Programmen gegen Drogenmissbrauch, Essstörungen und Zwangsstörungen lag die Verbreitung in Nordamerika, Europa und der Türkei bei 1 bis 5 %.[7]
Ursachen und Entstehung
Traumatische Genese
Nach jahrzehntelanger Auswertung einer sehr großen Anzahl von Krankengeschichten gibt es in Fachkreisen die Hypothese, dass die DIS durch äußere Störeinflüsse auf die Entwicklung während der Kindheit verursacht werde,[10][7] da mehrheitlich von Patienten frühere traumatische Lebensereignisse berichtet werden.[1][10][14] Extrem negative Lebensumstände überwältigender Art wie Vernachlässigung, Misshandlung und Missbrauch könnten die Entwicklung einer integrierten Persönlichkeit verhindern, insbesondere wenn die ersten traumatischen Erfahrungen vor dem Alter von fünf Jahren geschehen.[15] Stattdessen könne es zu einer Abkapselung von Gedächtnisinhalten und wechselnden Identitäten kommen.[7] Die Ergebnisse gezielter Gehirnforschung in diesem Bereich haben nach Auffassung ihrer Autoren die Hypothese gestützt.[16][17][18] Daher wird die DIS in der Regel als Traumafolgestörung angesehen.[8][19][20] Neben anderen Modellen basieren das Ego-State-Modell und das Modell der strukturellen Dissoziation auf diesem Erklärungsansatz. Die deutschen, europäischen und internationalen Behandlungsleitlinien gehen von einer traumatischen Genese aus.[7][21][22][23]
Soziokognitive, iatrogene Genese
Von manchen Autoren wurden Unstimmigkeiten im Zusammenhang mit der Störung gesehen:
- Sehr wenige Kinder hätten diese Diagnose erhalten, obwohl die Krankheit ab dem Alter von drei Jahren auftreten könne.
- Es traten Identitäten in Form von Tieren oder Fabelwesen auf.
- Im Verlauf der Therapie sowie generell bis in die 1990er Jahre habe es eine Zunahme der Anzahl der jeweiligen Identitäten pro Person gegeben.
- Erinnerungsverfälschungen wie Pseudoerinnerungen seien seit den 1990er Jahren dokumentiert worden.
Einige Autoren folgerten daraus, dass therapeutische Suggestion eine entscheidende Rolle bei der Entstehung der Störung spielen könnte.[24][25][26][27] Dementgegen stützt keine Studie mit klinischer Population die Hypothese einer soziokognitiven, iatrogenen Genese.[28] Es wurde vielfach untersucht, ob es möglich ist eine DIS zu simulieren.[29] Eine systematische Übersichtsarbeit von 2014 kam zu dem Ergebnis, dass Unterschiede zwischen DIS und deren Simulation über das Darstellen einer sozialen Rolle hinausgehen könnten, jedoch Angaben von Patienten und Simulanten über ihre eigenen Fähigkeiten und Symptome unzuverlässig sein könnten.[30] Darüber hinaus wurden Qualität und Umfang der bisherigen Forschung bemängelt.[29]
Dalenberg et al.[31] stellten in einer Meta-Analyse fest, dass:
- der Zusammenhang zwischen belastenden Ereignissen und dissoziativen Symptomen eine zuverlässig moderate Effektstärke aufwies;
- dieser Zusammenhang bleibt auch dann signifikant, wenn objektive Messinstrumente der Belastung genutzt werden;
- dissoziative Symptome und Störungen tendieren dazu während oder nach belastenden Ereignissen aufzutauchen und sie nehmen bei traumaspezifischer Behandlung tendenziell ab;
- die Korrelation zwischen dissoziativen Symptomen und belastenden Ereignissen bleibt auch dann statistisch signifikant; wenn der Einfluss von Phantasiebegabung statistisch kontrolliert wird;
- Dissoziation zeigt keinen zuverlässigen Zusammenhang mit Suggestibilität oder Phantasieneigung.
- die Prognose des soziokognitiven Modell, das wiedererlangte Erinnerungen an traumatische Erlebnisse fehlerhafter sind als narrative-autobiografische Erinnerungen, hat sich ebenfalls nicht bewahrheitet.[32]
Die empirische Evidenz stützt das Traumamodell und widerlegt das soziokognitive Modell.[33][34] Dies wird durch diverse Studien belegt, die dissoziative Symptome oder Störungen untersucht haben. So konnte die Dissoziative Identitätsstörung in Zusammenhang mit dokumentierter Kindesmisshandlung gebracht werden.[35][36][37][38] Zahlreiche weitere Studien haben Hinweise auf schweren Kindesmissbrauch bei erwachsenen Patienten mit diagnostizierter DIS gefunden.[39][40][41][42] Retrospektive Studien unterstützen ebenfalls das Traumamodell,[43][44] ebenso wie prospektive Längsschnittstudien.[45][46] Die Dissoziative Identitätsstörung konnte sogar in Populationen nachgewiesen werden, in denen es weder zum Zeitpunkt der Studie die Diagnose gab,[47] noch öffentliche Informationen darüber existierten.[48][49][50]
Symptombild
Betroffene haben wechselnde Identitäten mit jeweils eigenem Selbstbild und -konzept, beispielsweise grundlegende Einstellungen und Gefühle betreffend. Hinzu kommen Erinnerungslücken und regelmäßig auch Symptome ähnlich denen der posttraumatischen Belastungsstörung (PTBS).[1][51] Unterschiedliche weitere Symptome, die denen anderer Störungen ähneln, sind häufig und bessern sich in der Regel nur, wenn die DIS in deren Behandlung mit einbezogen wird.[1][7] Dazu gehören insbesondere Depressionen, Angst-, Schlaf- und Essstörungen, Sucht- und Zwangserkrankungen, somatoforme Störungen, ängstlich-vermeidendes und Borderline-Verhalten.[1] Markante Unterschiede zwischen den einzelnen Identitäten sind dabei nicht ungewöhnlich;[1] auch das empfundene Alter oder Geschlecht,[52][53] und die Handschriften[54][55] können sich unterscheiden. Das gesamte Symptombild weist dadurch eine besondere Bandbreite und Variabilität auf. Des Weiteren nehmen die Betroffenen ihre Identitätswechsel in der Regel lange Zeit nicht als solche, sondern als unklare Störungen wahr. Auch deshalb bleibt eine DIS oft lange unerkannt oder falsch diagnostiziert.[7]
Neurobiologie
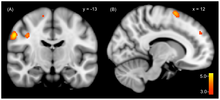
Mit dem Identitätswechsel gehen Wechsel körperlicher Werte des vegetativen Nervensystems (zum Beispiel Puls, Blutdruck, Muskelspannung, Sehschärfe) und markante Wechsel in der Aktivität des Gehirns einher, wie mit bildgebenden Verfahren wiederholt nachgewiesen wurde.[16][17][18][56][57][58] Bei derartigen Untersuchungen zeigten sich auch Unterschiede zwischen tatsächlicher und gespielter (simulierter) DIS.[59] Auch bestimmte anatomische Abweichungen im Gehirn von Menschen mit DIS wurden wiederholt festgestellt,[60][61] und werden als mögliches Hilfsmittel bei der individuellen Diagnose erforscht.[62]
Diagnose
Die Diagnose erfolgt durch Erhebung der Krankengeschichte, eventuell mit Eigen- und Fremdanamnese. Sie gilt als anspruchsvoll,[63] auch weil es Teil des Symptombildes ist, dass die Persönlichkeitszustände oft nur getrennt erlebt werden und teilweise die Tendenz besteht, sie zu verbergen. Auch daher ist das Risiko einer Fehldiagnose erhöht.[7][64]
Sofern ein Persönlichkeitszustand dominant ist und normalerweise im Alltag funktioniert, jedoch dissoziative Intrusionen anderer Persönlichkeitszustände vorkommen, und die exekutive Kontrolle über das Bewusstsein und Verhalten, wenn überhaupt, nur gelegentlich, begrenzt und vorübergehend bei verschiedenen Persönlichkeitszuständen liegt, kommt eine partielle dissoziative Identitätsstörung (ICD-11 6B65; ICD-10 F44.9 dissoziative Störung [Konversionsstörung], nicht näher bezeichnet) als Diagnose in Betracht.[65]
Differenzialdiagnose
Die differenzialdiagnostische Abgrenzung kann komplex anmuten und benötigt ausreichende Fachkenntnis.[63] Besonders sorgfältig sind die folgenden Unterscheidungen zu treffen:
- Patienten mit einer Borderline-Störung leiden unter häufigen Stimmungsschwankungen, oft ohne von außen erkennbare Ursache, die auf den ersten Blick wie Identitätswechsel imponieren können. Außerdem sind schwerwiegende Identitätsstörungen typisch für das Krankheitsbild.
- Auch manche Formen der Schizophrenie können Ähnlichkeit zu Symptomen aufweisen, die bei der DIS möglich sind. So erleben manche dieser Patienten Stimmen, die ihre Handlungen kommentieren und beobachten, was auch im Erleben co-bewusster Identitäten auftreten kann. Im Unterschied zu psychotischen Personen zeigen Menschen mit DIS jedoch keine schneiderschen Symptome zweiten Ranges, und die Symptome ersten Ranges haben keine wahnhafte Qualität oder externe Lokalisation.
- Die komplexe posttraumatische Belastungsstörung teilt mit der dissoziativen Identitätsstörung die traumatische Genese und es treten häufig dissoziative Symptome wie Amnesie und Depersonalisation auf. Umgekehrt ist die DIS daher auch häufig von PTBS-artigen Symptomen begleitet.[51]
Behandlung
Jenseits pharmakotherapeutischer Interventionen wird für die Behandlung der DIS ein eklektischer Therapieansatz empfohlen, „der psychodynamische, kognitiv-behaviorale, hypnotherapeutische und traumaadaptierte Vorgehensweisen umfasst“.[8] Bevorzugt eingesetzte Verfahren sind die von Ellert Nijenhuis entwickelte Enaktive Traumatherapie[66][67], die von John und Helen Watkins entwickelte Ego-State-Therapie und die von Luise Reddemann und anderen konzipierte Psychodynamisch Imaginative Traumatherapie (PITT). Zu den die Behandlung begleitenden Verfahren gehören unter anderem Ergo- und Kunsttherapie.[7][21][22]
Psychotherapie
Die Therapie verfolgt grundsätzlich das Ziel, die Lebensqualität durch verbesserte Kommunikation, Autokommunikation und Kooperation zu steigern, aber auch die selbstregulativen Kräfte zu stärken. Sofern vom Patienten gewünscht, gilt es, die Integration verschiedener Persönlichkeitszustände zu unterstützen.[7][68] Zu den Prioritäten der therapeutischen Arbeit gehören:[7]
- Stabilisierung und Sicherheit
- Traumabearbeitung zur Reduktion der damit assoziierten, PTBS-artigen Symptomatik
- Schritte zur Kommunikation, Kooperation, und, sofern gewünscht, Integration von Persönlichkeitszuständen
Unter Beachtung dieser Prioritäten stehen drei Felder im Fokus:
- Reaktionsmuster bei Gefahren und Traumata
- Unterbrechungen, Lücken und Sprünge in der kindlichen und jugendlichen Entwicklung
- Bindungs- und Abgrenzungsverhalten
Dabei ist das subjektive Erleben der eigenen Daseinsberechtigung jeder jeweils aktiven Identität auf eine selbstverständliche, nicht-apologetische Art Grundlage und verbindendes Element dieser Felder, und bildet so die Voraussetzung für eine hohe Lebensqualität.[63] Für die Therapie der DIS stehen zahlreiche psychotherapeutische Methoden zur Verfügung, unter denen die Enaktive Traumatherapie, die Ego-State-Therapie und die Psychodynamisch Imaginative Traumatherapie bevorzugt zum Einsatz empfohlen werden. Die American Psychological Association rät in Auswertung der Mitteilungen erfahrener Therapeuten zu einer individuell angepassten und sorgfältig abgestuften Behandlung.[68] Besonders in der ersten Phase der Therapie gelte es, die Patienten beim Aufbau von spezifischen Fähigkeiten zu unterstützen, die helfen können, riskantes oder gefährliches Verhalten zu vermeiden und sich zu schützen, damit sie sich zunehmend sicher fühlen können. Zu diesen Fähigkeiten gehört die Regulierung von Affekten und Emotionen, die Impulskontrolle, erfolgversprechende Strategien der zwischenmenschlichen Interaktion und die Fähigkeit, sich zu erden und intrusives Material zu ertragen. Dissoziierte Selbstzustände sollten möglichst frühzeitig in der Behandlung identifiziert und mit ihnen gearbeitet werden, wobei darauf zu achten sei, die Patienten nicht zu überwältigen.[68] Dabei wäre zu bedenken, dass der Störung auch eine vom Trauma zu unterscheidende Extremtraumatisierung zugrunde liegen kann.
Die Traumatherapeuten Suzette Boon, Kathy Steele und Onno van der Hart legten bereits 2011 ein Manual für das sogenannte Skillstraining von Patienten und Therapeuten vor.[69] Für das therapeutische Vorgehen werden insbesondere die Altersgruppen der bis Vierjährigen, der Vier- bis Achtzehnjährigen und der Erwachsenen unterschieden. Entsprechend wurden Richtlinien für die Behandlung von Kindern und Jugendlichen[21] einerseits und Erwachsenen[7] andererseits vorgelegt.
Insgesamt besteht Einigkeit in der Anwendung eines phasenorientierten Vorgehens, „bei dem zunächst eine Stabilisierung der Patienten angestrebt wird, bevor man sich gezielt der Bearbeitung traumatischen Materials zuwendet“. Der Einsatz störungsspezifischer Techniken diene der Entwicklung und Unterstützung eines kohärenten Selbst. „Als Therapie der Wahl“ gelte „eine individuelle ambulante Langzeitpsychotherapie mit zwei Stunden pro Woche über mehrere Jahre“, doch hätten sich auch „kombinierte Therapieangebote von ambulanter und stationärer Intervalltherapie klinisch bewährt“. Überdies lägen „erste Erfahrungen von strukturierten Gruppenangeboten zur gezielten Stabilisierung in Kombination mit individuellen Einzeltherapien vor“, die „in Zukunft möglicherweise effizientere und ökonomischere Alternativen zur alleinigen Langzeitpsychotherapie darstellen können“, wie im Jahr 2006 im Deutschen Ärzteblatt mitgeteilt wurde.[8]
Pharmakotherapie
Es gibt bisher (Stand Februar 2022) kein Medikament, das zur Behandlung der dissoziativen Identitätsstörung zugelassen ist. Vorhandene Forschungsergebnisse sind noch von geringer Aussagekraft, und weitere Studien werden benötigt.[70] Eine etwaige Medikation findet daher im Rahmen des Off-Label-Use statt. Sie orientiert sich sowohl an der individuellen Symptomatik als auch an der individuellen Reaktion auf das Medikament.[71]
Prognose und Verlauf
Die individuellen Einschränkungen variieren stark:[1] Einige Menschen können mit dissoziativen Identitäten hohe akademische und berufliche Leistungen erbringen,[72][73][74] teils bereits bevor sie diagnostiziert wurden,[75] andere hingegen nehmen spezialisierte Tageseinrichtungen wahr.[76][77] Während der leitliniengerechten Behandlung von Erwachsenen steigt deren allgemeines Funktionsniveau;[78] auch können bei der Behandlung von Kindern und Jugendlichen gute Ergebnisse erzielt werden.[21]
Geschichte

Diskurse über dissoziative Identitäten waren bei französischen Psychiatern und Philosophen der Jahre 1840 bis 1880 ein häufiges Thema;[8] so wurde ein Fall aus dem 16. Jahrhundert erstmals 1896 und dann erneut 1996 analysiert.[80] Der Begriff der Dissoziation als „Desintegration und Fragmentierung des Bewusstseins“ wurde 1889 durch den französischen Psychiater und Begründer der modernen dynamischen Psychiatrie Pierre Janet (1859–1947) geprägt.[81] Er entwickelte eine bis heute einflussreiche Theorie über die Verarbeitungsprozesse traumatischer Erfahrungen und betrachtete die Traumaantwort grundsätzlich als eine Störung des Gedächtnisses, welche die Integration der traumatischen Erinnerungen in bestehende kognitive Strukturen verhindere, was über eine Abspaltung von Bewusstsein und Willenskontrolle zu dissoziativer Amnesie führe.[82] Damit hatte Janet bereits 1889 wichtige Grundlagen für das Verständnis der Dissoziation als solcher und damit auch für die moderne Psychotraumatologie und -therapie geschaffen, die für fast 100 Jahre weitgehend in Vergessenheit geraten sollten.[83]
Im Jahr 1973 erschien Sybil, ein von der Journalistin Flora Rheta Schreiber verfasster Bericht über eine Patientin mit 16 Persönlichkeitszuständen, der zum Bestseller avancierte. Danach meldeten sich in den USA mehrere Hundert Menschen, die angaben, ebenfalls unter dieser Störung zu leiden. In späteren Jahren wurde das Buch aufgrund bestimmter darin vorkommender Methoden zur Behandlung (Erzeugung von Medikamentenabhängigkeit, Elektroschock) und der kommerziellen Interessen der Beteiligten als unzuverlässige und irreführende Quelle angesehen.[84] Die Psychiaterin der Patientin habe, so wird vermutet, diese zu entscheidenden Aussagen verleitet und vom Verkauf ihrer Geschichte profitiert.[85]
Klassifikation
Historisch waren die dissoziativen Störungen, einschließlich der dissoziativen Identitätsstörung, in breiteren Diagnosen subsumiert.[86][87] Mit der Veröffentlichung des DSM-III der American Psychiatric Association im Jahr 1980 wurde die DIS mit der Diagnose multiple Persönlichkeit erstmals eigenständig und definiert,[88][89] ehe sie zur multiplen Persönlichkeitsstörung (DSM-III-R, 1987),[88][90] und schließlich zur dissoziativen Identitätsstörung fortentwickelt wurde (seit DSM-IV, 1994).[88][91]
Die Weltgesundheitsversammlung, das höchste Entscheidungsorgan der Weltgesundheitsorganisation, ist für die Verabschiedung neuer Versionen der Internationalen Klassifikation der Krankheiten (ICD) zuständig. In dieser Klassifikation erstmals separat verzeichnet war die Störung mit der Diagnose multiple Persönlichkeitsstörung (erste ICD-10-Version, 1993),[2][4][92] die dann in multiple Persönlichkeit umbenannt (alle späteren ICD-10-Versionen),[5] und schließlich zur dissoziativen Identitätsstörung fortentwickelt wurde (ICD-11, 2019 beschlossen, ab 2022 in Kraft).[3][93]
Im Zuge dieser Änderungen haben sich neben der bloßen Bezeichnung auch die Diagnosekriterien entwickelt,[11][91] und es zeigt sich eine Progression der Sichtweise.[8][88] Die Einordnung als dissoziative Störung jedoch blieb dabei stets konstant, da auch die multiple Persönlichkeitsstörung als solche und insbesondere nicht als Persönlichkeitsstörung galt.[2][4][90][92]
| Inkrafttreten | Weltgesundheitsorganisation | American Psychiatric Association |
|---|---|---|
| 1980 | DSM-III: multiple Persönlichkeit | |
| 1987 | DSM-III-R: multiple Persönlichkeitsstörung | |
| 1993 | ICD-10: multiple Persönlichkeitsstörung | |
| 1994 | DSM-IV: dissoziative Identitätsstörung | |
| 2000 | DSM-IV-TR: dissoziative Identitätsstörung | |
| 2003 | ICD-10: multiple Persönlichkeit | |
| 2013 | DSM-5: dissoziative Identitätsstörung | |
| 2022 | ICD-11: dissoziative Identitätsstörung |
Kritik bezüglich der Geschichte der Klassifikationen
Mehrere systematische Übersichtsarbeiten gelangten ab Mitte der 2000er bis in die 2010er Jahre hinein zu dem Schluss, dass das Konzept der Krankheit überwiegend auf einer Modeerscheinung der 1980er und 1990er Jahre beruhe, wissenschaftlich unzureichend begründet sei und das Forschungsinteresse seitdem zurückgegangen sei.[25][94][27][29][95] Andere Forscher, wie die Forschungsgruppe von Lutz Jäncke, verweisen auf physiologische Veränderungen beim Wechsel zwischen den Identitäten, die sich ihnen zufolge nicht durch bloße Phantasie oder Suggestion erklären lassen.[16][85]
Mittlerweile hat sich der Diskurs bezüglich der Validität der Diagnose von dissoziativen Identitätsstörungen etwas verschoben. Zweifel am Vorhandensein der Krankheit werden deutlich seltener geäußert. Dafür wird vermehrt auf eine durch Social Media induzierte Problematik hingewiesen: Immer häufiger stellen Content Creator auf Plattformen wie beispielsweise TikTok ihre (oftmals selbst diagnostizierte) Persönlichkeitsstörung und ihre vermeintlich wechselnden Identitäten zur Schau. Dies geht häufig mit einer Romantisierung, Glorifizierung und Sexualisierung der Störung einher. Es erscheint möglich, dass sich Menschen, die sich solche Videos ansehen, selbst falsch positiv diagnostizieren.[96][97][98]
Siehe auch
Weblinks
- Vielfalt – deutsche Interessensvertretung[99][100]
- Deutsche Gesellschaft für Trauma und Dissoziation (DGTD) – deutsche Fachgesellschaft
- European Society for Trauma and Dissociation (ESTD) – europäische Fachgesellschaft
- Cécile Loetz, Jakob Müller: Dissoziative Identitätsstörung – Verborgene Leben. In: Rätsel des Unbewußten. Podcast zur Psychoanalyse und Psychotherapie (Folge 55).
- Rebecca J. Lester: Die Geschichte von Ella und ihren zwölf Ichs. In: Spektrum.de. 25. Juli 2023, abgerufen am 27. Juli 2023.
Fachliteratur
Leitlinien
- International Society for the Study of Trauma and Dissociation: Guidelines for Treating Dissociative Identity Disorder in Adults, Third Revision. In: Journal of Trauma & Dissociation. Band 12, Nr. 2, 28. Februar 2011, ISSN 1529-9732, S. 115–187, doi:10.1080/15299732.2011.537247 (englisch)., PDF (abgerufen am 20. Oktober 2019)
- International Society for the Study of Dissociation: Guidelines for the Evaluation and Treatment of Dissociative Symptoms in Children and Adolescents. In: Journal of Trauma & Dissociation. Band 5, Nr. 3, 4. Oktober 2004, ISSN 1529-9732, S. 119–150, doi:10.1300/J229v05n03_09 (englisch)., PDF (abgerufen am 20. Oktober 2019)
- European Society for Trauma and Dissociation: Guidelines for the assessment and treatment of children and adolescents with dissociative symptoms and dissociative disorders. Juli 2017, S. 1–31 (englisch)., PDF (abgerufen am 20. Oktober 2019)
Einführungen
- M. J. Dorahy, B. L. Brand, V. Sar, C. Krüger, P. Stavropoulos, A. Martínez-Taboas, R. Lewis-Fernández, W. Middleton: Dissociative identity disorder: An empirical overview. In: The Australian and New Zealand journal of psychiatry. Band 48, Nummer 5, Mai 2014, S. 402–417, doi:10.1177/0004867414527523, PMID 24788904 (Review).
- B. L. Brand, R. J. Loewenstein, D. Spiegel: Dispelling myths about dissociative identity disorder treatment: an empirically based approach. In: Psychiatry. Band 77, Nummer 2, 2014, S. 169–189, doi:10.1521/psyc.2014.77.2.169, PMID 24865199 (Review).
- Frank W. Putnam: Handbuch dissoziative Identitätsstörung: Diagnose und psychotherapeutische Behandlung. Probst, Lichtenau/Westfalen 2013, ISBN 978-3-9813389-9-7.
- Luise Reddemann: Dissoziation, in: T. Bronisch, L. Reddemann, M. Bohus, M. Dose, C. Unckel: Krisenintervention bei Persönlichkeitsstörungen: Therapeutische Hilfe bei Suizidalität, Selbstschädigung, Impulsivität, Angst und Dissoziation. Pfeiffer bei Klett-Cotta, Stuttgart 2000, ISBN 3-608-89688-0. 4. Auflage. Klett-Cotta, Stuttgart 2009, ISBN 978-3-608-89096-9, S. 145–163.
- Luise Reddemann, Arne Hofmann, Ursula Gast: Psychotherapie der dissoziativen Störungen. 3., überarbeitete Auflage. Thieme, Stuttgart 2011, ISBN 978-3-13-130513-8.
- Michaela Huber: Viele sein – ein Handbuch: Komplextrauma und dissoziative Identität – verstehen, verändern, behandeln, Junfermann Verlag; 2. Edition (15. Juli 2011), ISBN 978-3-87387-782-5
Rezeption in den Medien
Die DIS findet sich in Filmen und Büchern sowohl als bloßes Mittel zur Handlungsentwicklung, als auch als zentrales Thema.[101][102][103] Die Darstellung in Spielfilmen wird als häufig realitätsfern beschrieben,[103][104][105][106] was Fach- und Interessensverbände kritisieren.[106][107] Es sind mehrere autobiografische Werke erschienen, die zum Teil wesentlichen Einfluss auf die allgemeine Kenntnis und das öffentliche Verständnis der DIS hatten.[108]
Dokumentationen
- Multiple Persönlichkeit, Die Frage, Funk, 2019[109][110][111]
- The Lives I Lead, Radio 1 Stories, BBC Radio 1, 2018[112][113]
- Multiple Persönlichkeit: „Ich bin viele!“, Radiowissen, Bayern 2, 2013[114]
Autobiografien
- Cameron West: First Person Plural: My Life As A Multiple, Hyperion, New York, 1999[73]
- deutsche Ausgabe: Erste Person Plural. Die Geschichte meiner vielen Persönlichkeiten, List, München, 1999
- Joan Frances Casey: The Flock, Random House Publishing, New York, 1991[115]
- deutsche Ausgabe: Ich bin viele: Eine ungewöhnliche Heilungsgeschichte, Rowohlt Verlag, Reinbek bei Hamburg 1992[116]
- Truddi Chase: When Rabbit Howls, Berkley Books, New York, 1987[108][117]
- deutsche Ausgabe: Aufschrei, Bastei Lübbe, Bergisch Gladbach, 1988
Romane und Novellen
- Hannah C. Rosenblatt: aufgeschrieben, Edition Assemblage, Münster, 2019[118][119]
- Matt Ruff: Set This House in Order: A Romance of Souls, HarperCollins Publishers, New York, 2003[120][121]
- deutsche Ausgabe: Ich und die anderen, Carl Hanser Verlag, München, 2004
- Adriana Stern: Hannah und die Anderen, Argument Verlag, Hamburg, 2001
- Daniel Keyes: The fifth Sally, Houghton Mifflin Harcourt, Boston, 1980
- deutsche Ausgabe: Die fünfte Sally, Nymphenburger Verlag, München, 1983
Spielfilme und Serien
- What If It Works?, Australien, 2017[122][123]
- Frankie & Alice, Canada, 2010[124][125]
- Taras Welten, USA, 2009–2011
- Eva mit den drei Gesichtern, USA, 1957