Vitamina D
| Vitamina D Alerta sobre risco à saúde | |
|---|---|
 |  |
| Nome IUPAC | (3β,5Z,7E)-9,10-secocholesta- 5,7,10(19)-trien-3-ol |
| Outros nomes | vitamina , 7-dehidrocolesterol ativado. |
| Identificadores | |
| Número CAS | |
| Número EINECS | |
| ChemSpider | |
| SMILES |
|
| InChI | 1/C27H44O/c1-19(2)8-6-9-21(4)25-15-16-26-22 (10-7-17-27(25,26)5)12-13-23-18-24(28)14-11 -20(23)3/h12-13,19,21,24-26,28H,3,6-11,14-18 H2,1-2,4-5H3/b22-12+,23-13-/t21-,24+,25-,26?, 27-/m1/s1 |
| Propriedades | |
| Fórmula molecular | |
| Massa molar | 384.64 g/mol |
| Aparência | Branco, cristais em forma de agulha |
| Ponto de fusão | 83–86 °C |
| Página de dados suplementares | |
| Estrutura e propriedades | n, εr, etc. |
| Dados termodinâmicos | Phase behaviour Solid, liquid, gas |
| Dados espectrais | UV, IV, RMN, EM |
| Exceto onde denotado, os dados referem-se a materiais sob condições normais de temperatura e pressão Referências e avisos gerais sobre esta caixa. Alerta sobre risco à saúde. | |
Vitamina D faz parte de um grupo de secosteroides solúveis em gordura responsáveis por aumentar a absorção intestinal de cálcio, magnésio e fosfato e por muitos outros efeitos biológicos.[1][2] Em humanos, os compostos mais importantes neste grupo são a vitamina D3 (também conhecida como colecalciferol) e a vitamina D2 (ergocalciferol).[1][2][3]
A principal fonte natural da vitamina é a síntese de colecalciferol nas camadas inferiores da epiderme da pele por meio de uma reação química dependente da exposição ao sol (especificamente radiação UVB).[4][5] O colecalciferol e o ergocalciferol podem ser ingeridos na dieta e por meio de suplementos.[2][6] Apenas alguns alimentos, como a carne de peixe gordo, contêm naturalmente quantidades significativas de vitamina D.[1][7] Nos EUA e em outros países, o leite de vaca e os substitutos do leite derivados de plantas são fortificados com vitamina D, assim como muitos cereais matinais. Os cogumelos expostos à luz ultravioleta contribuem com quantidades úteis de vitamina D.[1] As recomendações dietéticas normalmente assumem que toda a vitamina D de uma pessoa é administrada por via oral, pois a exposição ao sol na população é variável e as recomendações sobre a quantidade de exposição ao sol que é segura são incertas em visão do risco de câncer de pele.[1]
A vitamina D da dieta ou da síntese da pele é biologicamente inativa. No entanto, é ativada por duas etapas de hidroxilação de enzimas proteicas, a primeira no fígado e a segunda nos rins.[3] Como a vitamina D pode ser sintetizada em quantidades adequadas pela maioria dos mamíferos se expostos à uma quantidade suficiente de luz solar, ela não é essencial, portanto, tecnicamente, não é uma vitamina.[2] Em vez disso, pode ser considerado um hormônio, com a ativação do pró-hormônio da vitamina D resultando na forma ativa, calcitriol, que então produz efeitos por meio de um receptor nuclear em vários locais.[2]
O colecalciferol é convertido no fígado em calcifediol (25-hidroxicolecalciferol); ergocalciferol é convertido em 25-hidroxiergocalciferol. Esses dois metabólitos da vitamina D (chamados de 25-hidroxivitamina D ou 25 (OH) D) são medidos no soro para determinar o status da vitamina D de uma pessoa.[8][9] O calcifediol é posteriormente hidroxilado pelos rins e algumas células do sistema imunológico para formar calcitriol (também conhecido como 1,25-diidroxicolecalciferol), a forma biologicamente ativa da vitamina D.[10][11] O calcitriol circula como um hormônio no sangue, tendo um papel importante na regulação a concentração de cálcio e fosfato, promovendo o crescimento saudável e a remodelação óssea. O calcitriol também tem outros efeitos, incluindo alguns no crescimento celular, funções neuromusculares e imunológicas e na redução da inflamação.[1]
A vitamina D tem um papel significativo na homeostase e no metabolismo do cálcio. Sua descoberta deveu-se ao esforço para encontrar a substância alimentar que falta em crianças com raquitismo (a forma infantil da osteomalácia).[12] Os suplementos de vitamina D são administrados para tratar ou prevenir a osteomalácia e o raquitismo. As evidências de outros efeitos sobre a saúde da suplementação de vitamina D na população em geral são inconsistentes.[1] O efeito da suplementação de vitamina D sobre a mortalidade não é claro, com uma meta-análise encontrando uma pequena redução na mortalidade em idosos e outra concluindo que não existe uma justificativa clara para recomendar a suplementação com esse propósito.[13][14]
Formas
Existem várias formas (vitaminas) de vitamina D. As duas formas principais são a vitamina D2 ou ergocalciferol e a vitamina D3ou colecalciferol. A vitamina D sem um subscrito refere-se a D2 ou D3, ou a ambos, e é conhecida coletivamente como calciferol.[15]
A vitamina D2 foi caracterizada quimicamente em 1931. Em 1935, a estrutura química da vitamina D3 foi definida e resultou da irradiação ultravioleta do 7-desidrocolesterol. Uma nomenclatura química para as formas de vitamina D foi recomendada em 1981, mas nomes alternativos permanecem de uso comum.[3][16]
Quimicamente, as várias formas de vitamina D são secosteroides, isto é, esteroides nos quais uma das ligações dos anéis de esteroides é quebrada.[17] A diferença estrutural entre a vitamina D2 e a vitamina D3 está na cadeia lateral, que contém uma ligação dupla, entre os carbonos 22 e 23, e um grupo metil no carbono 24 na vitamina D2.[3]
Biologia
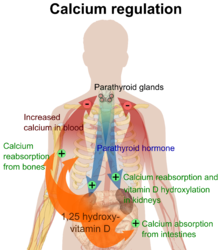
O metabólito ativo da vitamina D, calcitriol, medeia seus efeitos biológicos ligando-se ao receptor da vitamina D (VDR), que está localizado principalmente nos núcleos das células-alvo.[17] A ligação do calcitriol ao VDR permite que o VDR atue como um fator de transcrição que modula a expressão gênica de proteínas de transporte (como TRPV6 e calbindina), que estão envolvidas na absorção de cálcio no intestino.[19] O receptor da vitamina D pertence à superfamília de receptores nucleares de receptores de esteroides/hormônios tireoidianos, e os VDRs são expressos por células na maioria dos órgãos, incluindo cérebro, coração, pele, gônadas, próstata e mama.
A ativação do VDR no intestino, osso, rim e células da glândula paratireóide leva à manutenção dos níveis de cálcio e fósforo no sangue (com a ajuda do hormônio da paratireóide e calcitonina) e à manutenção da densidade óssea.[20]
Um dos papéis mais importantes da vitamina D é manter o equilíbrio do cálcio nos ossos, promovendo a absorção de cálcio nos intestinos, promovendo a reabsorção óssea pelo aumento do número de osteoclastos, mantendo os níveis de cálcio e fosfato para a formação óssea e permitindo o funcionamento adequado do hormônio da paratireóide para manter o níveis adequados de cálcio no sérum. A deficiência de vitamina D pode resultar em menor densidade óssea e um risco aumentado de densidade óssea reduzida (osteoporose) ou fratura óssea, porque a falta de vitamina D altera o metabolismo mineral no corpo.[21] Assim, a vitamina D também é crítica para a remodelação óssea por meio de seu papel como um potente estimulador da reabsorção óssea.[21]
O VDR regula a proliferação e diferenciação celular. A vitamina D também afeta o sistema imunológico, e os VDRs são expressos em vários leucócitos, incluindo monócitos e células T e B ativadas.[22] In vitro, a vitamina D aumenta a expressão do gene da tirosina hidroxilase nas células medulares adrenais e afeta a síntese de fatores neurotróficos, óxido nítrico sintase e glutationa.[23]
A expressão do receptor de vitamina D diminui com a idade e as descobertas sugerem que a vitamina D está diretamente relacionada à força, massa e função musculares, todos sendo fatores importantes para as funções normais do organismo e para o desempenho de um atleta.[24]
Deficiência
Estima-se que um bilhão de pessoas em todo o mundo sejam insuficientes ou deficientes em vitamina D.[24] A deficiência de vitamina D é generalizada na população europeia.[25] Uma dieta com vitamina D insuficiente em conjunto com exposição inadequada ao sol causa a deficiência de vitamina D. A deficiência grave de vitamina D em crianças causa raquitismo, um amolecimento e enfraquecimento dos ossos, uma doença rara nos países desenvolvidos.[26]
A deficiência de vitamina D é encontrada em todo o mundo em idosos e permanece comum em crianças e adultos.[27][28][29] A deficiência resulta em mineralização óssea prejudicada e dano ósseo que leva a doenças que amolecem os ossos, incluindo raquitismo em crianças e osteomalácia em adultos.[30] O calcifediol baixo no sangue (25-hidroxivitamina D) pode resultar da baixa exposição ao sol.[31] A deficiência de vitamina D pode fazer com que a absorção intestinal do cálcio da dieta caia para 15%.[20] Quando não possui a deficiência, o indivíduo costuma absorver entre 60 e 80%.[20]
Saúde óssea
Raquitismo
 Ver artigo principal: Raquitismo
Ver artigo principal: RaquitismoO raquitismo, uma doença infantil, é caracterizada pelo crescimento prejudicado e ossos fracos, deformados e moles que se dobram e se curvam com o peso quando as crianças começam a andar. O raquitismo geralmente aparece entre os 3 e 18 meses de idade.[32] Os casos continuam a ser relatados na América do Norte e em outros países ocidentais e são vistos principalmente em bebês amamentados e naqueles com pele mais escura.[32] Essa condição é caracterizada por pernas arqueadas,[30] que podem ser causadas por deficiência de cálcio ou fósforo, bem como por falta de vitamina D; hoje, é amplamente encontrada em países menos desenvolvidos na África, Ásia ou Oriente Médio e naqueles com doenças genéticas, como o raquitismo por deficiência de pseudovitamina D.[33][34]
A deficiência materna de vitamina D pode causar doença óssea evidente antes do nascimento e comprometimento da qualidade óssea após o nascimento.[35][36] O raquitismo nutricional existe em países com intensa luz solar o ano todo, como a Nigéria, e pode ocorrer sem deficiência de vitamina D.[37][38]
Embora o raquitismo e a osteomalácia sejam agora raros no Reino Unido, surtos ocorreram em algumas comunidades de imigrantes nas quais os portadores de osteomalácia incluíam mulheres com exposição ao ar livre à luz do dia aparentemente adequada e vestindo roupas ocidentais.[39] Ter a pele mais escura e reduzir a exposição ao sol não produzia raquitismo, a menos que a dieta se desviasse de um padrão onívoro ocidental, que é caracterizado por alto consumo de carne, peixe e ovos.[40][41][42] Os fatores de risco dietéticos para o raquitismo incluem a abstinência de alimentos de origem animal.[39][43]
A deficiência de vitamina D continua sendo a principal causa de raquitismo entre bebês na maioria dos países porque o leite materno tem baixo teor de vitamina D e os costumes sociais e as condições climáticas podem prevenir a exposição solar adequada. Em países ensolarados como Nigéria, África do Sul e Bangladesh, onde o raquitismo ocorre entre bebês e crianças mais velhas, ele fora atribuído à baixa ingestão de cálcio na dieta, característica de dietas à base de cereais com acesso limitado a produtos lácteos.[42]
O raquitismo era anteriormente um grande problema de saúde pública entre a população dos Estados Unidos; em Denver, onde os raios ultravioleta são cerca de 20% mais fortes do que ao nível do mar na mesma latitude,[44] quase dois terços de 500 crianças tinham raquitismo moderado no final da década de 1920.[45] Um aumento na proporção de proteína animal[43][46] na dieta americana do século 20, juntamente com o aumento do consumo de leite fortificado com quantidades relativamente pequenas de vitamina D,[47][48] coincidiu com um declínio dramático no número de casos de raquitismo.[20] Além disso, nos Estados Unidos e no Canadá, o leite fortificado com vitamina D, os suplementos vitamínicos ajudaram a erradicar a maioria dos casos de raquitismo em crianças com problemas de má absorção de gordura.[30]
Osteomalacia e osteoporose
A osteomalácia é uma doença em adultos que resulta da deficiência de vitamina D. As características desta doença são o amolecimento dos ossos, levando à flexão da coluna vertebral, arqueamento das pernas, fraqueza muscular, fragilidade óssea e aumento do risco de fraturas.[49] A osteomalácia reduz a absorção de cálcio e aumenta a perda de cálcio do osso, o que aumenta o risco de fraturas ósseas. A osteomalácia geralmente está presente quando os níveis de 25-hidroxivitamina D são menores que cerca de 10 ng/mL.[50] Embora se acredite que os efeitos da osteomalácia contribuam para a dor musculoesquelética crônica, não há evidências persuasivas de níveis mais baixos de vitamina D em quem sofre de dor crônica ou de que a suplementação alivia a dor musculoesquelética crônica inespecífica.[51][52]
A osteoporose é uma condição de densidade mineral óssea reduzida com aumento da fragilidade óssea e risco de fraturas ósseas. A osteoporose pode ser um efeito de longo prazo da insuficiência de cálcio e/ou vitamina D, pelo menos em parte. Isso pode resultar da ingestão inadequada de cálcio, com vitamina D insuficiente, contribuindo para a redução da absorção de cálcio.[1]
Pigmentação da pele
Pessoas de pele escura que vivem em climas temperados demonstraram ter baixos níveis de vitamina D, mas o significado disso não é certo.[53][54][55] Pessoas de pele escura são menos eficientes na produção de vitamina D porque a melanina na pele impede a síntese de vitamina D.[56] A deficiência de vitamina D é comum em hispânicos e afro-americanos nos Estados Unidos, com níveis caindo significativamente no inverno.[57] Isso se deve aos níveis de melanina na pele, pois atua como um protetor natural da exposição ao sol.[57]
Suplementação
A suplementação com vitamina D é um método confiável para prevenir ou tratar o raquitismo. Os efeitos da suplementação de vitamina D na saúde não esquelética são incertos.[58][59] Uma revisão de 2013 não encontrou nenhum efeito da suplementação nas taxas de doenças não esqueléticas, exceto uma redução provisória na mortalidade em idosos.[60] Os suplementos de vitamina D não alteram os resultados de enfarte do miocárdio, acidente vascular cerebral ou doença cerebrovascular, cancro, fraturas ósseas ou osteoartrite do joelho.[14][61] Os baixos níveis de vitamina D podem resultar de doenças, em vez de causar doenças.[60]
Um relatório do Instituto de Medicina dos Estados Unidos (IOM) afirma: "Os resultados relacionados ao câncer, doenças cardiovasculares, hipertensão, diabetes e síndrome metabólica, desempenho físico, funcionamento imunológico, distúrbios autoimunes, infecções, funcionamento neuropsicológico e pré-eclâmpsia não poderiam ser associados de forma confiável com a ingestão de cálcio ou vitamina D e frequentemente eram conflitantes. "[62] Alguns pesquisadores afirmam que o IOM foi muito definitivo em suas recomendações e cometeu um erro matemático ao calcular o nível de vitamina D no sangue associado à saúde óssea.[63] Os membros do painel do IOM afirmam que usaram um "procedimento padrão para recomendações dietéticas" e que o relatório se baseia solidamente nos dados. A pesquisa sobre suplementos de vitamina D, incluindo ensaios clínicos em grande escala, continua.[63]
Mortalidade, todas as causas
Foi descoberto que a suplementação de vitamina D3 leva a um risco reduzido de morte em idosos, mas o efeito não foi considerado pronunciado, ou certo o suficiente, para tornar a ingestão de suplementos recomendável.[13][14][60] Outras formas (vitamina D2, alfacalcidol e calcitriol) não parecem ter nenhum efeito benéfico em relação ao risco de morte.[13] Os níveis sanguíneos elevados parecem estar associados a um menor risco de morte, mas não está claro se a suplementação pode resultar neste benefício.[64] Tanto o excesso quanto a deficiência de vitamina D parecem causar funcionamento anormal e envelhecimento prematuro.[65][66][67] A relação entre as concentrações séricas de calcifediol e todas as causas de mortalidade é "em forma de U": a mortalidade é elevada em níveis altos e baixos de calcifediol, em relação a níveis moderados.[62] Os danos da vitamina D parecem ocorrer em um nível mais baixo de vitamina D na população negra do que na população branca.[62]
Saúde óssea
Em geral, nenhuma boa evidência suporta a crença comum de que os suplementos de vitamina D podem ajudar a prevenir a osteoporose.[14] Seu uso geral para a prevenção desta doença em pessoas sem deficiência de vitamina D, portanto, provavelmente não é necessário.[68] Para pessoas mais velhas com osteoporose, tomar vitamina D com cálcio pode ajudar a prevenir fraturas de quadril, mas também aumenta ligeiramente o risco de problemas estomacais e renais.[69] Um estudo descobriu que a suplementação com 800 UI ou mais por dia, em pessoas com mais de 65 anos foi "algo favorável na prevenção de fratura de quadril e fratura não vertebral".[70] O efeito é pequeno ou nenhum para pessoas que vivem de forma independente.[71][72] Os baixos níveis séricos de vitamina D foram associados a quedas e à baixa densidade mineral óssea.[73] Tomar vitamina D extra, no entanto, não parece alterar o risco.[74]
Atletas com deficiência de vitamina D correm um risco maior de fraturas por estresse e/ou grandes rupturas, principalmente aqueles que praticam esportes de contato. O maior benefício com a suplementação é observado em atletas deficientes (níveis séricos de 25 (OH) D <30 ng/mL) ou gravemente deficientes (níveis séricos de 25 (OH) D <25 ng/mL). Diminuições incrementais nos riscos são observadas com aumento das concentrações séricas de 25 (OH) D chegando a 50 ng/mL, sem benefícios adicionais observados em níveis além deste ponto.[75]
Por ter encontrado evidências crescentes de benefícios para a saúde óssea, embora não tenha encontrado boas evidências de outros benefícios, a Food and Drug Administration (FDA) dos EUA exigiu que os fabricantes declarassem a quantidade de vitamina D nos rótulos de informações nutricionais, como "nutrientes de importância para a saúde pública ", desde maio de 2016. Por uma proposta de prorrogação do prazo, alguns fabricantes tiveram até o dia 1 de julho de 2021 para cumprir.[76]
Câncer
Os suplementos de vitamina D têm sido amplamente comercializados por suas alegadas propriedades anticâncer.[77] Associações foram mostradas em estudos observacionais entre baixos níveis de vitamina D e o risco de desenvolvimento de certos tipos de câncer.[78] Não está claro, entretanto, se a ingestão de vitamina D adicional na dieta ou como suplementos afeta o risco de câncer. Avaliações têm descrito a evidência como sendo "inconsistente, inconclusiva quanto à causalidade e insuficiente para informar as necessidades nutricionais"[62] e "não suficientemente robusta para tirar conclusões".[71] Uma revisão de 2014 descobriu que os suplementos não tiveram efeito significativo no risco de câncer.[14]
Outra revisão de 2014 concluiu que a vitamina D3 pode diminuir o risco de morte por câncer (uma morte a menos em 150 pessoas tratadas ao longo de 5 anos), mas foram observadas preocupações com a qualidade dos dados.[13] Havia evidências insuficientes para recomendar suplementos de vitamina D para todas as pessoas com câncer, embora algumas evidências sugerissem que o baixo teor de vitamina D pode estar associado a um pior resultado para alguns tipos de câncer, e que níveis mais elevados de 25-hidroxivitamina D no momento do diagnóstico estavam associados a melhores resultados.[79][80] Uma revisão sistemática e meta-análise de 2020 em pessoas com câncer colorretal encontrou evidências de um benefício clinicamente significativo da suplementação de vitamina D nos resultados, incluindo a sobrevida, embora a análise tenha limitações.[81]
Sistema cardiovascular
Tomar suplementos de vitamina D não reduz significativamente o risco de acidente vascular cerebral, doença cerebrovascular, infarto do miocárdio ou doença isquêmica do coração.[14][82] A suplementação pode não ter efeito sobre a pressão arterial.[83]
Sistema imune
Doenças infecciosas
Em geral, a vitamina D atua ativando o sistema imunológico inato e amortecendo o sistema imunológico adaptativo com efeitos antibacterianos, antivirais e antiinflamatórios.[84][85] A deficiência da vitamina D tem sido associada ao aumento do risco ou gravidade de infecções virais, incluindo HIV[86][87] e COVID-19.[88] Os baixos níveis de vitamina D parecem ser um fator de risco para tuberculose e,[89] historicamente, era usada como tratamento.[90]
A suplementação de vitamina D em baixas doses (400 a 1000 UI/dia) pode diminuir ligeiramente o risco geral de infecções agudas do trato respiratório.[91] Os benefícios foram encontrados em crianças pequenas e adolescentes (idades entre 1 e 16 anos) e não foram confirmados com doses mais altas (> 1000 UI por dia ou mais).[91] A suplementação de vitamina D reduz substancialmente a taxa de exacerbações moderadas ou graves da DPOC em pessoas com níveis basais de 25 (OH) D abaixo de 25 nmol/L, mas não naquelas com deficiência menos grave.[92]
Asma
 Ver artigo principal: Asma
Ver artigo principal: AsmaEmbora os dados provisórios vinculem os baixos níveis de vitamina D à asma, as evidências que sustentam um efeito benéfico da suplementação nos asmáticos são inconclusivas.[93] Uma revisão descobriu que a suplementação de vitamina D pode reduzir a necessidade de esteroides usados para inibir a frequência de episódios em pessoas com asma leve a moderada, e que a suplementação não teve efeito sobre os sintomas da asma no dia-a-dia.[94] Na prática geral, a suplementação com vitamina D não é recomendada para o tratamento ou prevenção da asma.[95]
Doença inflamatória intestinal
Os baixos níveis de vitamina D estão associados a duas formas principais de doença inflamatória intestinal humana (DII): doença de Crohn e colite ulcerativa.[96] Uma meta-análise da terapia com vitamina D em pacientes com DII com deficiência de vitamina D mostrou que a suplementação é eficaz na correção dos níveis de vitamina D e está associada a melhorias nos escores de atividade clínica da doença e marcadores bioquímicos.[97]
Outras condições
Diabetes - Uma revisão sistemática de 2014 concluiu que os estudos disponíveis não mostram evidências de que a suplementação de vitamina D3 tenha um efeito na homeostase da glicose ou na prevenção do diabetes.[98] Um artigo de revisão de 2016 relatou que, embora haja evidências crescentes de que a deficiência de vitamina D pode ser um fator de risco para diabetes, as evidências gerais sobre os níveis de vitamina D e diabetes mellitus são contraditórias, exigindo mais estudos.[99]
TDAH - Uma meta-análise de estudos observacionais mostrou que crianças com TDAH têm níveis mais baixos de vitamina D e que havia uma pequena associação entre níveis baixos de vitamina D no momento do nascimento e desenvolvimento posterior de TDAH.[100] Vários pequenos ensaios clínicos randomizados de suplementação de vitamina D indicaram melhora dos sintomas de TDAH, como impulsividade e hiperatividade.[101]
Depressão - Os ensaios clínicos de suplementação de vitamina D para sintomas depressivos foram geralmente de baixa qualidade e não mostram nenhum efeito geral, embora a análise de subgrupo tenha mostrado que a suplementação para participantes com sintomas depressivos clinicamente significativos ou transtorno depressivo teve um efeito moderado.[102]
Cognição e demência - uma revisão sistemática de estudos clínicos encontrou uma associação entre os baixos níveis de vitamina D com prejuízo cognitivo e um maior risco de desenvolver a doença de Alzheimer. No entanto, concentrações mais baixas de vitamina D também estão associadas à má nutrição e a menos tempo ao ar livre. Portanto, existem explicações alternativas para o aumento do comprometimento cognitivo e, portanto, não foi possível estabelecer uma relação causal direta entre os níveis de vitamina D e a cognição.[103]
Gravidez - baixos níveis de vitamina D na gravidez estão associados ao diabetes gestacional, pré-eclâmpsia e bebês pequenos (para a idade gestacional).[104]. Embora a ingestão de suplementos de vitamina D durante a gravidez aumente os níveis de vitamina D no sangue da mãe a termo,[105] a extensão total dos benefícios para a mãe ou para o bebê não está clara.[104][105][106] Mulheres grávidas que tomam uma quantidade adequada de vitamina D durante a gestação podem apresentar um risco menor de pré-eclâmpsia e efeitos imunológicos positivos[107][108] A suplementação de vitamina D também pode reduzir o risco de diabetes gestacional, bebês menores que o normal e de baixa taxa de crescimento.[107][109] As mulheres grávidas muitas vezes não tomam a quantidade recomendada de vitamina D.[108]
Perda de peso - embora haja a hipótese de que a suplementação de vitamina D pode ser um tratamento eficaz para a obesidade, além da restrição calórica, uma revisão sistemática não encontrou associação de suplementação com peso corporal ou massa gorda.[110] Uma meta-análise de 2016 descobriu que o status de vitamina D circulante melhorou com a perdade peso, indicando que a massa gorda pode estar inversamente associada aos níveis de vitamina D.[111]
Alegações de saúde permitidas
As agências reguladoras governamentais estipulam para as indústrias de alimentos e suplementos dietéticos certas alegações de saúde como permitidas, conforme declarações na embalagem.
Autoridade Europeia para a Segurança dos Alimentos
- auxilia na função normal do sistema imunológico[112]
- auxilia na resposta inflamatória normal[112]
- função muscular normal[112]
- risco reduzido de queda em pessoas com mais de 60 anos[113]
Food and Drug Administration (FDA)
- "Cálcio e vitamina D adequados, como parte de uma dieta bem balanceada, junto com a atividade física, podem reduzir o risco de osteoporose."[114]
Health Canada
- "Cálcio adequado e exercícios regulares podem ajudar a obter ossos fortes em crianças e adolescentes e podem reduzir o risco de osteoporose em adultos mais velhos. Uma ingestão adequada de vitamina D também é necessária."[115]
Outras agências possíveis com orientação de reivindicação: Japão FOSHU[116] e Austrália-Nova Zelândia.[117]
Ingestão dietética
Níveis recomendados
Várias instituições propuseram recomendações diferentes para a quantidade de ingestão diária de vitamina D. Elas variam de acordo com a definição precisa, idade, gravidez ou lactantes, e as suposições de extensão feitas em relação à síntese de vitamina D da pele.[62][118][119][120][121] Conversão: 1 µg (micrograma) = 40 UI (unidades internacionais).[118]
| Reino Unido | ||
| Faixa etária | Ingestão (μg/dia) | Ingestão máxima (μg/dia)[118] |
|---|---|---|
| Bebês amamentados de 0 a 12 meses | 8,5 a 10 | 25 |
| Bebês alimentados com fórmula (<500 ml/d) | 10 | 25 |
| Crianças 1 a 10 anos | 10 | 50 |
| Crianças >10 e adultos | 10 | 100 |
| Estados Unidos | ||
| Faixa etária | IDR (UI/dia) | (μg/dia)[62] |
| Bebês 0 a 6 meses | 400* | 10 |
| Bebês 6 a 12 meses | 400* | 10 |
| 1 a 70 anos | 600 | 15 |
| 71+ anos | 800 | 20 |
| Grávidas/Lactantes | 600 | 15 |
| Faixa etária | Ingestão superior tolerável (UI/dia) | (µg/dia) |
| Bebês 0 a 6 meses | 1.000 | 25 |
| Bebês 6 a 12 meses | 1.500 | 37,5 |
| 1 a 3 anos | 2.500 | 62,5 |
| 4 a 8 anos | 3.000 | 75 |
| 9+ anos | 4.000 | 100 |
| Grávidas/Lactantes | 4.000 | 100[62] |
| Canadá | ||
| Faixa etária | IDR (UI) | Ingestão superior tolerável (UI)[119] |
| Bebês 0 a 6 meses | 400* | 1.000 |
| Bebês 7 a 12 meses | 400* | 1.500 |
| Crianças 1 a 3 anos | 600 | 2.500 |
| Crianças 4 a 8 anos | 600 | 3.000 |
| Crianças e Adultos 9 a 70 anos | 600 | 4.000 |
| Adultos > 70 anos | 800 | 4.000 |
| Gravidez e lactantes | 600 | 4.000 |
| Austrália e Nova Zelândia | ||
| Faixa etária | Ingestão recomendada (μg) | Ingestão superior tolerável (μg)[120] |
| Bebês 0 a 12 meses | 5* | 25 |
| Crianças 1 a 18 anos | 5* | 80 |
| Adultos 19 a 50 anos | 5* | 80 |
| Adultos 51 a 70 anos | 10* | 80 |
| Adultos > 70 anos | 15* | 80 |
| Autoridade Europeia para a Segurança dos Alimentos | ||
| Faixa etária | Ingestão recomendada (μg)[121] | Ingestão superior tolerável (μg)[122] |
| Bebês 0 a 12 meses | 10 | 25 |
| Crianças 1 a 10 anos | 15 | 50 |
| Crianças 11 a 17 anos | 15 | 100 |
| Adultos | 15 | 100 |
| Gravidez e lactantes | 15 | 100 |
| * Ingestão recomendada. Valores ainda não estabelecidos. | ||
Reino Unido
O Serviço Nacional de Saúde do Reino Unido (NHS) recomenda que pessoas com risco de deficiência de vitamina D, bebês amamentados, bebês alimentados com fórmula que tomam menos de 500 ml/dia e crianças de 6 meses a 4 anos, devem tomar suplementos de vitamina D diariamente durante todo o o ano para garantir a ingestão suficiente.[118] Isso inclui pessoas com síntese cutânea limitada de vitamina D, que não costumam ficar ao ar livre, são frágeis, não vivem em casa, vivem em uma casa de repouso ou geralmente usam roupas que cobrem a maior parte da pele, ou com pele escura. Outras pessoas podem obter vitamina D adequada com a exposição ao sol de abril a setembro. O NHS e a Public Health England recomendam que todos, incluindo mulheres grávidas e lactantes, considerem tomar um suplemento diário contendo 10 µg (400 UI) de vitamina D durante o outono e o inverno devido baixa incidência de raios solares para a síntese de vitamina D.[123]
Estados Unidos
A ingestão dietética de referência para vitamina D emitida em 2010 pelo Institute of Medicine (IoM) (renomeada National Academy of Medicine em 2015), substituiu as recomendações anteriores que eram expressas em termos de ingestão adequada. As recomendações foram formuladas assumindo que o indivíduo não tem síntese cutânea de vitamina D devido à exposição solar inadequada. A ingestão de referência para vitamina D refere-se à ingestão total de alimentos, bebidas e suplementos, e assume que as necessidades de cálcio estão sendo atendidas.[62] O nível de ingestão superior tolerável (UL) é definido como "a ingestão diária média mais alta de um nutriente que é provavelmente não representam risco de efeitos adversos à saúde para quase todas as pessoas na população em geral. "[62] Embora os ULs sejam considerados seguros, as informações sobre os efeitos de longo prazo são incompletas e esses níveis de ingestão não são recomendados para longo prazo consumo.[62]
Para fins de rotulagem de alimentos e suplementos dietéticos dos EUA, a quantidade em uma porção é expressa como uma porcentagem do valor diário (% DV). Para fins de rotulagem de vitamina D, 100% do valor diário era de 400 UI (10 μg), mas em 27 de maio de 2016, foi revisado para 800 UI (20 μg) para ficar de acordo com a IDR.[124][125] A conformidade com os regulamentos de rotulagem atualizados foi exigida até 1º de janeiro de 2020 para fabricantes com US$ 10 milhões ou mais em vendas anuais de alimentos, e em 1º de janeiro de 2021 para fabricantes com menor volume de vendas de alimentos.[76][126] Uma tabela dos antigos e novos valores diários para adultos é fornecida na Referência Diária Ingestão.
Canadá
A Health Canada publicou a ingestão dietética recomendada (IDR) e os níveis de ingestão superiores toleráveis de vitamina D em 2012, com base no relatório do Institute of Medicine.[62][119]
Austrália e Nova Zelândia
Austrália e Nova Zelândia publicaram valores de referência de nutrientes, incluindo diretrizes para ingestão dietética de vitamina D em 2005.[120] Cerca de um terço dos australianos têm deficiência de vitamina D.[127]
União Europeia
A Autoridade Europeia para a Segurança dos Alimentos (EFSA) em 2016 revisou as evidências atuais, estabelecendo que relação entre a concentração sérica de 25 (OH) D e os resultados de saúde musculoesquelética é amplamente variável. Eles consideraram que os requisitos médios e os valores de ingestão de referência da população para a vitamina D não podem ser derivados, e que uma concentração sérica de 25 (OH) D de 50 nmol/L era um valor alvo adequado. Para todas as pessoas com mais de 1 ano de idade, incluindo mulheres grávidas ou amamentando, eles estabelecem uma ingestão adequada de 15 µg/dia (600 UI).[121][121]
A EFSA revisou os níveis seguros de ingestão em 2012, estabelecendo o limite superior tolerável para adultos em 100 μg/dia (4000 UI), uma conclusão semelhante à do IOM.[122]
A Agência Alimentar Nacional Sueca recomenda uma ingestão diária de 10 µg (400 UI) de vitamina D3 para crianças e adultos até 75 anos e 20 µg (800 UI) para adultos com 75 anos ou mais.[128]
Organizações não governamentais na Europa fizeram suas próprias recomendações. A Sociedade Alemã de Nutrição recomenda 20 µg.[129] A Sociedade Europeia de Menopausa e Andropausa recomenda que mulheres na pós-menopausa consumam 15 µg (600 UI) até os 70 anos e 20 µg (800 UI) a partir dos 71 anos. Esta dose deve ser aumentada para 100 µg (4.000 UI) em algumas pacientes com níveis muito baixos de vitamina D ou em caso de comorbidades.[130]
Dieta
Embora a vitamina D esteja presente naturalmente em apenas alguns alimentos, é comumente adicionada como uma fortificação em alimentos industrializados. Em alguns países, os alimentos básicos são fortificados artificialmente com vitamina D.[1][131]
Fontes naturais
Fontes animais Fonte[132] UI/g Irregular Gema de ovo cozida
0,7 44 UI/ovo de 61g Fígado de boi, cozido, refogado
0,5 Óleo de fígado de peixe, como óleo de fígado de bacalhau
100 450 UI/colher de chá (4,5 g) Espécies de peixes gordurosos Salmão, rosa, cozido 5,2 Cavala, cozido, calor seco 4,6 Atum enlatado em óleo 2,7 Sardinhas, enlatadas em óleo, escorridas
1,9 Fontes fúngicas Fontes μg/g UI/g Cladonia arbuscula vit. D3 0,67 a 2,04 27 a 82 vit. D2 0,22 a 0,55 8,8 a 22 Agaricus bisporus (cogumelo comum): D2 + D3
Portobello Cru 0,003 0,1 Exposto à luz ultravioleta 0,11 4,46 Crimini Cru 0,001 0,03 Exposto à luz ultravioleta 0,32 12,8
Em geral, a vitamina D3 é encontrada em alimentos de origem animal, especialmente peixes, carnes, vísceras, ovos e laticínios.[134] A vitamina D2 é encontrada em fungos e é produzida por irradiação ultravioleta de ergosterol.[135] O conteúdo de vitamina D2 em cogumelos e Cladina arbuscula, um líquen, aumenta com a exposição à luz ultravioleta e é emulado por lâmpadas ultravioleta industriais para fortificação.[133][135][136] O Departamento de Agricultura dos Estados Unidos relata os conteúdos D2 e D3 combinados em um valor.
Fortificação de alimentos
Alimentos industrializados fortificados com vitamina D incluem alguns sucos de frutas e bebidas à base de suco de frutas, barras energéticas, bebidas à base de proteína de soja, certos queijos e produtos de queijo, produtos de farinha, fórmulas infantis, muitos cereais matinais e leite.[137][138]
Em 2016 nos Estados Unidos, a Food and Drug Administration (FDA) alterou os regulamentos de aditivos alimentares para fortificação de leite,[139] declarando que os níveis de vitamina D3 não excedem 42 UI de vitamina D por 100 g (400 UI por quarto dos EUA) de leite lácteo, 84 UI de vitamina D2 por 100 g (800 UI por litro) de leites vegetais e 89 UI por 100 g (800 UI por litro) em iogurtes à base de plantas ou em bebidas à base de soja.[140][141][142] Leites vegetais são definidos como bebidas à base de soja, amêndoa, arroz, entre outras fontes vegetais, que se apresentam como alternativas ao leite lácteo.[143][144]
Enquanto alguns estudos descobriram que a vitamina D3 aumenta os níveis de 25 (OH) D no sangue mais rapidamente e permanece ativa no corpo por mais tempo,[145][146] outros afirmam que as fontes de vitamina D2 são igualmente biodisponíveis e eficazes como D3 para aumentar e manter a 25 (OH) D.[135][147][148]
Preparo da comida
O teor de vitamina D em alimentos típicos é reduzido de forma variável com o cozimento. Alimentos cozidos, fritos e assados retiveram de 69 a 89% da vitamina D original.[149]
Níveis séricos recomendados

As recomendações sobre os níveis séricos recomendados de 25 (OH) D variam entre as autoridades e variam com base em fatores como a idade.[1] Os laboratórios dos EUA geralmente relatam níveis de 25 (OH) D em ng/mL.[152] Outros países costumam usar nmol/L.[152] Um ng/mL é aproximadamente igual a 2,5 nmol/L.[153]
Uma revisão de 2014 concluiu que os níveis séricos mais vantajosos para 25 (OH) D para todos os resultados pareciam ser próximos a 30 ng/mL (75 nmol/L).[154] Os níveis ideais de vitamina D ainda são controversos e outra revisão concluiu que intervalos de 30 a 40 ng/mL (75 a 100 nmol/L) deveriam ser recomendados para atletas.[155] Parte da controvérsia se deve ao fato de vários estudos terem encontrado diferenças nos níveis séricos de 25 (OH) D entre os grupos étnicos; estudos apontam para razões genéticas e ambientais por trás dessas variações.[156] A suplementação para atingir esses níveis recomendados pode causar calcificação vascular.[55]
Uma meta-análise de 2012 mostrou que o risco de doenças cardiovasculares aumenta quando os níveis sanguíneos de vitamina D são mais baixos em uma faixa de 8 a 24 ng/mL (20 a 60 nmol/L), embora os resultados entre os estudos analisados tenham sido inconsistentes.[157]
Em 2011, um comitê do IOM concluiu que um nível sérico de 25 (OH) D de 20 ng/mL (50 nmol/L) é necessário para a saúde óssea e geral. As ingestões dietéticas de referência para vitamina D são escolhidas com uma margem de segurança e 'ultrapassam' o valor sérico pretendido para garantir que os níveis especificados de ingestão alcancem os níveis séricos desejados de 25 (OH) D em quase todas as pessoas. Nenhuma contribuição para o nível sérico de 25 (OH) D é presumida a partir da exposição ao sol e as recomendações são totalmente aplicáveis a pessoas com pele escura ou exposição desprezível à luz solar. O Instituto descobriu que concentrações séricas de 25 (OH) D acima de 30 ng/mL (75 nmol/L) "não estão consistentemente associadas a um benefício aumentado". Níveis séricos de 25 (OH) D acima de 50 ng/mL (125 nmol/L) podem ser motivo de preocupação. No entanto, algumas pessoas com 25 (OH) D sérico entre 30 e 50 ng/mL (75 nmol/L-125 nmol/L) também terão vitamina D. inadequada[62]
Excesso
 Ver artigo principal: Hipervitaminose D
Ver artigo principal: Hipervitaminose DA toxicidade da vitamina D é rara.[29] É causada pela suplementação com altas doses de vitamina D, em vez da luz solar. O limite para a toxicidade da vitamina D não foi estabelecido; no entanto, de acordo com algumas pesquisas, o nível de ingestão superior tolerável (UL) é de 4.000 UI/dia para idades de 9 a 71[158] (100 µg/dia), enquanto outra pesquisa conclui que, em adultos saudáveis, a ingestão prolongada de mais de 50.000 UI/dia (1250 μg) pode produzir toxicidade evidente após vários meses e pode aumentar os níveis séricos de 25-hidroxivitamina D para 150 ng/mL ou mais.[29][159] Aqueles com certas condições médicas, como hiperparatireoidismo[160] primário, são muito mais sensíveis à vitamina D e desenvolvem hipercalcemia em resposta a qualquer aumento na nutrição de vitamina D, enquanto a hipercalcemia materna durante a gravidez pode aumentar a sensibilidade fetal aos efeitos da vitamina D e levar a uma síndrome de retardo mental e deformidades faciais.[160][161]
A hipercalcemia infantil idiopática é causada por uma mutação do gene CYP24A1, levando a uma redução na degradação da vitamina D. Os bebês que sofrem dessa mutação têm uma sensibilidade aumentada à vitamina D e, em caso de ingestão adicional, um risco de hipercalcemia.[162][163] O distúrbio pode continuar na idade adulta.[164]
Uma revisão publicada em 2015 observou que os efeitos adversos foram relatados apenas em concentrações séricas de 25 (OH) D acima de 200 nmol/L.[155]
Casos publicados de toxicidade envolvendo hipercalcemia em que a dose de vitamina D e os níveis de 25-hidroxivitamina D são conhecidos, todos envolvem uma ingestão de ≥40.000 UI (1.000 μg) por dia.[160]
Mulheres grávidas ou amamentando devem consultar um médico antes de tomar um suplemento de vitamina D. O FDA aconselhou os fabricantes de suplementos de vitamina D líquidos que os conta-gotas que acompanham esses produtos devem ser marcados de forma clara e precisa para 400 unidades internacionais (1 UI é o equivalente biológico de 25 ng de colecalciferol/ergocalciferol). Além disso, para produtos destinados a bebês, o FDA recomenda que o conta-gotas não tenha mais de 400 UI..[165] Para bebês (do nascimento aos 12 meses), o limite superior tolerável (quantidade máxima que pode ser tolerada sem danos) é estabelecido em 25 μg/dia (1.000 UI). Mil microgramas por dia em bebês produziu toxicidade em um mês[159] Depois de ser encomendado pelos governos canadense e americano, o Institute of Medicine (IOM) desde 30 de novembro de 2010, aumentou o limite superior tolerável (UL) para 2.500 UI por dia para idades de 1-3 anos, 3.000 UI por dia para idades de 4-8 anos e 4.000 UI por dia para idades de 9-71 + anos (incluindo mulheres grávidas ou lactantes).[158]
O calcitriol em si é autorregulado em um ciclo de feedback negativo e também é afetado pelo hormônio da paratireóide, fator de crescimento de fibroblastos 23, citocinas, cálcio e fosfato.[166]
Efeitos do excesso
A overdose de vitamina D causa hipercalcemia, o que é uma forte indicação de toxicidade da vitamina D - isso pode ser observado com um aumento na micção e sede. Se a hipercalcemia não for tratada, ela resultará em depósitos excessivos de cálcio em tecidos moles e órgãos como rins, fígado e coração, resultando em dor e danos aos órgãos.[29][30][49]
Os principais sintomas da overdose de vitamina D são hipercalcemia, incluindo anorexia, náuseas e vômitos. Estes podem ser seguidos por poliúria, polidipsia, fraqueza, insônia, nervosismo, prurido e, em última instância, insuficiência renal. Além disso, podem ocorrer proteinúria, cilindros urinários, azotemia e calcificação metastática (especialmente nos rins).[159] Outros sintomas de toxicidade da vitamina D incluem retardo mental em crianças pequenas, crescimento e formação óssea anormal, diarréia, irritabilidade, perda de peso e depressão severa.[29][49]
A toxicidade da vitamina D é tratada interrompendo a suplementação de vitamina D e restringindo a ingestão de cálcio. A lesão renal pode ser irreversível. A exposição à luz solar por longos períodos de tempo normalmente não causa toxicidade pela vitamina D. As concentrações de precursores de vitamina D produzidos na pele atingem um equilíbrio e qualquer vitamina D adicional produzida é degradada.[160]
Biossíntese
A síntese da vitamina D na natureza depende da presença de radiação ultravioleta e subsequente ativação no fígado e nos rins. Muitos animais sintetizam vitamina D3 a partir do 7-desidrocolesterol e muitos fungos sintetizam vitamina D2 a partir do ergosterol.[135][167]
Fotoquímica


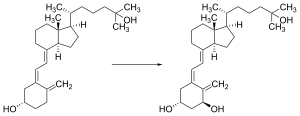
A transformação que converte o 7-desidrocolesterol em vitamina D3 ocorre em duas etapas.[168][169] Primeiro, o 7-desidrocolesterol é fotolisado pela luz ultravioleta em uma reação eletrocíclica de abertura do anel conrotatória de 6 elétrons; o produto é a pré-vitamina D3. Em segundo lugar, a pré-vitamina D3 se isomeriza espontaneamente em vitamina D3 (colecalciferol) em um desvio de hidreto sigmatrópico [1,7] antarafacial. À temperatura ambiente, a transformação da pré-vitamina D3 em vitamina D3 em um solvente orgânico leva cerca de 12 dias para ser concluída. A conversão da pré-vitamina D3 em vitamina D3 na pele é cerca de 10 vezes mais rápida do que em um solvente orgânico.[170]
A conversão de ergosterol em vitamina D2 segue um procedimento semelhante, formando a pré-vitamina D2 por fotólise, que se isomeriza em vitamina D2 (ergocalciferol).[171] A transformação da pré-vitamina D2 em vitamina D2 em metanol tem uma taxa comparável à da pré-vitamina D3. O processo é mais rápido em cogumelos de botão brancos.[135]
Síntese na pele

A vitamina D3 é produzida fotoquimicamente a partir do 7-desidrocolesterol da pele da maioria dos animais vertebrados, incluindo humanos.[172] O precursor da vitamina D3, 7-desidrocolesterol é produzido em quantidades relativamente grandes. O 7-desidrocolesterol reage com a luz UVB em comprimentos de onda de 290 a 315 nm.[173] Esses comprimentos de onda estão presentes na luz solar, bem como na luz emitida pelas lâmpadas UV em câmaras de bronzeamento (que produzem ultravioleta principalmente no espectro UVA, mas normalmente produzem 4% a 10% das emissões totais de UV como UVB). A exposição à luz através das janelas é insuficiente porque o vidro bloqueia quase completamente a luz UVB.[174]
Quantidades adequadas de vitamina D podem ser produzidas com exposição moderada ao sol no rosto, braços e pernas (para aqueles com menos melanina), em média 5 a 30 minutos duas vezes por semana, ou aproximadamente 25% do tempo para queimaduras solares mínimas. Quanto mais escura a pele e mais fraca a luz do sol, mais minutos de exposição são necessários. A overdose de vitamina D é impossível devido à exposição aos raios ultravioleta: a pele atinge um equilíbrio onde a vitamina se degrada tão rápido quanto é criada.[29][175]
A pele consiste em duas camadas primárias: a camada interna, chamada derme, e a epiderme externa, mais fina. A vitamina D é produzida nos queratinócitos de dois estratos mais internos da epiderme, o estrato basal e o estrato espinhoso, que também são capazes de produzir calcitriol e expressar o VDR.[176]
Evolução
A vitamina D pode ser sintetizada apenas por um processo fotoquímico. O fitoplâncton do oceano (como o coccolitóforo e a Emiliania huxleyi) fotossintetiza a vitamina D há mais de 500 milhões de anos. Vertebrados primitivos no oceano podiam absorver cálcio do oceano em seus esqueletos e comer plâncton rico em vitamina D.
Os vertebrados terrestres precisavam de outra fonte de vitamina D além das plantas para terem seus esqueletos calcificados. Eles tiveram que ingeri-lo ou serem expostos à luz solar para fotossintetizá-lo em sua pele.[167][170] Os vertebrados terrestres fotossintetizam a vitamina D há mais de 350 milhões de anos.[177]
Em pássaros e mamíferos peludos, os pelos ou penas impedem que os raios ultravioleta atinjam a pele. Em vez disso, a vitamina D é criada a partir de secreções oleosas da pele depositadas nas penas ou pelos e é obtida por via oral durante a limpeza.[178] No entanto, alguns animais, como o rato-toupeira-pelado, são naturalmente deficientes em colecalciferol, pois os níveis séricos de vitamina D 25-OH são indetectáveis.[179] Cães e gatos são praticamente incapazes de síntese de vitamina D devido à alta atividade da 7-desidrocolesterol redutase, mas eles a obtêm de presas.[180]
Síntese industrial
A vitamina D3 (colecalciferol) é produzida industrialmente pela exposição do 7-desidrocolesterol à luz UVB, seguido de purificação.[181] O 7-desidrocolesterol é uma substância natural presente nos órgãos dos peixes, principalmente no fígado,[182] ou na gordura da lã (lanolina) das ovelhas. A vitamina D2(ergocalciferol) é produzida de forma semelhante, usando ergosterol de levedura ou cogumelos como matéria-prima.[135][181]
Mecanismo de ação
Ativação metabólica

A vitamina D é transportada pela corrente sanguínea para o fígado, onde é convertida no pró-hormônio calcifediol. O calcifediol circulante pode então ser convertido em calcitriol, a forma biologicamente ativa da vitamina D, nos rins.[183]
Quer seja produzida na pele ou ingerida, a vitamina D é hidroxilada no fígado na posição 25 (canto superior direito da molécula) para formar 25-hidroxicolecalciferol (calcifediol ou 25 (OH) D).[3] Essa reação é catalisada pela enzima microssomal vitamina D 25-hidroxilase, produto do gene humano CYP2R1, e expressa pelos hepatócitos.[184] Uma vez feito, o produto é liberado no plasma, onde é ligado a uma proteína transportadora α-globulina chamada proteína de ligação à vitamina D.[185]
O calcifediol é transportado para os túbulos proximais dos rins, onde é hidroxilado na posição 1-α (parte inferior direita da molécula) para formar o calcitriol (1,25-diidroxicolecalciferol, 1,25 (OH) 2D). A conversão de calcifediol em calcitriol é catalisada pela enzima 25-hidroxivitamina D3 1-alfa-hidroxilase, que é o produto do gene humano CYP27B1. A atividade do CYP27B1 é aumentada pelo hormônio da paratireoide e também pelo baixo cálcio ou fosfato.[2][183]
Após a etapa final de conversão no rim, o calcitriol é liberado na circulação. Ao se ligar à proteína de ligação à vitamina D, o calcitriol é transportado por todo o corpo, incluindo os órgãos-alvo clássicos do intestino, rim e osso.[17] O calcitriol é o ligante natural mais potente do receptor da vitamina D, que medeia a maioria das ações fisiológicas da vitamina D.[2][183]
Além dos rins, o calcitriol também é sintetizado por outras células, incluindo monócitos-macrófagos no sistema imunológico. Quando sintetizado por monócitos-macrófagos, o calcitriol atua localmente como uma citocina, modulando as defesas do corpo contra invasores microbianos ao estimular o sistema imunológico inato.[183]
Inativação
A atividade do calcifediol e do calcitriol pode ser reduzida por hidroxilação na posição 24 pela vitamina D3 24-hidroxilase, formando secalciferol e calcitetrol, respectivamente.[3]
Diferença entre substratos
A vitamina D2(ergocalciferol) e a vitamina D3(colecalciferol) compartilham um mecanismo de ação semelhante ao descrito acima..[3] Os metabólitos produzidos pela vitamina D2 às vezes são nomeados com um prefixo er- ou ergo para diferenciá-los dos equivalentes baseados em D3[16]
- Os metabólitos produzidos a partir da vitamina D2 tendem a se ligar menos à proteína de ligação à vitamina D.[3] É questionado se esta diferença leva a uma meia-vida mais curta
- A vitamina D3 pode ser alternativamente hidroxilada em calcifediol pelo esterol 27-hidroxilase (CYP27A1), mas a vitamina D2 não.[3]
- O ergocalciferol pode ser diretamente hidroxilado na posição 24 pelo CYP27A1.[3] Essa hidroxilação também leva a um maior grau de inativação: a atividade do calcitriol diminui para 60% do original após a 24-hidroxilação,[186] enquanto o ercalcitriol sofre uma diminuição de 10 vezes na atividade na conversão em ercalcitetrol.[187]
Mecanismos intracelulares
O calcitriol entra na célula-alvo e se liga ao receptor da vitamina D no citoplasma. Esse receptor ativado entra no núcleo e se liga aos elementos de resposta à vitamina D (VDRE), que são sequências de DNA específicas dos genes. A transcrição desses genes é estimulada e produz maiores níveis das proteínas que medeiam os efeitos da vitamina D.[3]
História
Os pesquisadores americanos Elmer McCollum e Marguerite Davis em 1914 descobriram uma substância no óleo de fígado de bacalhau que mais tarde foi chamada de "vitamina A".[12] O médico britânico Edward Mellanby notou que cães alimentados com óleo de fígado de bacalhau não desenvolveram raquitismo e concluiu que a vitamina A, ou um fator intimamente associado, pode prevenir a doença. Em 1922, Elmer McCollum testou óleo de fígado de bacalhau modificado, no qual a vitamina A havia sido destruída.[12] O óleo modificado curou os cães doentes, então McCollum concluiu que o fator do óleo de fígado de bacalhau, que curava o raquitismo, era diferente da vitamina A. Ele a chamou de vitamina D porque foi a quarta vitamina a ser nomeada.[188][189] Não se percebeu inicialmente que, ao contrário de outras vitaminas, a vitamina D pode ser sintetizada por humanos por meio da exposição à luz ultravioleta.
Em 1925,.[12] foi estabelecido que quando o 7-deidrocolesterol é irradiado com luz, uma forma de vitamina solúvel em gordura é produzida (agora conhecida como D3). Alfred Fabian Hess afirmou: "Luz é igual a vitamina D."[190] Adolf Windaus, da Universidade de Göttingen, na Alemanha, recebeu o Prêmio Nobel de Química em 1928 por seu trabalho sobre a constituição dos esteróis e sua conexão com as vitaminas.[191] Em 1929, um grupo do NIMR em Hampstead, Londres, trabalhava na estrutura da vitamina D, que ainda era desconhecida, assim como na estrutura dos esteroides. Realizou-se uma reunião com J.B.S. Haldane, J.D. Bernal e Dorothy Crowfoot para discutir possíveis estruturas, que contribuíram para reunir uma equipe. A cristalografia de raios X demonstrou que as moléculas de esterol eram planas, não como proposto pela equipe alemã liderada por Windaus. Em 1932, Otto Rosenheim e Harold King publicaram um artigo apresentando estruturas para esteróis e ácidos biliares que encontraram aceitação imediata[192] A colaboração acadêmica informal entre os membros da equipe Robert Benedict Bourdillon, Otto Rosenheim, Harold King e Kenneth Callow foi muito produtiva e levou ao isolamento e caracterização da vitamina D.[193] Nesse momento, a política do Conselho de Pesquisa Médica era não patentear descobertas, acreditando que os resultados da pesquisa médica devem ser abertos a todos. Na década de 1930, Windaus esclareceu ainda mais a estrutura química da vitamina D.[194]
Em 1923, o bioquímico americano Harry Steenbock, da Universidade de Wisconsin, demonstrou que a irradiação por luz ultravioleta aumentava o conteúdo de vitamina D dos alimentos e outros materiais orgânicos.[195] Depois de irradiar comida de roedores, Steenbock descobriu que os roedores estavam curados do raquitismo. A deficiência de vitamina D é uma causa conhecida de raquitismo. Usando US$300 do próprio dinheiro, Steenbock patenteou sua invenção. Sua técnica de irradiação foi usada para alimentos, principalmente para o leite. Quando sua patente expirou em 1945, o raquitismo já havia sido eliminado nos Estados Unidos.[196]
Em 1969, após estudar fragmentos nucleares de células intestinais, uma proteína de ligação específica para a vitamina D, chamada de receptor de vitamina D, foi identificada por Mark Haussler e Tony Norman.[197] Entre 1971 e 1972, foi descoberto o metabolismo posterior da vitamina D em formas ativas. No fígado, a vitamina D foi convertida em calcifediol. O calcifediol é então convertido pelos rins em calcitriol, a forma biologicamente ativa da vitamina D. O calcitriol circula como um hormônio no sangue, regulando a concentração de calcium e fosfato na corrente sanguínea e promovendo o crescimento saudável e a remodelação óssea. Os metabólitos da vitamina D, calcifediol e calcitriol, foram identificados por equipes concorrentes lideradas por Michael F. Holick no laboratório de Hector DeLuca e por Tony Norman e colegas.[10][11][198]
Pesquisas
Há evidências conflitantes sobre os benefícios das intervenções com vitamina D,[199] uma visão supostamente uma ingestão de 4.000 a 12.000 UI/dia da exposição ao sol com níveis séricos concomitantes de 25-hidroxivitamina D de 40 a 80 ng/mL,[200] enquanto outra visão é que o soro concentrações acima de 50 ng/mL não são plausíveis.[57][200]
Os Institutos Nacionais de Saúde dos Estados Unidos para Suplementos Alimentares estabeleceram uma Iniciativa Vitamina D em 2014 para rastrear pesquisas atuais e fornecer educação aos consumidores.[201] Em sua atualização de 2020, foi reconhecido que um crescente corpo de pesquisas sugere que a vitamina D pode desempenhar algum papel na prevenção e tratamento de diabetes tipos 1 e 2, intolerância à glicose, hipertensão, esclerose múltipla e outras condições médicas. No entanto, concluiu-se que as evidências disponíveis eram inadequadas ou muito contraditórias para confirmar a eficácia da vitamina D nessas condições, exceto pelos resultados mais positivos sobre a saúde óssea.[1]
Alguns estudos preliminares relacionam os baixos níveis de vitamina D com doenças mais tarde na vida.[202] Uma meta-análise encontrou uma diminuição na mortalidade em pessoas idosas.[13] Outra meta-análise cobrindo mais de 350.000 pessoas concluiu que a suplementação de vitamina D em indivíduos residentes na comunidade não selecionados não reduz os resultados esqueléticos (fratura total) ou não esqueléticos (infarto do miocárdio, doença isquêmica do coração, acidente vascular cerebral, doença cerebrovascular, câncer) em mais de 15%, e que novos ensaios de pesquisa com desenho semelhante são improváveis de alterar essas conclusões.[14] Uma meta-análise de 2019 descobriu que um pequeno aumento no risco de acidente vascular cerebral quando suplementos de calcium foram adicionados à vitamina D.[203] As evidências de 2013 são insuficientes para determinar se a vitamina D afeta o risco de câncer.[204]
COVID-19
A deficiência de vitamina D demonstrou aumentar potencialmente o risco de infecções respiratórias graves. Isso causou um interesse renovado por esse potencial em 2020 durante a pandemia COVID-19.[205]
Diversas revisões sistemáticas e metanálises de múltiplos estudos descreveram as associações da deficiência de vitamina D com resultados adversos no COVID-19.[206][207][208] Um descobriu que, embora a deficiência não estivesse associada a uma maior probabilidade de se infectar com COVID-19, havia associações significativas entre a deficiência ou insuficiência de vitamina D com doença mais grave, incluindo aumentos nas taxas de hospitalização e mortalidade em cerca de 80%.[206] Duas outras meta-análises de cerca de 40 estudos mostraram que o risco de infecção era maior em pessoas com deficiência de vitamina D.[207][208] O grupo com deficiência de vitamina D teve cerca de duas vezes o risco de doença com maior gravidade e, em algumas análises, uma associação significativa com maiores taxas de mortalidade.[207][208] Outro, revisando 31 estudos, relatou que pacientes com COVID-19 tendem a ter níveis mais baixos de 25 (OH) D do que indivíduos saudáveis, mas afirmou que a tendência de associações com desfechos de saúde foi limitada pela baixa qualidade dos estudos e pela possibilidade de mecanismos de causalidade reversa.[209]
Em julho de 2020, os Institutos Nacionais de Saúde dos EUA encontraram evidências insuficientes para recomendar a favor ou contra o uso da suplementação de vitamina D para prevenir ou tratar COVID-19.[210] O Instituto Nacional para Excelência em Saúde e Cuidados (NICE) do Reino Unido não recomenda oferecer um suplemento de vitamina D às pessoas apenas para prevenir ou tratar COVID-19.[211][212] Ambas as organizações incluíram recomendações para continuar as recomendações estabelecidas anteriormente sobre a suplementação de vitamina D por outros motivos, como saúde óssea e muscular, conforme aplicável. Ambas as organizações observaram que mais pessoas podem precisar de suplementação devido à menor quantidade de exposição ao sol durante a pandemia.[210][211]
A principal complicação da COVID-19 é a síndrome do desconforto respiratório agudo (SDRA), que pode ser agravada pela deficiência de vitamina D,[213] uma associação que não é específica para infecções por coronavírus.[213]
Uma série de ensaios em diferentes países estão em andamento ou foram publicados, observando o uso da vitamina D e seus metabólitos, como o calcifediol, na prevenção e no tratamento de infecções por SARS-CoV-2.[213][214] Uma meta-análise de três estudos sobre o efeito da suplementação oral de vitamina D ou calcifediol indicou uma taxa de admissão na unidade de terapia intensiva (UTI) mais baixa (odds ratio: 0,36) em comparação com aqueles sem suplementação, mas sem uma mudança na mortalidade.[215] Uma revisão da Cochrane, também de três estudos, concluiu que as evidências para a eficácia da suplementação de vitamina D para o tratamento de COVID-19 são muito incertas.[216] Eles descobriram que havia uma heterogeneidade clínica e metodológica substancial nos três estudos incluídos, principalmente por causa das diferentes estratégias de suplementação, formulações de vitamina D (uma usando calcifediol), estado de pré-tratamento e resultados relatados.[216] Outra meta-análise afirmou que o uso de altas doses de vitamina D em pacientes com COVID-19 não é baseado em evidências sólidas, embora a suplementação de calcifediol possa ter um efeito protetor nas admissões em UTI.[209]
Referências
Leitura adicional
Ligações externas
- «Vitamin D». Drug Information Portal. U.S. National Library of Medicine
- «Ergocalciferol». Drug Information Portal. U.S. National Library of Medicine
- «Cholecalciferol». Drug Information Portal. U.S. National Library of Medicine
- «Vitamin D4». Drug Information Portal. U.S. National Library of Medicine
- «Vitamin D5». Drug Information Portal. U.S. National Library of Medicine






