Ваготомія
Ваготомі́я — хірургічна операція, яка полягає в перетинанні основного стовбура або гілки блукаючого нерва.
| Ваготомія | |
|---|---|
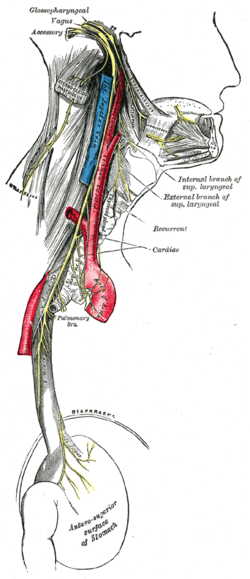 Блукаючий нерв (вагус; виділений жовтим), інервує шлунок та інші органи | |
| МКХ-9 | 44.0[1] |
| MeSH | D014628 |
Історія
У 1814 році Броди встановив, що після видалення блукаючого нерва у собак зникає шлункова секреція. У 1911 році Екснер на Берлінському хірургічному конгресі доповів про дві проведені ним черезочеревинні трансдіафрагмальні ваготомії. Починаючи з 1918 року Бірхер зробив понад півтори сотні операцій піддіафрагмальних ваготомій[2]. Здобула широку популярність операція ваготомія, яку в 1943 році американський хірург Лестер Драгстед, який працював в університеті Чикаго виконав ваготомію для лікування виразки дванадцятипалої кишки. В результаті операції у 35-річного хворого, якому через кровотечі з виразки дванадцятипалої кишки до операції потрібно постійне переливання крові, у хворого з'явилися абдомінальні болі.
З 1946 року ваготомія для лікування виразкової хвороби стала широко застосовуватися. У 1967 році була виконана перша Високоселективна ваготомія. Лікарі, що її робили, вважали, що вона, без шкоди для іннервації антральної і пилоричної відділів шлунка та інших органів шлунково-кишкового тракту дасть можливість денервувати більшість парієтальних клітин, які секретують соляну кислоту. Високоселективна ваготомія дозволила відмовитися від дренування шлунка[3].
Після появи в середині 1970-х років нових класів ліків, які блокують секрецію кислоти в парієтальних клітинах шлунка (найбільш ефективними серед яких в даний час є інгібітори протонного насоса)[4] кількість ваготомій в економічно розвинених країнах різко зменшилася і в 1993 році на конференції в Єльському університеті (США), присвяченій пам'яті Лестера Драгстедта, було прийнято рішення про те, що ваготомія не може розглядатися як метод вибору в лікуванні виразкової хвороби шлунка та / або дванадцятипалої кишки.
Застосування
Після розтину вагусного (блукаючого) нерва припиняється стимуляція парієтальних клітин шлунка, які продукують соляну кислоту. Таким чином, кислотність шлункового вмісту різко зменшується, що сприяє загоєнню виразок в шлунку і дванадцятипалої кишці[5]. Крім лікування виразкової хвороби ваготомію, часто як додаткову операцію, застосовують під час лікування захворювань стравоходу в тих ситуаціях, коли необхідно зменшити вплив кислоти на стравохід (рефлюкс-езофагіт, ускладнений перебіг ГЕРХ, поєднання езофагіту з грижею стравохідного отвору діафрагми тощо).[6].
Ускладнення
Спостереження за хворими, які перенесли ваготомії, показало, що вона далеко не завжди дозволяє вирішити ту проблему, заради якої вона робиться - зменшення кислотопродукції парієтальними клітинами шлунка. Частота рецидивів виразкової хвороби (за великий часовий період після операції) зростає до 50%[3].
Ускладнення, що виникають після ваготомії, багато в чому визначаються самою схемою операції, при якій, при розтині вагусного нерва, порушується парасимпатична іннервація не тільки кислотопродукуючої зони шлунка, але і інших його частин і інших органів черевної порожнини. У багатьох хворих, які перенесли ваготомії, розвивався так званий «постваготомічний синдром», який проявляється в розвитку порушення евакуації вмісту шлунка, що призводить до тяжких, наслідків, аж до летальних[3].
Модифікації
З метою зменшити ймовірність ускладнень після ваготомії були розроблено значну кількість її модифікацій. Розрізняють три основні варіанти ваготомій[2]:
- стовбурова
- селективна
- селективна проксимальна.
При стовбурової ваготомії відбувається перетин всього стовбура вагусного нерва (обох стовбурів). Вона простіше технічно, проте загрожує великою кількістю ускладнень, так як перериває парасимпатичну іннервацію більшого числа органів. «Селективна» означає, що присікаються вибрані галузі. При селективної проксимальної ваготомії присікаються тільки гілки вагуса, що йдуть до тіла і дну шлунка — відділам, в яких розташовані кислотопродукуючі паріетальні клітини таким чином, щоб вагусний нерв нормально функціонував щодо інших областей шлунка (за рахунок збережених гілок Летарже) та інших органів.[2][5]
Пересікання вагуса може проводиться як механічним способом, так і хімічним, з використанням коагуляції або комбінованим. Операція ваготомії може виконуватися як з відкритим доступом, так і з використанням лапароскопії[7].
Повнота виконання ваготомії

При ваготомії, особливо селективній і проксимально-селективній[8], важливою проблемою є повнота ваготомії, що полягає в тому, щоб були пересічені всі гілки вагуса, що іннервують області оболонки шлунка, що містять кислотопродукуючі клітини. Навіть невелика кількість (10-25%) пересічених волокон вагуса можуть зберегти нормальну рефлекторну кислото продукцію шлунка. Для оцінки повноти ваготомії були розроблені різні методи: інсулінова проба Холландера, внутрішньошлункова рН-метрія після максимальної стимуляції гістаміном (тест Грассі), забарвлення блукаючих нервів метеленовою синню по методу Лі, інтраопераційна внутрішньошлункова рН-метрія[2][5].
Інтраопераційна внутрішньошлункова рН-метрія застосовується найчастіше для контролю повноти денервації кислотопродукуючої області шлунка при виконанні селективної проксимальної ваготомії. Контроль кислотності здійснюється безпосередньо після виконання ваготомії притискаючи вимірювальний електрод до стінки шлунка за чотирма основними лініями: великої і малої кривизни, передньої і задньої стінки. Для вимірювання кислотності під час операції на відкритому шлунку в середині 1980-х років під керівництвом академіка Н. Д. Девяткова в НПП «Исток» були розроблені ацидогастрометр інтраопераційний АГМІ-01 і спеціальний інтраопераційний рН-зонд. При виявленні продукуючих кислоту полів проводиться додаткове пересічення вагусних волокон і повторний контроль повноти ваготомії. Повна вважається ваготомія, якщо рН по всій слизовій шлунка не менше 5[9].
Сучасний стан проблеми
На сучасному етапі розвитку медичної науки, ваготомія в її сучасних модифікаціях та в поєднанні з іншими операційними техніками застосовується вкрай рідко у порівнянні з 1950-х — 1980-х роками і тільки при неуспішному терапевтичному лікуванні[3][6]. Істотним виявилися створення нових антисекреторних препаратів і відкриття ролі Helicobacter pylori в розвитку виразкової хвороби. Антисекреторна і ерадикаційна терапії різко зменшили ризик розвитку виразкових кровотеч. В результаті потреба в хірургічних втручаннях, в тому числі в ваготомії, значно зменшилася[3]. Сьогодні найчастіше застосовується селективна проксимальна ваготомія, зазвичай у поєднанні з іншими видами операційних втручань, проте, в обґрунтованих випадках (наприклад, в ургентній медицині), робляться і інші види ваготомій[2][6].
Вивчається використання ваготомії в боротьбі з ожирінням. Перші результати показують в середньому 18 % втрати ваги[10].
Примітки
Джерела
- Хірургічне лікування і якість життя хворих на перфоративну гастродуоденальну виразку: монографія / В.О. Сипливий, В.В. Доценко, О.В. Євтушенко. – Х.: ХНАДУ, 2015. – 108 с. ISBN 978-966-303-587 Ел.джерело [Архівовано 27 березня 2022 у Wayback Machine.]
Література
- Панцырев Ю. М., Гринберг А. А. Ваготомия при осложнённых дуоденальных язвах / М.:Медицина,1979 .- 159 с. (рос.)
