Pandemie H1N1 2009/10
 | |
| Koloriertes, elektronenmikroskopisches Bild einiger Influenza-A/(H1N1)-Viren (Quelle: CDC) | |
| Daten | |
|---|---|
| Alternativer Name | Schweinegrippe |
| Krankheit | Influenza |
| Krankheitserreger | A/California/7/2009 (H1N1) |
| Ursprung | Veracruz, Mexiko[1] |
| Beginn | 19. April 2009[2] |
| Ende | August 2010 |
| Betroffene Länder | 155 |
| Todesfälle | 151.700 – 575.400[3] |
Als Pandemie H1N1 2009/10 (oder Schweinegrippe, Neue Grippe, Amerikagrippe, Mexikanische Grippe) wurde das globale Auftreten von Influenza-Erkrankungen bezeichnet, die durch eine im Jahr 2009 entdeckte Influenzavirus-Variante des Subtyps A(H1N1) (A/California/7/2009 (H1N1)[4]) und weiteren mit diesem genetisch eng verwandten Subvarianten[5] hervorgerufen wurde. Die Erkrankung wurde umgangssprachlich häufig als Schweinegrippe, von offiziellen Stellen eher als Neue Grippe bezeichnet. Der Virus-Subtyp wurde erstmals Mitte April 2009 bei zwei Patienten gefunden, die Ende März unabhängig voneinander in den USA erkrankt waren.[6] Eine weitere Suche zeigte zunächst eine Häufung solcher Krankheitsfälle in Mexiko und Hinweise auf eine Verschleppung der Viren über die Landesgrenze nach Norden.
Ende April 2009 warnte die Weltgesundheitsorganisation (WHO) vor der Gefahr einer Pandemie. Anfang Juni 2009 wurden die wachsenden und anhaltenden Virus-Übertragungen von Mensch zu Mensch von der WHO als Pandemie eingestuft. Die WHO hatte jedoch bereits Mitte Mai bekannt gegeben, dass die Kriterien für die Ausrufung einer Pandemie angesichts der geringen Pathogenität dieses H1N1-Virus überarbeitet werden sollten. Die enorme Aufmerksamkeit und der Umfang der getroffenen Maßnahmen lag darin begründet, dass ein früherer H1N1-Subtyp die Influenza-Pandemie von 1918/19 (die Spanische Grippe) verursacht hatte, an deren Folgen zwanzig bis fünfzig Millionen Menschen verstarben.
Im August 2010 erklärte die WHO die Phase der Pandemie für die Schweinegrippe für beendet.[7][8] Während der Pandemiephase waren in Labors von insgesamt 214 Staaten und Überseegebieten Fälle von Infektionen mit H1N1 bestätigt worden. Bei 18.449 Todesfällen wird von einem Zusammenhang mit laborbestätigten H1N1-Infektionen ausgegangen.[9][10] Eine Studie, die 2012 in The Lancet Infectious Diseases erschienen ist, schätzte die Todesfälle für das erste Jahr, als das Virus zirkulierte, auf 151.700 bis 575.400.[11][12]
Diskussion um Trivialnamen
Bezüglich der Bezeichnung der hier beschriebenen Pandemie bzw. der entsprechenden Erkrankung besteht keine Einigkeit. Die Bezeichnung „Schweinegrippe“ herrschte wenigstens bis November 2009, insbesondere in den Medien, vor. Sie wurde auch von wissenschaftlichen und politischen Organisationen verwendet.[13] Die Bezeichnung rührt daher, dass es sich bei der neuen H1N1-Influenza-Variante um eine Mischform (Reassortante) aus zwei Influenzaviren handelte, den so genannten Vorläuferviren, die beide zuvor bereits in Schweinepopulationen zirkuliert waren; die neue Virusvariante wurde jedoch nie aus Schweinen isoliert.[14]
Gegen die umgangssprachliche Bezeichnung Schweinegrippe wurde eingewandt, sie berge die Gefahr einer Verwechslung mit einer Tierseuche[15] wie der beim Hausschwein vorkommenden Schweineinfluenza; diese wird durch Influenzaviren hervorgerufen, die unter Schweinen zirkulieren. Solche Virusvarianten können zwar Ausgangspunkt einer Reassortierung neuer, auch auf den Menschen übertragbarer Varianten sein, sind selbst aber nicht Erreger einer Erkrankung beim Menschen.[16] Die Verbreitung der neuen H1N1-Variante wurde zudem nur von Mensch zu Mensch nachgewiesen,[15] und es bestand auch kein Ansteckungsrisiko beim Verzehr von Schweinefleisch.[15] Daher wurden gelegentlich die Bezeichnungen „Mexikanische Grippe“ oder „Nordamerikanische Grippe“ verwendet, was in Anlehnung an frühere Bezeichnungen für weltweite Seuchenzüge wie die Spanische Grippe (1918/1919) und die Hongkong-Grippe (1968/1970) geschah.
Schließlich setzten sich in amtlichen Texten neben der Bezeichnung „Neue Grippe“ (oder „Novel Flu“)[17] als Bezeichnungen für den Erreger „Influenza A(H1N1) v“ (wobei „v“ für „Variante“ steht)[18] oder „Influenza A(H1N1) 2009“ durch. Im Oktober 2011 empfahlen ihre Berater der Weltgesundheitsorganisation, das Virus in Zukunft als „A(H1N1)pdm09“ zu bezeichnen.[19][20]
Erreger

A/California/7/2009 (H1N1)
Die erste wissenschaftliche Veröffentlichung[21] beschrieb die neue Virusvariante als eine genetische Neukombination aus zwei Viruslinien der Schweineinfluenza, einer nordamerikanischen und einer eurasischen, siehe Vierfachkombinanten. Die Zahl der Mutationen zwischen der neuen Variante und den in GenBank enthaltenen, wahrscheinlichen Vorläufern deute darauf hin, dass dessen Gen-Segmente seit längerem unentdeckt geblieben waren. Die geringe genetische Vielfalt unter den verschiedenen Virusisolaten der neuen Variante und die Tatsache, dass bereits bekannte molekulare Marker für die Anpassung an Menschen nicht vorlagen, legten nahe, dass das Ereignis des Übergangs auf den Menschen nicht lange zurücklag. Antigenetisch – das betrifft lediglich die Gensegmente für die Proteine der Virushülle – seien die Viren homogen und ähnelten nordamerikanischen Schweineinfluenza-Viren, würden sich jedoch von Viren der saisonalen humanen Influenza A(H1N1) unterscheiden.
Das erklärte die Ergebnisse einer Untersuchung der Immunität der US-amerikanischen Bevölkerung:[22] Hauptergebnis war, dass der saisonale Impfstoff keinen oder jedenfalls keinen ausreichenden Schutz bot. Allerdings wurde auch festgestellt, dass die ältere Bevölkerung (über 60 Jahre) zu einem Drittel Antikörper besaß, die gegen die neue Variante wirksam waren. Das passte wiederum zu der Beobachtung, dass vorwiegend Jüngere erkrankten, und wurde damit erklärt, dass es um die Mitte des vergangenen Jahrhunderts ein antigenisch ähnliches humanes Virus gegeben haben muss.
Obige Arbeit[21] relativierte die alarmierende Aussage der ersten Pressekonferenz der US-Gesundheitsbehörde Centers for Disease Control and Prevention(CDC),[23] die neue Virusvariante ginge auch auf aviäre Influenzaviren zurück, was sie in die Nähe von als gefährlich angesehenen Erregern der Vogelgrippe H5N1 rückte (siehe auch Influenza-A-Virus H5N1). Das war nicht völlig falsch, denn Vögel sind das natürliche Reservoir aller Influenza-A-Viren, aber im vorliegenden Fall hatten alle genetischen Komponenten keinen unmittelbaren Bezug zu Vögeln. Korrigiert wurde ferner die zunächst vertretene Abstammung auch von humanen A(H1N1)-Viren – sie beruhte lediglich auf Ähnlichkeiten zu Linien, die nach ihrer Abspaltung auf den Menschen übergegangen waren und sich unabhängig an ihn angepasst hatten.
Einer 2016 publizierten Studie zufolge entstand die pandemische Variante des Virus (pdmH1N1) in Schweinen in Mexiko.[24]
Epidemiologie
In Mexiko waren die Gesundheitsbehörden auf den Beginn der Epidemie aufmerksam geworden, nachdem es zu einer Häufung von Lungenentzündungen bei jüngeren Personen gekommen war. Laut der US-Gesundheitsbehörde CDC[25] waren Personen zwischen 30 und 44 Jahren deutlich häufiger von schweren Verläufen betroffen als bei der saisonalen Influenza. Nach ersten Berechnungen[26] war die neue Virusvariante dort ansteckender, und die von ihr ausgelöste Erkrankung besaß eine höhere Letalität als die saisonale Influenza: Die Letalitätsrate betrug etwa 0,4 %[26] (saisonale Grippe: 0,1 %).
Für die Epidemie in Mexiko ergab sich eine Basisreproduktionszahl zwischen 1,4 und 1,6, das heißt: 1 Infizierter steckte im Durchschnitt 1,4 bis 1,6 andere Menschen an. Genetische Vergleiche von Virusisolaten unterschiedlicher regionaler Herkunft[26] sind repräsentativer, sie ergaben eine Basisreproduktionszahl von 1,2 und wiesen zudem auf einen letzten gemeinsamen Vorfahren zwischen November 2008 und Januar 2009 hin.
Schon bald nach dem Ende der Pandemiephase wurde die 2009 entdeckte Virusvariante und die von ihr ausgelöste Erkrankung im Vergleich mit anderen saisonal umlaufenden Influenza-Varianten und deren Folgen als deutlich harmloser eingestuft:[27] Die neue Variante verdrängte in den folgenden Jahren sogar andere saisonale Virusvarianten. Dies führte dazu, dass bereits 2009 in Gegenden, in denen die H1N1-Erkrankungswelle vorüber war und für die schon im Herbst 2009 aktuelle Daten zur Erkrankungshäufigkeit vorlagen, insgesamt erheblich weniger Todesfälle aufgrund von Influenzaerkrankungen zu beklagen waren als in früheren Jahren. So gab es in Australien statt der gewöhnlich 2000 bis 3000 Todesopfer durch die saisonale Influenza nur etwa 190 Todesopfer[28] sowie – als Folge der Influenzapandemie – 189 weitere nachgewiesene Todesfälle. Ein auffälliger Unterschied zwischen H1N1-Todesfällen und Toten der saisonalen Grippe war das Alter: Die an der „Neuen Grippe“ Verstorbenen waren in Australien durchschnittlich 53 Jahre alt, die an der saisonalen Grippe Verstorbenen 83 Jahre.[29]
Vorbeugung
Pandemieplanung der Weltgesundheitsorganisation
Die Weltgesundheitsorganisation hatte für den Fall einer Influenza-Pandemie einen Plan[30] vorbereitet, anhand von dessen sechs Pandemiephasen die national umzusetzenden Maßnahmen koordiniert werden sollten. Die Phasen 3 bis 5 beschrieben das ansteigende Risiko einer Pandemie, Phase 6 stand für die weltweite, gesteigerte und anhaltende Ausbreitung, das heißt für eine Influenza-Pandemie im engeren Sinne.[31]
Im April 2009 galt – als Reaktion auf die Ausbreitung der Vogelgrippe H5N1 und bereits seit 2006 – in Bezug auf Influenza-Viren die Phase 3 („Alarmphase“),[32] angesichts der dramatischen Entwicklung in Mexiko verkündete die WHO Ende April 2009 jedoch für A(H1N1) kurz hintereinander die Phasen 4 und 5.[33][34][35] Bereits mit der Erhöhung auf Phase 4 rief die Generaldirektorin der WHO, Margaret Chan, alle Länder auf, umgehend ihre Pandemie-Notfallpläne zu aktivieren.[36][37] Gleichzeitig riet die WHO von generellen Reisebeschränkungen ab, da eine Verbreitung der Viren hierdurch nicht mehr zu unterbinden sei.
Als Antwort auf die Ausbreitung der Vogelgrippe H5N1 hatte die Weltgesundheitsorganisation im April 2009 – also unmittelbar vor der Ausrufung von Phase 4 und 5 für das Virus A(H1N1) – einige bereits seit 2007 erörterten Änderungen bei den Definitionen der Pandemiephasen vorgenommen. Hierzu gehörte die nunmehr gültige Definition der Phase 6, bei einer Pandemie handele es sich um „epidemische Ausbrüche in mindestens zwei der sechs WHO-Regionen“;[38] diese Regionen sind: Afrika, Nord- und Südamerika, Südostasien, Europa, Östliches Mittelmeer und Westlicher Pazifik. Aufgrund der frisch in Kraft gesetzten Kriterien für die Phasen 4 bis 6, die sich hauptsächlich am Ausmaß der Verbreitung orientierten, unabhängig von den möglichen Folgen hinsichtlich Pathogenität und Letalität, hätte bereits im Mai die Stufe 6 verkündet werden müssen, da es in diesem Monat bereits zu H1N1-Ausbrüchen in Süd- und Nordamerika, Europa, Australien und Asien gekommen war: Der britische Independent zitierte zudem den Virologen John Oxford,[39] sowohl im Vereinigten Königreich als auch in Japan seien jeweils etwa 30.000 Fälle unentdeckt geblieben. Angesichts der geringen Pathogenität zögerte die WHO allerdings bis zum 11. Juni 2009[31] und kündigte zugleich an, die Kriterien für die Pandemiephasen erneut zu überarbeiten.[40]
Quarantäne

Zu Beginn der Epidemie war strenge Quarantäne der Verdachtsfälle und Infizierten Mittel der Wahl (Containment-Phase, ‚Eindämmung‘). Ab Juli 2009 wurde international eine andere Strategie verfolgt, die berücksichtigte, dass die Ausbreitung der Viren nicht mehr gestoppt werden konnte: Daher wurde die Folgenminderungsstrategie verfolgt, die vorbeugende Maßnahmen zur Schadensminderung vorsieht. Danach werden nur mehr Angehörige von Risikogruppen in stationäre Pflege aufgenommen (empfohlen werden zwei Tage, sofern keine Komplikationen auftreten), andere Patienten aber sofort in die häusliche Pflege überstellt, wo sie eine Woche verbleiben sollen. In Österreich trat diese Regelung beispielsweise Anfang August 2009 in Kraft, erläuternde Hinweise enthielt ein Merkblatt über die Durchführung der Heimquarantäne.[41]
Impfung
Impfstoffvorbereitung
Der für die Grippesaison 2009/2010 vorgesehene saisonale Influenza-Impfstoff wurde nach entsprechenden Untersuchungen als nicht oder nur unzureichend wirksam gegen den neuen Erreger der Schweinegrippe eingestuft.[22] Er wurde aber dennoch produziert, da im Frühsommer 2009 noch nicht absehbar gewesen war, dass der neue Erreger bis zur Grippesaison über die saisonalen Erreger dominieren würde.[42]

Impfaktion
Da die Ausbreitung des Schweinegrippe-Erregers nicht mehr gestoppt und ein angepasster Impfstoff voraussichtlich nicht für die gesamte Bevölkerung rechtzeitig produziert werden konnte, empfahl die Weltgesundheitsorganisation Mitte Juli allen Mitgliedsländern, mit oberster Priorität das medizinische Personal zu impfen, um die Funktionsfähigkeit des Gesundheitssystems aufrechterhalten zu können.[42] Zugleich wurde es den nationalen Behörden überlassen, bestimmte Gruppen vorrangig zu impfen: Kinder und Jugendliche, die das Virus schnell verbreiten, oder Personen unter fünfzig Jahren, die eine geringere natürliche Immunität gegen dieses Virus besitzen (siehe oben), oder besondere Risikogruppen wie Schwangere, Kleinkinder ab sechs Monaten, ältere Menschen oder Menschen mit chronischen Atemwegserkrankungen oder großem Übergewicht.
Impfstoffe
In der Europäischen Union waren im Oktober 2009 vier pandemische Influenzaimpfstoffe zugelassen:[43]
| Name | Hersteller | Aufbau/Gewinnung |
|---|---|---|
| Pandemrix | GlaxoSmithKline | aus Bruchteilen von Virenhüllen von in bebrüteten Hühnereiern gezüchteten Viren (Teilpartikelimpfstoff) mit Wirkverstärker hergestellt |
| Focetria | Novartis | aus Bruchteilen von Virenhüllen von in bebrüteten Hühnereiern gezüchteten Viren (Teilpartikelimpfstoff) mit Wirkverstärker hergestellt |
| Celvapan | Baxter | aus kompletten Virenhüllen von in Säugetierzellen (Vero-Zellen) gezüchteten Viren (inaktivierter Ganzpartikelimpfstoff) ohne Wirkverstärker hergestellt |
| Celtura | Novartis-Behring | aus Bruchteilen von Virenhüllen von auf Zellkulturbasis gezüchteten Viren (Teilpartikelimpfstoff) mit Wirkverstärker hergestellt |
Nationale Umsetzungen
Deutschland

Deutschland bestellte 2009 fünfzig Millionen Impfdosen.[44] Die Ständige Impfkommission (STIKO) des Robert Koch-Institutes sprach am 12. Oktober 2009 lediglich eine Impfempfehlung für Beschäftigte im Gesundheitswesen und in der Wohlfahrtspflege sowie für chronisch Kranke und Schwangere aus.[45] Die STIKO wies jedoch darauf hin, dass die Impfung auch anderen Bevölkerungsgruppen nutzen könne.[46]
Die Impfaktion begann in Deutschland am 26. Oktober 2009.[47] Sie verlief in der ersten Woche nur schleppend,[48] und auch danach war die Impfbereitschaft in Deutschland weithin gering.[49] In Deutschland impften in den meisten Städten und Kreisen die Gesundheitsämter und niedergelassene Ärzte. Später führten in einigen Bundesländern auch Betriebsärzte diese Impfung durch.
Bei Angehörigen der Bundeswehr und einiger Bundesbehörden sollte der Ganzpartikelimpfstoff (Ganzvirus-Impfstoff) Celvapan eingesetzt werden.[50] Im Gegensatz zu Pandemrix war Celvapan zwar frei von Adjuvanzien wie AS03 und Konservierungsstoffen wie Thiomersal, hatte aber als Ganzvirus-Impfstoff eine höhere Rate an unerwünschten Nebenwirkungen.[51] Soldaten der Bundeswehr wurden mit dem Impfstoff von Baxter International geimpft, der ohne Verstärker und Konservierungsmittel auskam und dadurch als besser verträglicher galt. Da Soldaten für den Auslandseinsatz einen umfangreichen Impfschutz benötigen und verschiedene Impfungen erhalten, wurde auf Impfstoffe mit besserer Verträglichkeit geachtet.[52] Reine Spaltimpfstoffe ohne Adjuvanzien wurden in Deutschland nicht eingesetzt. In den Vereinigten Staaten wurden ausschließlich Influenzaimpfstoffe eingesetzt, die frei von Adjuvanzien waren.[53]
Am 5. November 2009 erteilte das Paul-Ehrlich-Institut dem Impfstoff Celtura von Novartis-Behring die Zulassung. Celtura enthielt – wie die anderen Impfstoffe – nur ein einziges Impfantigen und war damit auch ein sogenannter monovalenter Impfstoff.[54]
Anfang Mai 2010 waren in den deutschen Bundesländern noch etwa 28,3 Millionen von insgesamt 34 Millionen beschafften Impfdosen nicht verwendet worden.[55] Verhandlungen mit anderen Staaten über einen Weiterverkauf scheiterten. Die Haltbarkeit des Serums lief Ende 2011 aus, so dass es nicht mehr genutzt werden konnte. Für die Bundesländer entstand ein Verlust in Höhe von 239 Millionen Euro, weil unverbrauchte Impfdosen nicht von den Krankenkassen bezahlt wurden.[56]
Österreich
Das österreichische Bundesministerium für Gesundheit folgte dem Österreichischen Influenza Pandemieplan, der als Vorsorgemaßnahmen im Besonderen die Bereitstellung ausreichender Bestände an Impfstoff (Sicherstellung eines Impfstoffkontingentes für acht Millionen Personen), antiviraler Medikamente (Neuraminidase-Hemmer, für ca. vier Millionen Personen) und Schutzmasken (ca. acht Millionen ad hoc verfügbar) vorsah.[57] In Österreich wurden ab dem 27. Oktober zunächst bis zu 300.000 Krankenhausmitarbeiter geimpft. Dabei wurde ausschließlich „Celvapan“ verwendet.[58] Die Impfaktion für die Allgemeinbevölkerung begann am 9. November 2009.[59]
Schweiz
Das Bundesamt für Gesundheit bestellte im April 2009 acht Millionen Dosen Pandemrix sowie fünf Millionen Dosen Focetria und Celtura.[60] Die Schweizer Arzneimittelbehörde Swissmedic ließ diese drei Impfstoffe am 30. Oktober bzw. 13. November 2009 zu: Pandemrix (nicht für Menschen unter 18 Jahren und Schwangere),[61][62] Focetria (für Kinder ab sechs Monaten und für Erwachsene)[61] sowie Celtura für Kinder ab drei Jahren sowie für Erwachsene aller Altersgruppen.[63] Diese Zulassungen wichen bezüglich Indikationen für Risikogruppen wie auch bezüglich Zulassungsdauer von denjenigen der Europäischen Arzneimittel-Agentur (EMA) ab.[60] Ein Grund lag darin, dass Swissmedic wegen fehlender Vereinbarung mit der EMA keine Zulassungsdaten austauschen konnte.
Die Organisation der Impfaktion lag in der Zuständigkeit der Kantone und war daher nicht einheitlich. So stellte der Halbkanton Basel-Stadt die Impfung ab dem 24. November 2009 sowohl in Arztpraxen als auch in Krankenhäusern und Universitätsinstituten zur Verfügung.[64] Der benachbarte Halbkanton Basel-Landschaft hingegen impfte (neben den Arztpraxen, die weiterhin impften) in fünf speziell eingerichteten Impfzentren, die im Zeitraum vom 19. bis zum 28. November 2009 an sechs Halbtagen geöffnet waren. Von den 273.061 Einwohnern des Basel-Landes ließen sich 7.561 in den Impfzentren impfen, die Behörden erwarteten 9.000 Impflinge.[65]
Mit den bestellten dreizehn Millionen Impfdosen im Wert von 84 Millionen Schweizer Franken sollten 6,5 Millionen Menschen, d. h. 80 % der Bevölkerung in der Schweiz, zweimal geimpft werden. Erst im Nachhinein stellte sich heraus, dass für eine Immunisierung eine Dosis gereicht hätte. Zusätzlich breitete sich die „Schweinegrippe“ nicht im erwarteten Maß aus, und die Impfbereitschaft war weit geringer als angenommen. Tatsächlich wurden 2,5 Millionen Dosen geimpft.[66] Im Januar 2010 schloss die Schweiz mit dem Iran einen Verkaufsvertrag über 750.000 Dosen des Impfstoffs Celtura ab und schenkte ihm weitere 150.000 Dosen. Weitere Impfdosen Pandemrix gingen als Spende an die WHO.[67] Insgesamt 1,8 Millionen der Schweizer Impfdosen wurden somit verkauft oder verschenkt. Entsorgt wurden 2010 5,3 Millionen Dosen Celtura und Focetria und wegen Ablauf des Verfalldatums im Jahr 2011 die restlichen 3,4 Millionen Dosen Pandemrix.[66]
Diagnose

Symptome
Die Symptome der neuen Variante unterschieden sich nicht von denen der jährlich wiederkehrenden („saisonalen“) Influenzawellen (siehe Krankheitsverlauf bei Influenza); für die Inkubationszeit wurden 1–2 Tage, höchstens aber vier Tage angegeben.[36] Nach Einschätzung der WHO vom 16. Oktober 2009 verursachte die Virusvariante in den meisten Fällen milde Krankheitsverläufe ohne Komplikationen und mit vollständiger Genesung. Besorgniserregend waren aber der schwere und bei der saisonalen Influenza so nicht bekannte Verlauf bei einer geringen Anzahl von Fällen, der zu beatmungspflichtiger, intensivmedizinischer Betreuung und zu Todesfällen insbesondere auch in jüngeren Altersgruppen führte. Obwohl das Risiko eines schweren Verlaufs vor allem für bestimmte Personengruppen deutlich erhöht war, konnten auch gesunde junge Erwachsene sehr schwer erkranken.
Falldefinition: Klinische und epidemiologische Kriterien
Verdachts-, wahrscheinliche und bestätigte Fälle von neuer Influenza wurden durch Kriterien definiert, die zusammen die sogenannte Falldefinition bildeten und von den nationalen Gesundheitsbehörden bestimmt wurden, in Deutschland vom Robert Koch-Institut. Darin wurden zunächst
- das klinische Bild (akute respiratorische Erkrankung mit Fieber über 38 °C oder Tod durch unklare akute respiratorische Erkrankung),
- die epidemiologische Exposition (durch Aufenthalt in einem RKI-definierten Risikogebiet außerhalb Deutschlands oder direkten Kontakt mit einem wahrscheinlichen oder bestätigten Krankheits- oder Todesfall oder gleichzeitigen Aufenthalt in einem Raum mit einem wahrscheinlichen oder bestätigten Fall oder Aufenthalt in einem klar definierten Gebiet mit aktuellem Ausbruchsgeschehen oder durch Arbeiten mit Proben im Labor) sowie
- der labordiagnostische Nachweis (Details unten)
aufgeführt und damit folgende Falldefinitionen bestimmt:
- Verdachtsfall: Person mit erfülltem klinischen Bild und Vorliegen der epidemiologischen Exposition sowie fehlendem Nachweis einer anderen Ursache, die das Krankheitsbild vollständig erklärt.
- Wahrscheinlicher Fall: Person mit labordiagnostischem Nachweis von Influenza A und einem negativen labordiagnostischen Ergebnis für die saisonalen Influenzasubtypen A/H1 und A/H3.
- Bestätigter Fall: Person mit labordiagnostischem Nachweis von neuer Influenza (A/H1N1) durch das (oder in Absprache mit dem) Nationalen Referenzzentrum (NRZ) für Influenza (damals und zurzeit das RKI selbst).
In den aktuellen Wochenberichten des RKI zur Situation der Influenza A(H1N1) wurde bei der Zählung der gemeldeten Fälle die sogenannte Referenzdefinition zugrunde gelegt. Diese lautet:
- „Klinische Erkrankung mit labordiagnostischem Nachweis oder epidemiologischer Bestätigung.“[68]
In Deutschland bestand seit dem 3. Mai 2009 neben der Meldepflicht einer festgestellten Influenza-Infektion nach dem Infektionsschutzgesetz (IfSG) zusätzlich eine Meldepflicht für Verdachtsfälle.[69] Wegen der rasanten Ausbreitung der Schweinegrippe wurde die Meldepflicht eingeschränkt. Ab 14. November 2009 mussten nur noch Patienten gemeldet werden, bei denen die Infektion aufgrund von Laboruntersuchungen eindeutig nachgewiesen wurde, ferner Todesfälle, die in Verbindung mit der Schweinegrippe standen.[70]
Bereits Ende April 2009 hatte die Weltgesundheitsorganisation entschieden, für die „Neue Grippe“ den ICD-10-Code J09 zu verwenden, der bislang lautete: „Influenza caused by influenza viruses that normally infect only birds and, less commonly, other animals“, dessen Wortlaut entsprechend angepasst werden sollte.[71] Die aktuelle deutschsprachige Definition von J09 lautet: „Grippe durch zoonotische oder pandemische nachgewiesene Influenzaviren“, wobei erläutert wird: „Für die Anwendung dieser Kategorie sind die Richtlinien des globalen Influenzaprogramms (GIP) der WHO zu beachten.“[72]
Labordiagnostik
Mit den meisten traditionellen Diagnose-Verfahren für eine akute Infektion mit saisonaler Influenza kann nur allgemein eine Infektion mit Influenza A nachgewiesen werden. Das Robert Koch-Institut und andere spezialisierte Labore konnten darüber hinaus auch die neue Variante des Virus H1N1 mit einer angepassten Methode spezifisch und sicher nachweisen. Dazu war ein Rachen- oder Nasenabstrich nötig, der in Abstimmung mit dem örtlichen Gesundheitsamt von einem Arzt entnommen und zur Diagnostik an ein entsprechendes Labor weitergeleitet werden sollte.[73]
Prinzipiell existieren, wie bei jeder anderen Virusinfektion, zwei Möglichkeiten des Virusnachweises im Labor: der direkte Erregernachweis und der indirekte Nachweis spezifischer Antikörper. Letzterer ist nur im zeitlichen Abstand möglich, wenn zwei Blutproben, eine zum Zeitpunkt der Erkrankung und eine weitere mindestens zwei Wochen danach, verglichen werden. Ein vierfacher Anstieg des Antikörper-Titers gilt als beweisend für eine abgelaufene Infektion. Dieses Testverfahren ist zwar Bestandteil der Labordefinition der Erkrankung, wurde aber wegen der zeitlichen Verzögerung nicht angewandt.
In der epidemiologischen Situation einer Ausbreitung spielt der direkte Erregernachweis eine zentrale Rolle. Im Fall der neuen Variante konnten Antigene (Virusproteine) des Virus aus Rachenspülflüssigkeit, Rachen- oder Nasenabstrichen mit sogenannten Influenza-Schnelltests nachgewiesen werden. Schnelltests haben eine geringere Spezifität und Sensitivität als aufwändigere virologische Verfahren, können aber vor Ort und in wenigen Minuten durchgeführt werden. Die Rate falsch negativer Ergebnisse (Sensitivität) liegt bei manchen Schnelltests allerdings bei bis zu 30 Prozent; falsch positive Ergebnisse (Spezifität) bewegen sich zwischen einem und zehn Prozent. Die traditionellen Schnelltests vermögen nur zwischen einer Influenza A und B zu unterscheiden. Modernere Schnelltests unterscheiden auch Subtypen der Influenza A und haben mit zur ersten Identifikation des Erregers der Schweinegrippe beigetragen.
Ein sicherer Erregernachweis erfordert Virusisolierung, das „Umschreiben“ der viralen RNA in cDNA und eine anschließende PCR unter Verwendung virusspezifischer Primer. Die Isolierung der neuen Variante durch Anzucht in Zellkulturen (MDBK-Zellen, englisch Madin-Darby bovine kidney: Epithelzellen von Rindernieren) oder bebrüteten Hühnereiern war innerhalb von ein bis zwei Tagen möglich; danach erfolgte eine Typisierung des vermehrten Virus mit verschiedenen, typenspezifischen Antikörpern. Diese Methode gilt als Referenzmethode („Goldstandard“). Der Nachweis der Nukleinsäure des Influenzavirus mittels PCR ist schneller möglich, die etablierten PCR-Verfahren mussten jedoch durch Sequenzvergleiche mit veröffentlichten[74] Genomsequenzen der neuen Variante abgeglichen werden, ob sie auch diese Variante erkennen können. Die meisten PCR-Verfahren bei Influenzaviren weisen RNA-Abschnitte der Gene des Matrixproteins (M1 auf Segment 7) oder Nukleoproteins nach. Sie konnten aber zunächst nicht zwischen normalen A/H1N1-Varianten und der neu aufgetretenen Variante unterscheiden. In verschiedenen Instituten wurden daher seit Auftreten der Variante zusätzliche PCR-Verfahren entwickelt, die über das HA1-Gen eine solche Differenzierung erlaubten. Die WHO veröffentlichte zum Beispiel am 21. Mai 2009 den Stand der Technik und wies ausdrücklich auf die Notwendigkeit der internen und externen Qualitätssicherung der Labordiagnostik hin.[75]
Therapie
Erkrankungen infolge einer Infektion mit der neuen H1N1-Virusvariante wurden grundsätzlich wie jede andere Infektion mit Influenza A oder B symptomatisch behandelt: Dies beinhaltet strenge und lange Bettruhe, vermehrte Flüssigkeitszufuhr und Paracetamol zur Fiebersenkung. Die Gabe von Acetylsalicylsäure (Aspirin) wird, besonders bei Kindern, wegen der Möglichkeit eines dadurch bei Influenza hervorgerufenen Reye-Syndroms vermieden. Komplikationen durch bakterielle Superinfektionen, die bei jeder Influenza die Schwere der Erkrankung bestimmen, werden antibiotisch behandelt.
Die Virusvariante erwies sich gegen Amantadin und Rimantadin resistent, aber empfindlich gegen die Neuraminidase-Hemmer Oseltamivir (Tamiflu) und Zanamivir (Relenza), während die saisonale Variante der A(H1N1)-Viren gegen Oseltamivir resistent ist, aber nicht gegen Amantadin, Rimantadin und Zanamivir.[76] Deren Oseltamivir-Resistenz hatte sich im Jahr 2008 ausgebreitet.[77] Diese Virostatika sind allerdings nur wirksam, wenn sie innerhalb der ersten 48 Stunden nach dem Auftreten erster Grippesymptome eingenommen werden. In diesem Zusammenhang ist zu erwähnen, dass einerseits Schnelltests in frühen Stadien der Infektion oft falsch negativ sind, andererseits bei diesem Erreger in etwa der Hälfte aller Fälle Husten und Heiserkeit ein bis zwei Tage früher auftraten als das Fieber.[78] Deshalb gab es die Empfehlung der europäischen Gesundheitsbehörde ECDC, die (prophylaktische) Gabe von Virostatika für Patienten und Kontaktpersonen mit vorhandenen Risikofaktoren nicht von Laborergebnissen abhängig zu machen, sondern klinische und epidemiologische Informationen ausreichen zu lassen.[79]
Nach Angaben der Firmenzentrale von Hoffmann-La Roche in Basel und dem Statens Serum Institut (SSI) in Dänemark ist dort Ende Juni 2009 bei einem Patienten unter der Behandlung mit Oseltamivir zum ersten Mal eine Oseltamivir-Resistenz bei der „Schweinegrippe“ beobachtet worden, weshalb der betreffende Patient dann mit Zanamivir behandelt wurde. Ähnliche Fälle wurden bis August 2009 vereinzelt auch aus El Paso (Mexiko/USA) sowie Kanada, Japan und Hongkong gemeldet.
In den Vereinigten Staaten wurde von der FDA eine Notfallzulassung (emergency use authorization – EUA) für den neu entwickelten weiteren Neuraminidase-Hemmer Peramivir i.v. erteilt. Das Präparat durfte jedoch nur für ausgewählte hospitalisierte Kinder oder Erwachsene eingesetzt werden, die auf eine orale oder inhalative antivirale Therapie nicht ansprachen.[80]
Weltweite Ausbreitung

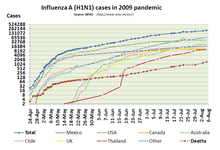
(Stand: 13. August 2009, Quelle: WHO)
Bis zum 25. Oktober 2009 waren der WHO weltweit mehr als 440.000 laborbestätigte Infektionen mit dem H1N1-2009-Virus gemeldet worden, von denen mindestens 5.700 tödlich verliefen.[81] Die laborbestätigten Fälle stellten aber nur einen Teil der tatsächlichen Infektionen dar, weil in vielen Ländern Labortests nur bei besonders schweren Fällen durchgeführt werden. Ab Juni 2009 wurde die Ausbreitung in den Vereinigten Staaten nur noch geschätzt, damals auf mindestens eine Million Fälle. Anfang Juli 2009 empfahl auch die WHO, die massenhaften Tests möglichst aller Verdachtsfälle einzustellen und stattdessen nur noch stichprobenartig zu testen, um die Entwicklung zu verfolgen und Veränderungen des Virus entdecken zu können.[82]

Per 31. Januar 2010 meldete die WHO mindestens 15.174 Tote. Dies waren jedoch nur die gemeldeten Fälle, die auch von Laboren bestätigt wurden. Die tatsächliche Zahl liege deutlich höher. Das Virus wurde in über 209 Ländern nachgewiesen.[83] Eine Studie, die 2012 in The Lancet Infectious Diseases erschienen ist, schätzte die Todesfälle für das erste Jahr, als das Virus zirkulierte, auf 151.700 bis 575.400.[11][12]
In den meisten Ländern der südlichen Hemisphäre war die Virusvariante H1N1 2009 in der Saison 2009 das dominierende Influenza-Virus. In Ländern mit tropischem Klima begann die Ausbreitung des Virus später als in anderen Ländern. In den Ländern der nördlichen Hemisphäre dominierte diese Variante ab dem Frühsommer 2009 und auch zu Beginn der Saison 2009/2010.
Das klinische Bild war in allen Ländern weitgehend ähnlich. Die überwiegende Zahl der Patienten erkrankte nur leicht. Allerdings gab es eine kleine Zahl von sehr schweren und teilweise tödlichen Verläufen, auch bei jüngeren und nicht zu Hochrisikogruppen gehörenden Personen.[84]
Anfängliche Ausbreitung in Nordamerika
Mexiko

Erkrankungen verteilten sich anfangs, im April 2009, auf den Bundesbezirk von Mexiko-Stadt sowie die Bundesstaaten Baja California, San Luis Potosí und Oaxaca.[85] In Presseberichten wurden anfangs wesentlich höhere Zahlen genannt, als von offiziellen Kreisen.[86] Der zunächst sehr große Unterschied bei der Anzahl zwischen gesicherten Fällen und den Pressemeldungen ergab sich daraus, dass es zur selben Zeit eine saisonale Grippewelle in Mexiko gab[87] und die Suche nach der neuen Variante die Laborkapazitäten überstieg.
In den Medien wurde dieser Ausbruch mit den neuartigen Influenzafällen in den Vereinigten Staaten in Verbindung gebracht. Der mexikanische Gesundheitsminister empfahl, landesweit sämtliche Schulen zu schließen und Verhaltensregeln auszugeben.[88] Landesweit wurden Schutzmasken verteilt.
Am 1. Mai 2009 begann auf Anweisung des mexikanischen Präsidenten Felipe Calderón ein fünftägiger Zwangsurlaub für Mexiko-Stadt. Calderón verwies hierbei darauf, dass die eigene Wohnung der sicherste Ort sei, um eine Ansteckung zu vermeiden.
Von März bis zum 29. Mai 2009 erkrankten 5.337 Menschen und davon 97 mit Todesfolge.[89]
Bis zum 10. Februar 2010 wurden vom mexikanischen Gesundheitsministeriums (Secretaría de Salud) 70.453 bestätigte Erkrankungen gemeldet, darunter 1.035 mit Todesfolge.[90]
Vereinigte Staaten
Die ersten beiden Fälle einer Infektion durch einen neuen humanen Influenza-A-Virus vom Subtyp H1N1 in den Vereinigten Staaten meldeten die CDC am 21. April 2009. Es handelte sich um zwei Kinder in San Diego County und Imperial County in Kalifornien, die am 28. und 30. März 2009 erkrankt waren.[6] Am 24. April 2009 waren acht Patienten erkrankt, davon sechs im Süden Kaliforniens.[91] Am 29. April 2009 bestätigten die CDC den Tod eines 22 Monate alten, aus Mexiko zugereisten mexikanischen Kindes in Texas.[92]
Ende April 2009 waren in den Vereinigten Staaten zeitweise mehr als 400 Schulen geschlossen und Präsident Obama sprach sich in einem Brief an den Kongress für die Bereitstellung finanzieller Mittel in Höhe von 1,5 Milliarden US-Dollar aus. Das Geld solle zur Aufstockung der Vorräte an Influenzamitteln, zur Entwicklung neuer Impfstoffe, zur Kontrolle und Diagnose weiterer Krankheitsfälle und zur Unterstützung internationaler Bemühungen um die Begrenzung der Virusübertragung dienen.[93]
Im Süden und Südwesten der Vereinigten Staaten, der zunächst vorrangig betroffen war – am 27. April 2009 verhängte Gouverneur Schwarzenegger den Notstand über Kalifornien[94] – ging im Sommer die Aktivität zurück, während sich im kühleren Nordosten das Virus weiter ausbreitete. Besonders schwer war New York betroffen: Bis zum Juni 2009 erkrankten 6,9 % der Bevölkerung, eine halbe Million Personen, die meisten davon innerhalb von drei Wochen im Mai, und mehr als 20 starben. Epidemiologische Schätzungen ergaben für das ganze Land mindestens eine Million Fälle.[95]
Im Mai 2010 wurde von der US-Gesundheitsbehörde CDC eine Schätzung der Todesfälle veröffentlicht. Ihr zufolge gab es zwischen April 2009 und April 2010 mindestens 8.870, maximal 18.300 Tote infolge der H1N1-Pandemie.[96]
Ausbreitung in anderen Regionen
Die Weltgesundheitsorganisation veröffentlichte aktuelle Informationen über die Situation in verschiedenen Regionen und Ländern auf einer eigenen Webseite. Die Entwicklung der Ausbreitung des Virus in Europa wurde vom Regionalbüro der WHO für Europa[97] und dem European Center for Disease Prevention and Control (ECDC) dokumentiert.[18]
Deutschland
In Deutschland wurden dem Robert Koch-Institut (RKI) von April 2009 bis Anfang Mai 2010 insgesamt rund 226.000 bestätigte Fälle der Neuen Grippe und 250 ihr zurechenbare Todesfälle übermittelt; der Pandemie zugerechnet wurden ferner rund drei Millionen H1N1-bedingte Arztkonsultationen, rund 5.300 Einweisungen ins Krankenhaus und mehr als 1,5 Millionen Arbeitsunfähigkeitstage.[98] Die Zahl der Neuinfektionen war seit Dezember 2009 zwar rückläufig; eine Impfung wurde aber dennoch weiterhin empfohlen, da auch nach dem Scheitelpunkt einer Infektionswelle mit zahlreichen weiteren Fällen zu rechnen sei.[99] Ende Februar 2010 wurden Atemwegserkrankungen bereits zumeist durch andere Erreger akuter respiratorischer Erkrankungen verursacht.[100]
Insgesamt starben in Deutschland nach Schätzungen 350 Menschen.[101]
Österreich
In Österreich wurden rund 4000 Infektionen mit der pandemischen H1N1-Variante registriert sowie vierzig ihr zuzuordnende Todesfälle.[102] Ab dem 11. November 2009 galt in Österreich die so genannte „Mitigation Stufe 2“. Danach waren nur noch „laborbestätigte hospitalisierte Erkrankungsfälle“ und „Todesfälle“ meldepflichtig, bei der Falldefinition war der Aufenthalt in bestimmten Ländern als Kriterium entfallen und die Zahl der Erkrankungsfälle wurde per Hochrechnung ermittelt.[103]
Übertragung auf Tiere
Ein Fall in Kanada zeigte, dass auch die pandemische Variante der H1N1-Viren − wie andere H1N1-Varianten − von Menschen auf Hausschweine übertragen werden kann.[104] Die kanadische Lebensmittelaufsicht (Canadian Food Inspection Agency) stufte am 2. Mai 2009 die Übertragung der Viren von einem infizierten Mann auf eine Schweineherde als höchst wahrscheinlich ein.[104] Der Präsident des Friedrich-Loeffler-Instituts forderte hierzu am 4. Mai 2009 Hygienemaßnahmen, da noch unklar sei, wie sich die neuen A(H1N1)-Varianten im Schwein verhalten. In solchen Fällen besteht die Gefahr, dass sich Viren unterschiedlicher Herkunft im Schwein neu kombinieren und hierdurch beispielsweise für Menschen gefährlicher werden.[105] Tatsächlich wurde im Jahr 2020 über zahlreiche Reassortierungen bei europäischen Hausschweinen berichtet.[106] Forscher des Friedrich-Loeffler-Instituts konnten mittels eines Experimentes auf der Insel Riems zudem eine Übertragung des Virus von erkrankten Schweinen auf gesunde Schweine wissenschaftlich gesichert nachweisen.[107][108]
Die chilenische Landwirtschaftsbehörde Servicio Agrícola y Ganadero (SAG) hatte im August 2009 laut eigenen Angaben eine Infektion mit der pandemischen Variante bei Puten in der chilenischen Hafenstadt Valparaíso nachgewiesen.[109]
Bewertung der Pandemie
Laut Presseerklärung der WHO vom 22. Januar 2010 war der Höhepunkt der Pandemie auf der Nordhalbkugel im Dezember 2009 bzw. Januar 2010 überschritten.[5] Neuinfektionen waren zwar noch weit verbreitet, jedoch insgesamt rückläufig. In der zweiten Kalenderwoche 2010 waren nur noch weniger als 600 Todesfälle weltweit aufgetreten.
Am 10. August 2010 erklärte die WHO die Pandemie für beendet. Die Influenza H1N1 sei in eine „Post-Pandemie-Phase“ eingetreten, vermehrte Ausbrüche der Grippe außerhalb der normalen Saison wurden laut WHO nicht beobachtet.[110] Anfang 2011 wurde die Schweinegrippe in Österreich als saisonale Influenza deklariert.[111]
Im Rückblick erwies es sich, dass die Erkrankungen durch die pandemische H1N1-Variante besonders mild verliefen.[112] Die pandemische Variante hatte 2009/2010 zum einen alle anderen in den Jahren zuvor umlaufenden Influenza-Viren verdrängt und blieb auch im Winterhalbjahr 2010/2011 vorherrschend. Eine statistische Berechnung der Influenza-bedingten Übersterblichkeit, die alljährlich vom Robert Koch-Institut für Deutschland vorgenommen wird, ergab zum anderen für die Grippesaison 2009/2010 und auch für 2010/2011 eine Übersterblichkeit von Null; zum Vergleich: im Winterhalbjahr 2008/2009 hatte die Übersterblichkeit 18.700 Personen betragen.[113]
Die zufälligerweise kurz vor Beginn des H1N1-Ausbruchs[114] als Antwort auf die Ausbreitung der Vogelgrippe H5N1 von der WHO festgelegte Definition der Phase 6, bei einer Pandemie handele es sich um „epidemische Ausbrüche in mindestens zwei der sechs WHO-Regionen“,[115] ist in den seit 2013 gültigen und 2017 erneut bearbeiteten Leitlinien der WHO für das Pandemic Influenza Risk Management nicht mehr enthalten. Auslöser der abermaligen Änderungen war ein kritischer Rückblick auf die Erfahrungen beim Bewältigen der „Schweinegrippe“-Pandemie, mit der Folge, dass seit 2013 weniger formale Kriterien und stärker „Risiko-basierte Betrachtungsweisen“ („a risk-based approach“) die Grundlagen der Phasen-Definition durch die Weltgesundheitsorganisation sind.[116] In der Folge wurden auch die lokalen Influenzapandemiepläne angepasst.[117]
Laut dem wegen seiner Aussagen zur COVID-19-Pandemie in Deutschland umstrittenen Arzt Wolfgang Wodarg wurde 1999 der Pandemie-Plan der WHO von industriegesponserten Experten verfasst, der dann 2007 als Internationale Gesundheitsvorschriften (IHR 2) vorgeschrieben wurde.[118] Wodarg initiierte dazu eine Untersuchung des Europarates.[119] Dessen Ausschuss für Soziales, Gesundheit und Familie kritisierte den Mangel an Transparenz im Umgang mit der Pandemie und dass die WHO und andere Institutionen des öffentlichen Gesundheitswesens einen Teil des Vertrauens der europäischen Öffentlichkeit verspielt hätten.[120][121]
Im Coronavirus-Update, Folge 42, erläuterte Christian Drosten, wie das ungewöhnliche Altersprofil der Betroffenen zustande kam. Während die älteren Personen über den Effekt der Antigenerbsünde, also einer Art Kreuzimmunität, von der Pandemie der Spanischen Grippe (gleicher Subtyp H1N1) und ähnlichen, bis 1957 zirkulierenden Subtypen profitieren konnten, wurde dieser Effekt bei den jüngeren Jahrgängen (jünger als 52) nicht wirksam.[122]
Siehe auch
Literatur
- Alexander S. Kekulé: Was wir aus der Schweinegrippe lernen können. In: Aus Politik und Zeitgeschichte (APuZ), 52/2009, S. 41–46.
Dokumentation
- Jutta Pinzler, Stefanie Schwalfenberg: Profiteure der Angst – Das Geschäft mit der Schweinegrippe. NDR/Arte, 2009.[123][124][125]
Weblinks
- Europäische Kommission, Directorate-General „Health and Consumer Protection“: Pandemic (H1N1) 2009: we need to ensure that Europe is prepared.
- Centers for Disease Control and Prevention (CDC) – USA: 2009 H1N1 Flu (englisch und spanisch)
- Google Maps: Positionskarte der Fallzahlen zur „Schweinegrippe“
- Coronavirus-Update #42: Bei der Schweinegrippe kam alles anders | NDR Podcast. YouTube, Gespräch mit Christian Drosten, 19. Mai 2020, ab 16:27; ndr.de (PDF; 175 kB) S. 3 ff.
