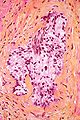
Carcinoma della prostata
| Carcinoma della prostata | |
|---|---|
 Microfotografia di un adenocarcinoma a cellule acinarie della prostata. | |
| Tipo | Maligno |
| Cellula di origine | Principalmente le cellule basali |
| Fattori di rischio | · Età · Dieta · Familiarità |
| Età media alla diagnosi | 70 anni |
| Classificazione e risorse esterne | |
| ICD-9-CM | (EN) 185 |
| ICD-10 | (EN) C61 |
Per carcinoma della prostata s'intende una categoria diagnostica che annovera le neoplasie maligne che si originano dalle cellule epiteliali della prostata, una ghiandola dell'apparato genitale maschile. Questa neoplasia può dare luogo a metastasi, con predilezione per le ossa e i linfonodi loco-regionali. Il tumore alla prostata può causare dolore, difficoltà alla minzione, disfunzione erettile e altri sintomi.
Il tumore alla prostata si sviluppa più frequentemente negli ultracinquantenni; è il secondo più comune tipo di tumore negli Stati Uniti, dove è responsabile del maggior numero di morti da tumore, dopo il tumore del polmone.[1] Molti fattori, compresa la genetica e la dieta, si ritiene siano implicati nello sviluppo del carcinoma prostatico.
Il tumore prostatico viene più spesso scoperto all'esame obiettivo o per il tramite di esami ematici, come la misurazione del PSA (antigene prostatico specifico). Un sospetto tumore alla prostata è tipicamente confermato tramite l'asportazione (biopsia) di un frammento di tessuto, e il successivo esame istologico. Si può ricorrere a ulteriori test come l'ecografia, la radiografia e la scintigrafia, per determinarne la diffusione e se il tumore abbia o meno originato metastasi.
Il tumore prostatico si può trattare con la chirurgia, la radioterapia, la terapia ormonale, occasionalmente la chemioterapia, o combinazioni di queste. L'età e lo stato di salute del paziente, così come la diffusione del tumore, l'aspetto microscopico e la risposta al trattamento iniziale, sono importanti per determinare la prognosi. Poiché il tumore della prostata è una malattia tipica degli uomini anziani, molti di essi potranno andare incontro a morte prima che il tumore possa espandersi o causare sintomi; ciò rende difficoltosa una selezione del trattamento.[2]La decisione se trattare o meno un tumore localizzato (ossia completamente confinato all'interno della prostata) implica un bilancio tra i benefici attesi e gli effetti negativi in termini di sopravvivenza del paziente e della sua qualità della vita.
Storia
Sebbene la prostata sia stata descritta per la prima volta dall'anatomista veneziano Niccolò Massa nel 1536, e illustrata dal fiammingo Andrea Vesalio nel 1538, il tumore prostatico non venne identificato prima del 1853.[3]

Inizialmente venne classificato come malattia rara, per gli scarsi metodi di indagine e la ridotta speranza di vita media dell'epoca. I primi trattamenti messi in atto furono interventi chirurgici per risolvere l'ostruzione urinaria.[4] La prostatectomia radicale perineale venne eseguita per la prima volta nel 1904 da Hugh Young al Johns Hopkins Hospital[5]. La rimozione chirurgica dei testicoli, orchiectomia, come trattamento venne eseguita nel 1890 (infra Terapia ormonale), ma con successo limitato. La resezione transuretrale della prostata rimpiazzò la prostatectomia radicale per la disostruzione dell'uretra nella metà del XX secolo. La prostatectomia radicale retropubica venne messa a punto nel 1983 da Patrick Walsh.[6] Questo approccio chirurgico consentì la rimozione della prostata e dei linfonodi col mantenimento della funzionalità erettile del pene.
Nel 1941 Charles B. Huggins pubblicò uno studio di utilizzo di estrogeni per contrastare la produzione di testosterone in pazienti con tumore prostatico metastatico. La scoperta di questa terapia valse a Huggins nel 1966 il Nobel per la Medicina.[7] Il ruolo del GnRH in ambito riproduttivo venne stabilito da Andrzej W. Schally e Roger Guillemin, che per questo vinsero il Nobel per la Medicina nel 1977; vennero quindi sviluppati e utilizzati in terapia gli agonisti per i recettori del GnRH.[8][9]
La radioterapia per il tumore prostatico venne sviluppata agli inizi del XX secolo e inizialmente consisteva nell'impianto intraprostatico di radio. La radioterapia a fascio esterno fu più utilizzata quando alla metà del XX secolo divennero disponibili fonti di radiazioni più potenti. La brachiterapia con l'impianto di "semi" fu descritta per la prima volta nel 1983.[10] La chemioterapia sistemica per il tumore della prostata venne studiata per la prima volta negli anni settanta. Al protocollo iniziale con ciclofosfamide 5-fluorouracile ben presto si aggiunsero molteplici altri con un'ampia gamma di farmaci sistemici.[11]
Epidemiologia

Nessun dato
meno di 4
4-8
8-12
12-16
16-20
20-24
24-28
28-32
32-36
36-40
40-44
più di 44
La frequenza del carcinoma prostatico nel mondo è largamente variabile.[13]È meno diffuso nell'Asia meridionale e orientale, più comune in Europa, con ampie differenze tra paese e paese e ancor di più negli Stati Uniti.[14]Secondo l'American Cancer Society, vi sono forti differenze geografiche ed etniche nella frequenza; infatti, il carcinoma prostatico è meno comune tra gli uomini asiatici, più comune tra gli uomini di colore, l'incidenza tra gli uomini europei è intermedia rispetto alle due precedenti popolazioni.[15][16][17]Secondo dati del 2002 il tasso d'incidenza annuale in Asia Centrale è inferiore a 3/100 000 abitanti, mentre nel continente nordamericano si hanno più di 160/100 000 abitanti registrati.[18][19]Tuttavia la rilevazione di queste maggiori frequenze può essere stata influenzata dai maggiori tassi di diagnosi dovuti al progresso diagnostico e alle politiche di prevenzione[20].
Le cause specifiche della neoplasia sono sconosciute.[21]Il rischio di sviluppare il tumore è correlato all'età[22], alla genetica,[23] alla razza,[24] alla dieta,[25] allo stile di vita, all'assunzione di farmaci e ad altri fattori. Il fattore primario è l'età. Il tumore della prostata è raro negli uomini al di sotto dei 45 anni, ma diventa sempre più frequente con l'invecchiamento. L'età media al momento della diagnosi è di 70 anni[26]. Molti soggetti colpiti, tuttavia, non manifestano in vita segni di malattia: studi autoptici su uomini cinesi, tedeschi, israeliani, giamaicani, svedesi e ugandesi, morti per altre cause, sono stati individuati tumori alla prostata nel trenta per cento dei cinquantenni e nell'ottanta per cento dei settantenni.[27]Nel 2005 negli Stati Uniti sono stati stimati 230 000 nuovi casi e 30 000 decessi[28]. Essendo una neoplasia tipica dell'età avanzata, può infatti accadere che sopraggiunga il decesso della persona colpita, per vecchiaia o altre cause, prima che il tumore mostri sintomi o segni che rivelino la sua presenza.
La familiarità e il corredo genetico di un uomo contribuiscono al rischio di sviluppare il tumore. Ciò è suggerito da un aumento dell'incidenza riscontrato in certi gruppi razziali, nei gemelli identici e in uomini portatori di certi geni. Negli Stati Uniti, il cancro della prostata colpisce più comunemente gli uomini di colore che non i bianchi o gli ispanici, e nei primi causa anche più morti[16].Gli uomini con un fratello o un padre colpiti dal tumore corrono un rischio doppio del normale di svilupparlo anch'essi[29]. Studi su gemelli condotti in Scandinavia suggeriscono che il quaranta per cento del rischio può essere attribuito a fattori ereditari[30]. Tuttavia nessun gene preso singolarmente è responsabile del tumore, sono anzi sospettati molti geni differenti. Due geni (BRCA1 e BRCA2), che sono pure importanti fattori di rischio per il tumore dell'ovaio e il tumore della mammella, sono anche coinvolti nel tumore della prostata[31].
L'assunzione con la dieta di certi cibi, vitamine, e minerali possono contribuire al rischio. Gli uomini con maggiori livelli sierici di acido α-linolenico, un acido grasso polinsaturo a catena corta, sono a maggior rischio di tumore della prostata. Tuttavia gli stessi studi dimostrarono che negli uomini con livelli elevati di acidi grassi a catena lunga (EPA e DHA) diminuisce l'incidenza.[32] Altri fattori dietetici in grado di aumentare il rischio includono un basso apporto di vitamina E (reperibile nei vegetali a foglie verdi), di licopene (presente nei pomodori), di acidi grassi omega-3[33] (reperibili nei pesci a carne grassa[33][34] come il salmone o il pesce azzurro), e di selenio.[35] Anche bassi livelli ematici di vitamina D possono aumentare il rischio di sviluppare un tumore; ciò può essere correlato a una minore esposizione ai raggi ultravioletti[36][37].
Esistono anche dei legami tra tumore della prostata e assunzione di farmaci, procedure e condizioni mediche. L'utilizzo giornaliero di farmaci antinfiammatori non steroidei (FANS) come l'aspirina può ridurre il rischio[38]. Farmaci ipolipidemizzanti come le statine possono anch'essi ridurlo[39]. La sterilizzazione tramite vasectomia può aumentare il rischio di tumore della prostata, ma i dati sono contraddittori[40]. Eiaculazioni più frequenti possono abbassare il rischio; uno studio mostrò che gli uomini che eiaculano cinque volte a settimana dai venti a trent'anni di età, vedono ridotto il rischio di tumore[41]. Un'infezione o un'infiammazione della prostata (prostatite) può aumentare le probabilità di tumore. In particolare, infezioni sessualmente trasmesse come la clamidia, la gonorrea, e la sifilide sembrano aumentare il rischio[42], così come l'obesità[43].
In passato si credeva che elevati valori di testosterone causassero o facilitassero il cancro alla prostata, in realtà sono i bassi livelli di quest'ormone a essere correlati a questo tumore, inoltre persino l'uso di testosterone in soggetti ipogonadici non aumenta questo rischio[44].
Inoltre è appurato che gli uomini affetti dalla sindrome di Klinefelter abbiano un'incidenza sensibilmente inferiore di tumore prostatico rispetto agli uomini sani[45]
Anatomia

La prostata è un organo parte dell'apparato genitale maschile che interviene nella produzione del liquido spermatico. In un uomo adulto la prostata misura circa tre centimetri e pesa circa venti grammi.[46] È localizzata nella pelvi, al di sotto della vescica e anteriormente al retto; circonda parzialmente l'uretra.[47] A causa della sua posizione, le malattie della prostata spesso interferiscono con la minzione, l'eiaculazione o la defecazione.La prostata contiene molte piccole ghiandole che producono circa il venti per cento della parte liquida dello sperma.[48] Nel carcinoma prostatico le cellule di queste ghiandole mutano in cellule cancerose. Per funzionare la prostata ha bisogno di ormoni maschili, noti come androgeni; gli androgeni includono il testosterone, prodotto nei testicoli, il deidroepiandrosterone, prodotto dalle ghiandole surrenali, e il diidrotestosterone, prodotto dalla prostata stessa.
Eziologia
Le cause specifiche del cancro alla prostata rimangono ancora sconosciute.[49] I primi fattori di rischio sono comunque l'età e la storia familiare. Il cancro alla prostata è molto raro negli uomini sotto i 45 anni, ma diventa più frequente all'aumentare dell'età. L'età media dei pazienti al momento della diagnosi è di 70 anni.[50] Comunque molti uomini non vengono mai a conoscenza di avere questo tipo di tumore. Gli esami autoptici effettuati su uomini cinesi, tedeschi, israeliani, giamaicani, svedesi e ugandesi, morti per cause differenti, hanno evidenziato la presenza di un cancro alla prostata nel 30% dei casi sotto i 50 anni e nell'80% sopra i 70.[51] Gli uomini che hanno un familiare di primo grado che ha avuto questo tipo di tumore, hanno il doppio del rischio di svilupparlo rispetto agli uomini che non hanno avuto malati in famiglia.[52] Il rischio appare maggiore per gli uomini che hanno un fratello con questo cancro rispetto a quelli che hanno solo il padre.
Negli Stati Uniti, nel 2005, si sono stimati 230 000 nuovi casi di tumori alla prostata e 30 000 morti a causa di esso.[53] Uomini con pressione sanguigna elevata sono, inoltre, più propensi a sviluppare il cancro prostatico.[54] Uno studio del 2010 ha messo in mostra come le cellule basali prostatiche sono il sito dove più comunemente origina il cancro.[55]
Anatomia patologica
L'adenocarcinoma acinare (il tumore che si sviluppa dalle strutture acinari, a forma di acino d'uva, della prostata) rappresenta l'istotipo più frequente tra le neoplasie prostatiche. Tuttavia, esistono alcuni altri istotipi che vanno riconosciuti e segnalati, per la differente presentazione clinica e decorso prognostico.
- Adenocarcinoma duttale, origina dalle cellule dei dotti prostatici. Nel caso in cui originino dai dotti periuretrali danno una sintomatologia assimilabile ai carcinomi di origine uroteliale. È bene riconoscere questo tipo di carcinoma per la prognosi peggiore rispetto all'adenocarcinoma classico.
- Carcinoma adenosquamoso o squamoso, per la metaplasia epitelioide spontanea di una neoplasia a differenziazione ghiandolare o in seguito a trattamento ormonale.
- Carcinomi mucinosi della prostata, neoplasie che si caratterizzano per la produzione di muco, talora in elevate quantità.
- Carcinoma a piccole cellule, istotipo più aggressivo, origina da cellule neuroendocrine intercalate nel contesto del parenchima prostatico.
- Neoplasie mesenchimali, come i sarcomi o i liposarcomi, molto rari.
- Linfomi.
Nel 70% dei casi l'adenocarcinoma acinare origina dalla porzione periferica, con tipica localizzazione posteriore.[56] Su questa caratteristica si fonda il razionale dell'esplorazione rettale come esame di approccio e completamento diagnostico nella visita di un paziente con corredo clinico ascrivibile a patologia prostatica. Nell'ultimo decennio, il miglioramento delle metodiche diagnostiche ha permesso una sempre più precoce individuazione delle masse confinate al parenchima, rendendo difficile per l'anatomo-patologo il riconoscimento macroscopico della neoplasia nel pezzo operatorio attraverso la sola ispezione visiva; molto spesso infatti, le piccole neoplasie vengono riconosciute palpatoriamente come masse duro lignee all'interno della ghiandola. Alla superficie di taglio, la neoplasia si presenta di colore bianco o giallo-aranciato, compatta, con margini spiculati o policiclici e penetranti il parenchima circostante. La naturale evoluzione della neoplasia prevede l'espansione locale nel contesto della ghiandola e la successiva infiltrazione delle vescicole seminali, del collo vescicale e dell'uretra prostatica, evento che comporta manifestazioni ostruttive con disuria, pollachiuria e stranguria, talora emospermia[57]. Negli stadi avanzati si ha inoltre infiltrazione del pavimento pelvico e del retto con conseguente tenesmo.Le vie linfatiche più frequentemente coinvolte sono in ordine di frequenza:[58]
- Linfonodi otturatori
- Linfonodi perivescicali
- Linfonodi ipogastrici
- Linfonodi iliaci
- Linfonodi presacrali
- Linfonodi paraortici
La metastatizzazione ematica coinvolge tipicamente le ossa, in particolare la colonna lombare (più raramente toracica, del femore, della pelvi e delle coste).[58]
Aspetto microscopico
Le ghiandole neoplastiche sono tipicamente più piccole, affollate e rigide delle normali; presentano iperplasia massiva, con perdita delle papille e dello strato basale esterno. Le normali colorazioni evidenziano un nucleo grande, provvisto di nucleolo, contornato da citoplasma chiaro o talora intensamente eosinofilo (con caratteristica colorazione rosa-violacea omogenea).[56] Benché queste isole neoplastiche siano di facile individuazione, la diagnosi istologica potrebbe rendersi difficile per la mancanza di pleomorfismo e di figure mitotiche atipiche, tuttavia l'elevato monomorfismo e la rigidità dell'aspetto degli acini affollati, con cellule e nuclei posti in posizioni monotone all'interno del focolaio di adenocarcinoma, permettono un'agevole distinzione dalle ghiandole normali, tipicamente più variegate nell'aspetto, con profili tortuosi e cellule disposte in modo fisiologicamente disordinato, con citoplasmi chiari secretivi e nuclei piccoli e allungati, affusolati, blu-viola scuri, diversi da quelli rigidamente tondi e nucleolati del carcinoma. Talora però i focolai neoplastici rilevati nei frustoli bioptici ottenuti con ago tranciante sono molto piccoli e con caratteristiche valutabili su un ristretto numero di acini sospetti. Normali colorazioni con ematossilina-eosina che mostrino ghiandole piccole, affollate di cellule con perdita delle papille possono in questi casi essere solo suggestive di carcinoma prostatico; la diagnosi viene avvalorata qualora si presentino una o più di queste caratteristiche:[56]
- Nuclei grandi e amorfi, citoplasma scuro, nucleoli prominenti.
- Assenza di cellule basali nel contesto delle ghiandole basali (ricercate con marcatori immunologici)
- Invasione perineurale (vedi immagine)
Un'entità istologica di notevole importanza è la neoplasia intraepiteliale prostatica di alto grado o PIN, caratterizzata da ampie formazioni ghiandolari con protrusioni papillari (primo elemento di distinzione con le neoplasie maligne), proliferazione intra-acinare non invasiva, anaplasia nucleare e prominenti nucleoli (in più del 10% delle cellule). Altra importante caratteristica da ricercare nella PIN è la presenza di cellule basali, assenti nel carcinoma, qui solo attenuate. La PIN è un'importante lesione che deve essere seguita nel tempo per la possibile trasformazione maligna.[59][60][61][62][63]
- Frustolo bioptico, colorazione cromo-ematossilina-floxina. In alto a destra si evidenzia un aggregato ghiandolare iperplasico, con ghiandole piccole e stipate. Sono evidenti ghiandole normali in basso.
- Frustolo bioptico, alto ingrandimento, colorazione cromo-ematossilina-floxina che evidenzia ghiandole normali (in basso e a sinistra) e ghiandole neoplastiche (in alto a destra). Si noti come le ghiandole neoplastiche siano più piccole e stipate e presentino grandi nuclei amorfi.
- Frustolo bioptico, colorazione cromo-ematossilina-floxina. Nella porzione centrale, il frustolo è attraversato perpendicolarmente da un nervo, infiltrato da un piccolo gruppo ghiandolare neoplastico in basso. Questo è un tipico esempio di invasione perineurale.
- Frustolo bioptico, colorazione cromo-ematossilina-floxina, altro esempio di invasione perineurale da parte di gruppi ghiandolari neoplastici.
- Neoplasia intraepiteliale prostatica di alto grado (PIN), colorazione con ematossilina-eosina, basso ingrandimento.
- Neoplasia intraepiteliale prostatica di alto grado (PIN), colorazione con ematossilina-eosina, ingrandimento intermedio.
- Neoplasia intraepiteliale prostatica di alto grado (PIN), colorazione con ematossilina-eosina, alto ingrandimento.
Profilo clinico
Un carcinoma della prostata in fase precoce di solito non dà luogo a sintomi. Spesso viene diagnosticato in seguito al riscontro di un livello elevato di PSA durante un controllo di routine. Talvolta, tuttavia, il carcinoma causa dei problemi, spesso simili a quelli che intervengono nella iperplasia prostatica benigna; essi includono pollachiuria, nicturia, difficoltà a iniziare la minzione e a mantenere un getto costante, ematuria, stranguria. Può anche causare problemi nella funzione sessuale, come difficoltà a raggiungere l'erezione, e eiaculazione dolorosa.[64]
In stadio avanzato può causare sintomi addizionali quando si diffonde ad altre parti del corpo. Il sintomo più comune è il dolore osseo, spesso localizzato alle vertebre, alla pelvi o alle costole, e causato da metastasi in queste sedi. La localizzazione vertebrale può indurre compressione al midollo spinale, causando debolezza alle gambe e incontinenza urinaria e fecale.[65]
Profilo diagnostico
Lo screening oncologico è un metodo per scoprire tumori non diagnosticati. I test di screening possono indurre a ricorrere a esami più specifici, come la biopsia. Le scelte diagnostiche di screening nel caso del tumore della prostata comprendono l'esame rettale e il dosaggio del PSA.
È controversa la validità degli esami di screening, poiché non è chiaro se i benefici che ne derivano sopravanzino i rischi degli esami diagnostici successivi e della terapia antitumorale.Il tumore della prostata è un tumore a crescita lenta, molto comune fra gli uomini anziani. Infatti in maggioranza i tumori della prostata non crescono abbastanza per dare luogo a sintomi, e i pazienti muoiono per cause diverse. Il dosaggio del PSA può svelare questi piccoli tumori che non avrebbero altrimenti avuto modo di manifestarsi; uno screening del genere può quindi condurre a un numero eccessivo di diagnosi, con la relativa sequela di test ulteriori e di terapie. La biopsia può causare dolore, sanguinamento e infezioni; le terapie possono causare incontinenza urinaria e disfunzioni erettili. Dunque è essenziale che vengano considerati i rischi e i benefici prima di intraprendere uno screening utilizzando il dosaggio del PSA[66].
In genere gli screening iniziano dopo i 50 anni di età, ma possono essere proposti prima negli uomini di colore e in quelli con una forte storia familiare di tumori alla prostata.[67][68]
Krilaviciute et al. (2023)[69] ha esaminato l'efficacia dell'esame rettale digitale (DRE) come test di screening isolato per il cancro alla prostata nei giovani uomini. È stato riscontrato che il DRE ha un tasso di rilevazione molto più basso per il cancro alla prostata rispetto allo screening PSA. Pertanto, si raccomanda di non utilizzare il DRE come test di screening per il cancro alla prostata nei giovani uomini, poiché non fornisce un miglioramento nella rilevazione rispetto allo screening PSA.
Esame rettale

L'esame rettale digitale è una procedura in cui l'esaminatore inserisce un dito guantato e lubrificato nel retto del paziente, allo scopo di valutare le dimensioni, la forma e la consistenza della prostata: zone irregolari, dure o bozzolute devono essere sottoposte a ulteriori valutazioni, perché potrebbero essere indicative di tumore. L'esame rettale è in grado di valutare solo la parte posteriore della prostata, ma fortunatamente l'85% dei tumori ha origine proprio in questa parte. In genere dà modo di apprezzare tumori già in stadio avanzato.[70]
Non è mai stato dimostrato che, come unico test di screening, l'esame rettale sia in grado di ridurre il tasso di mortalità.[71]
Dosaggio del PSA
Il dosaggio del PSA misura il livello ematico di un enzima prodotto dalla prostata. Livelli di PSA sotto 4 ng/mL (nanogrammi per millilitro) sono generalmente considerati normali, mentre livelli sopra i 4 ng/mL sono considerati anormali (sebbene negli uomini oltre i 65 anni livelli fino a 6,5 ng/mL possono essere accettabili, in dipendenza dai parametri di riferimento di ciascun laboratorio). Livelli di PSA tra 4 e 10 ng/mL indicano un rischio di tumore più alto del normale, ma il rischio stesso non sembra direttamente proporzionale al livello. Quando il PSA è sopra i 10 ng/mL, l'associazione col tumore diventa più forte, tuttavia quello del PSA non è un test perfetto. Alcuni uomini con tumore prostatico in atto non hanno livelli elevati di PSA, e la maggioranza di uomini con un elevato PSA non ha un tumore.Oggi è possibile dosare un ulteriore marcatore per il carcinoma prostatico, il PCA3 (prostate cancer gene 3); l'iperespressione di questo gene (valutabile mediante dosaggio del mRNA nelle urine) è strettamente associata alla trasformazione maligna delle cellule della prostata. Il dosaggio è quindi particolarmente utile nei pazienti già sottoposti a biopsia, per predire l'evoluzione del tumore.[72][73][74][75][76][77][78]
Conferma diagnostica

Quando si sospetta un carcinoma prostatico, o un esame di screening è indicativo di un rischio aumentato, si prospetta una valutazione più invasiva. L'unico esame in grado di confermare pienamente la diagnosi è la biopsia, ossia l'asportazione di piccoli frammenti di tessuto per l'esame al microscopio. Tuttavia, prima che alla biopsia, si può ricorrere a metodiche meno invasive per raccogliere informazioni riguardo alla prostata e al tratto urinario: la cistoscopia mostra il tratto urinario a partire dall'interno della vescica usando un piccolo endoscopio inserito nell'uretra; l'ecografia transrettale disegna un'immagine della prostata tramite gli ultrasuoni emessi da una sonda inserita nel retto.

Se si sospetta un tumore si ricorre alla biopsia. Con essa si ottengono campioni di tessuto dalla prostata tramite il retto: una pistola da biopsia inserisce e quindi rimuove speciali aghi a punta cava (di solito da tre a sei per ogni lato della prostata) in meno di un secondo. I campioni di tessuto vengono quindi esaminati al microscopio per determinare la presenza di tumore, valutarne gli aspetti istomorfologici (grading secondo il Gleason score system). In genere le biopsie prostatiche vengono eseguite ambulatorialmente e di rado richiedono l'ospedalizzazione. Il 55% degli uomini riferisce malessere durante la procedura.[79]

Uno studio portato a termine nel 2003 dall'Istituto scientifico universitario San Raffaele.[80][81] ha dimostrato l'efficacia dell'utilizzo della tomografia a emissione di positroni (PET) con il tracciante C-Colina, come esame per individuare recidive del tumore alla prostata. Questo esame è consigliato nei pazienti che hanno già subito un trattamento radicale del tumore e a cui si è rilevato un valore del marcatore PSA tale da far pensare a una ripresa della malattia. Più recentemente è possibile eseguire la PET nei pazienti con carcinoma prostatico anche utilizzando come traccianti i liganti del PSMA (PSMA-PET), proteina di superficie abbondantemente espressa dalle cellule di carcinoma. Tale metodica presenta un'accuratezza maggiore della PET con colina[82] ed inoltre può essere utilizzata per effettuare una terapia radiometabolica mirata (approccio teranostico)[83]
Grazie alla PET è possibile, inoltre, differenziare una diagnosi di cancro alla prostata da una iperplasia benigna, da una prostatite cronica e da un tessuto prostatico sano.[84]
Stadiazione
Una parte importante della valutazione diagnostica è la stadiazione, ossia il determinare le strutture e gli organi interessati dal tumore. Determinare lo stadio aiuta a definire la prognosi e a selezionare le terapie. Il sistema più comune è il sistema a quattro stadi TNM (abbreviazione da Tumore/LinfoNodi/Metastasi), che prevede di considerare le dimensioni del tumore, il numero di linfonodi coinvolti e la presenza di metastasi.
La distinzione più importante operata da qualsiasi sistema di stadiazione è se il tumore è o meno confinato alla prostata. Diversi esami sono disponibili per evidenziare una valutazione in questo senso, e includono la TAC per valutare la diffusione nella pelvi, la scintigrafia per le ossa, e la risonanza magnetica per valutare la capsula prostatica e le vescicole seminali.
I risultati possono poi essere classificati grazie alla stadiazione TNM o di Whitmore-Jewett:
| Stadio | Descrizione |
|---|---|
| T1a | tumore in meno del 5% del parenchima (corrisponde allo stadio A1 di WJ). |
| T1b | tumore in più del 5% del parenchima. |
| T1c | come 1b + PSA elevato (questi 2 stadi corrispondono allo stadio A2 di WJ) |
| T2a | coinvolge 1 lobo (comprende gli stadi B1 e B2 di WJ) |
| T2b | coinvolge entrambi i lobi (stadio B3 di WJ) |
| T3a | oltrepassa la capsula prostatica da un solo lobo (stadio C1 di WJ) |
| T3b | oltrepassa la capsula da entrambi i lobi |
| T3c | invade le vescichette seminali (stadio C2 di WJ) |
| T4 | invade organi adiacenti (stadio D di WJ, diviso in ormono-sensibile e insensibile) |
| N1a | metastasi linfonodali non rilevabili |
| N1b | una sola minore o uguale a 2 cm |
| N1c | una sola fra 2 e 5 cm |
| N2a | oltre 5 cm o multiple |
| MX | metastasi a distanza non rilevabili |
| M0 | assenza di metastasi a distanza |
| M1a | linfonodi extraregionali |
| M1b | scheletro |
| M1c | altri siti |
Dopo una biopsia prostatica, un patologo esamina il campione al microscopio. Se è presente un tumore il patologo ne indica il grado; questo indica quanto il tessuto tumorale differisce dal normale tessuto prostatico, e suggerisce quanto velocemente il tumore stia crescendo. Il grado di Gleason assegna un punteggio da 2 a 10, dove 10 indica le anormalità più marcate; il patologo assegna un numero da 1 a 5 alle formazioni maggiormente rappresentate, poi fa lo stesso con le formazioni immediatamente meno comuni; la somma dei due numeri costituisce il punteggio finale. Il tumore è definito ben differenziato se il punteggio è fino 4, mediamente differenziato se 5 o 6, scarsamente differenziato se maggiore di 6. È da notare che non solo è importante la somma algebrica ma anche come è stata ottenuta, ovvero un 4+2 è sicuramente più grave di un 2+4, perché questo indica che nel primo caso ci siano soprattutto formazioni scarsamente differenziate, mentre nel secondo caso soprattutto ben differenziate.
| Grado | Descrizione |
|---|---|
| Grado 1: | altamente differenziato |
| Grado 2: | ben differenziato: |
| Grado 3: | moderatamente differenziato |
| Grado 4: | scarsamente differenziato |
| Grado 5: | altamente indifferenziato (cellule infiltranti) |
Un'appropriata definizione del grado di malignità del tumore è di importanza fondamentale, in quanto è uno dei fattori utilizzati per guidare le scelte terapeutiche.
Terapia
La terapia del carcinoma prostatico può comprendere: l'osservazione in assenza di trattamento, la chirurgia, la radioterapia, gli ultrasuoni focalizzati ad alta intensità HIFU, la chemioterapia, la criochirurgia, la terapia ormonale, o una combinazione di queste. La scelta dell'opzione migliore dipende dallo stadio della malattia, dal punteggio secondo la scala Gleason, e dai livelli di PSA. Altri fattori importanti sono l'età del paziente, il suo stato generale, e il suo pensiero riguardo alla terapia proposta e agli eventuali effetti collaterali. Poiché tutte le terapie possono indurre significativi effetti collaterali, come le disfunzione erettile e l'incontinenza urinaria, discutere col paziente circa la possibile terapia spesso aiuta a bilanciare gli obiettivi terapeutici coi rischi di alterazione dello stile di vita.[88][89][90]
Se il tumore si è diffuso esternamente alla prostata, le opzioni terapeutiche cambiano. La terapia ormonale e la chemioterapia sono spesso riservate ai casi in cui la malattia si è estesa esternamente alla prostata; tuttavia esistono delle eccezioni: la radioterapia può essere impiegata per alcuni tumori in fase avanzata, e la terapia ormonale per alcuni in fase precoce. La crioterapia, la terapia ormonale e la chemioterapia possono inoltre essere utilizzate se il trattamento iniziale fallisce e il tumore progredisce.[91][92][93]
Osservazione
L'osservazione, una "sorveglianza attiva", prevede il regolare monitoraggio della malattia in assenza di un trattamento invasivo. Spesso vi si ricorre quando si riscontra, in pazienti anziani, un tumore in stadio precoce e a crescita lenta. Può essere consigliabile anche quando i rischi connessi alla chirurgia, alla radioterapia, o alla terapia ormonale sopravanzino i possibili benefici. Si possono intraprendere gli altri trattamenti se si manifestano sintomi, o se appaiono indizi di un'accelerazione nella crescita del tumore. La maggioranza degli uomini che optano per l'osservazione di tumori in stadi precoci vanno incontro alla possibilità di manifestare segni di progressione del tumore, ed entro tre anni hanno necessità di intraprendere una terapia.[94]Sebbene tale scelta eviti i rischi connessi alla chirurgia e alle radiazioni, il rischio di metastasi si può innalzare. I problemi di salute connessi all'avanzare dell'età durante il periodo di osservazione possono anch'essi complicare la chirurgia e la radioterapia.[95]
Chirurgia
La rimozione chirurgica della prostata, o prostatectomia, è un trattamento comune sia per i tumori prostatici in stadi precoci, sia per i tumori non rispondenti alla radioterapia. Il tipo più comune è la prostatectomia retropubica radicale, in cui si rimuove la prostata tramite un'incisione addominale. Un altro tipo è la prostatectomia perineale radicale, in cui l'incisione è praticata a livello del perineo, la regione fra lo scroto e l'ano. La prostatectomia può risolvere, a cinque anni, circa il 70% dei casi di tumore della prostata;[96] tassi di sopravvivenza più alti si sono trovati con un Gleason score inferiore a 3.[97]
La prostatectomia radicale è molto efficace per i tumori limitati alla prostata, tuttavia può causare danni ai nervi in grado di alterare significativamente la qualità della vita dei pazienti.
I nervi deputati all'erezione e alla minzione sono immediatamente adiacenti alla prostata, per cui le complicazioni più importanti sono l'incontinenza urinaria e l'impotenza. Circa il 40% degli uomini residuano incontinenza urinaria, di solito sotto forma di perdite quando starnutiscono, tossiscono o ridono. L'impotenza è anch'essa un problema comune: sebbene la sensibilità sul pene e la capacità di raggiungere l'orgasmo rimangano intatte, l'erezione e l'eiaculazione sono spesso compromesse; farmaci come il sildenafil (Viagra), il tadalafil (Cialis), o il vardenafil (Levitra) possono ristabilire un certo grado di potenza. In alcuni uomini con tumori più piccoli, una tecnica chirurgica meno invasiva può essere d'aiuto per evitare queste complicazioni.[98]
La prostatectomia radicale è stata tradizionalmente usata come unico trattamento per un tumore di piccole dimensioni. Tuttavia cicli di terapia ormonale prima della chirurgia possono migliorare le percentuali di successo, e sono correntemente oggetto di studio[99]. La chirurgia può essere intrapresa anche quando il tumore non risponde alla radioterapia, tuttavia, poiché le radiazioni causano modifiche dei tessuti, in questa situazione aumentano i rischi di complicazioni.
Da uno studio comparativo condotto nel 2009 su un totale di 8 837[100] interventi di chirurgia radicale per tumore alla prostata, l'incidenza dell'incontinenza urinaria e impotenza ha evidenziato che:
- Chirurgia con robot/laparoscopia:
- 15,9% di incontinenza urinaria
- 26,8% di impotenza e disfunzioni erettili.
- Chirurgia classica-tradizionale a "cielo aperto":
- 12,2% di incontinenza urinaria
- 19,2% di impotenza e disfunzioni erettili.
La resezione transuretrale della prostata è una procedura chirurgica messa in atto quando l'uretra è ostruita a causa dell'ingrossamento prostatico; generalmente è riservata alle malattie prostatiche benigne e non è intesa come trattamento definitivo del tumore. Consiste nell'inserimento nell'uretra di un piccolo endoscopio, tramite il quale, con apposito strumento, si taglia via la parte di prostata che occlude il lume.
Radioterapia
La radioterapia utilizza i raggi X per uccidere le cellule tumorali; i raggi X sono un genere di radiazione ionizzante in grado di danneggiare o distruggere il DNA delle cellule in crescita. Due differenti tipi di radioterapia sono utilizzati nel trattamento del carcinoma prostatico: la radioterapia a fascio esterno e la brachiterapia.
La radioterapia a fascio esterno utilizza un acceleratore lineare per produrre raggi X ad alta energia che vengono raggruppati in un fascio diretto contro la prostata. Una tecnica chiamata Radioterapia a Intensità Modulata (IMRT) può essere utilizzata per adattare il fascio radiante alla forma del tumore, permettendo di somministrare dosi maggiori con minor danno per la vescica e il retto. La radioterapia a fascio esterno viene in genere somministrata per diverse settimane, con visite giornaliere ai centri di radioterapia.[101]
La brachiterapia prevede il posizionamento di circa 100 piccoli "semi" contenenti materiale radioattivo (come lo iodio 125 o il palladio 103) tramite un ago attraverso la cute del perineo direttamente nel tumore. Questi semi emettono radiazioni ionizzanti a bassa energia, in grado di percorrere solo una breve distanza; sono permanenti ma non comportano rischi di emissioni all'esterno.[102][103]
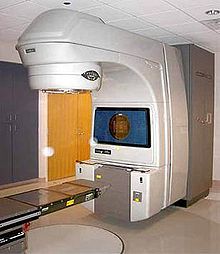
La radioterapia è di uso comune nel trattamento del carcinoma prostatico. Può essere utilizzata al posto della chirurgia nei tumori in fase precoce, così come in quelli in fase avanzata per trattare le dolorose metastasi ossee; può essere associata alla terapia ormonale per i casi a rischio intermedio, quando la radioterapia da sola ha meno probabilità di essere risolutiva. Alcuni oncologi associano radioterapia a fascio esterno e la brachiterapia per casi con rischio da intermedio a elevato. Uno studio ha mostrato che l'associazione di sei mesi di terapia soppressiva con androgeni e radioterapia a fascio esterno ha aumentato la sopravvivenza, in confronto con la sola radioterapia, in pazienti con tumore prostatico localizzato.[104]Altri oncologi utilizzano una tripla combinazione di radioterapia a fascio esterno, brachiterapia e terapia ormonale.
Applicazioni meno comuni per la radioterapia si hanno quando il tumore comprime il midollo spinale, o talvolta dopo la chirurgia, quando il tumore per esempio si trova nelle vescicole seminali, nei linfonodi, al di fuori della capsula prostatica, o ai margini della biopsia.
La radioterapia viene spesso utilizzata per quei pazienti in cui lo stato di salute aumenta il rischio chirurgico. Sembra in grado di curare i piccoli tumori confinati alla prostata quasi quanto la chirurgia. Tuttavia, al 2006, alcune questioni rimangono irrisolte, ossia se le radiazioni debbano essere somministrate al resto della pelvi, quale debba essere la dose assorbita, e la terapia ormonale debba essere effettuata contemporaneamente.
Gli effetti collaterali della radioterapia possono presentarsi dopo poche settimane dall'inizio del trattamento. Entrambi i tipi di radioterapia possono causare diarrea e sanguinamento gastrointestinale dovuti a una proctite da radiazioni, così come incontinenza urinaria e impotenza. I sintomi tendono a migliorare nel corso del tempo.[105] I pazienti sottoposti a radioterapia a fascio esterno vedono aumentato il rischio di sviluppare in seguito tumore del colon e della vescica.[106]
Criochirurgia
La criochirurgia è un altro metodo di trattamento del tumore della prostata. È meno invasivo della prostatectomia radicale, e richiede meno frequentemente l'anestesia generale. Sotto guida ecografica vengono inserite delle barrette metalliche attraverso la cute del perineo sino alla prostata. Le barrette vengono raffreddate con azoto liquido, portando i tessuti circostanti a −196 °C. L'acqua contenuta nelle cellule della prostata congela e le cellule muoiono. L'uretra viene protetta dal freddo con un catetere Foley riempito di acqua calda. La criochirurgia in genere comporta meno problemi sul controllo dell'urinazione rispetto ad altri trattamenti, ma nel 90% dei casi residua impotenza. Quando utilizzata come trattamento iniziale, la criochirurgia non ha l'efficacia della chirurgia tradizionale o della radioterapia,[107] tuttavia è potenzialmente preferibile alla prostatectomia radicale nel caso di recidive tumorali dopo radioterapia.
Terapia ormonale

La terapia ormonale utilizza i farmaci o la chirurgia per impedire alle cellule tumorali della prostata di assumere diidrotestosterone (DHT), un ormone prodotto dai testicoli e dalla prostata stessa, e necessario alla maggioranza dei tumori per accrescersi. Bloccare il DHT spesso fa sì che il tumore smetta di crescere e anche diminuisca di volume. Tuttavia la terapia ormonale di rado è curativa, perché il tumore di solito sviluppa resistenza nell'arco di uno o due anni. La terapia ormonale è dunque di solito impiegata quando il tumore si è espanso oltre la prostata; può impiegarsi anche in alcuni pazienti sottoposti a radioterapia o chirurgia per prevenire recidive.[108]
La terapia ormonale colpisce le vie metaboliche che l'organismo utilizza per produrre DHT, a qualche livello del circuito di feedback endocrino che coinvolge i testicoli, l'ipotalamo, l'ipofisi, i surreni e la prostata. Innanzitutto bassi livelli ematici di DHT stimolano l'ipotalamo a produrre GnRH (ormone rilasciante le gonadotropine). Il GnRH stimola l'ipofisi a produrre ormone luteinizzante (LH), il quale fa produrre ai testicoli testosterone. Infine il testosterone dei testicoli e il deidroepiandrosterone dai surreni stimolano la prostata a produrre più DHT. La terapia ormonale può ridurre i livelli di DHT interrompendo questo percorso in qualche punto.
Esistono varie forme di terapia ormonale:
- L'orchiectomia è la rimozione chirurgica dei testicoli. Poiché i testicoli producono la maggioranza del testosterone, dopo l'orchiectomia i livelli di testosterone cadono.
- Gli antiandrogeni sono farmaci come la flutamide, bicalutamide, nilutamide, e il ciproterone acetato che bloccano direttamente l'azione del testosterone e del DHT all'interno delle cellule tumorali.
- I farmaci bloccanti la produzione di androgeni nei surreni, come il DHEA, comprendono il ketoconazolo e l'amminoglutetimide. Poiché i surreni producono solo il 5% circa degli androgeni circolanti, questi farmaci si usano in genere in combinazione con altri metodi, in grado di bloccare la produzione testicolare di androgeni.
- L'azione del GnRH può essere interrotta in due modi. Gli antagonisti del GnRH sopprimono direttamente la produzione del GnRH, mentre gli agonisti del GnRH agiscono con una downregulation dopo un iniziale effetto stimolante. Degarelix e abarelix sono esempi di GnRH-antagonisti, mentre gli agonisti comprendono la leuprolide, la goserelina, la triptorelina, e la buserelina. Inizialmente questi farmaci aumentano la produzione di LH, tuttavia, poiché la somministrazione del farmaco non segue il ritmo giornaliero di produzione dell'ormone, i livelli di LH e GnRH decrescono dopo poche settimane.[109]
A oggi 2006 la terapia ormonale di maggior efficacia sono l'orchiectomia e i GnRH-agonisti. Nonostante i loro elevati costi, i GnRH-agonisti sono scelti più spesso dell'orchiectomia per ragioni estetiche ed emotive.[110]
Ogni trattamento ha degli svantaggi che ne limitano gli impieghi in certe circostanze. Sebbene l'orchiectomia sia una chirurgia a basso rischio, l'aspetto psicologico della rimozione dei testicoli può essere significativo. Il calo di testosterone può anche causare vampate, aumento di peso, calo della libido, ginecomastia, impotenza e osteoporosi. I GnRH-agonisti possono causare gli stessi effetti dell'orchiectomia ma sintomi peggiori all'inizio del trattamento; quando vi si ricorre in prima istanza l'impennata nei livelli di testosterone causa aumento del dolore dalle metastasi ossee, così spesso vi si accompagnano gli antiandrogeni per mitigarne questi effetti collaterali. Gli estrogeni non si usano comunemente, perché aumentano il rischio di malattie cardiovascolari, e trombosi. Gli antiandrogeni non causano in genere impotenza e danno luogo a minore perdita di massa muscolare e densità ossea. Il chetoconazolo può causare danni epatici con l'uso prolungato, e l'amminoglutetimide rash cutaneo.[110]
Le terapie possono anche essere neoadiuvanti (pre-operatorie per ridurre lo stadio prima della prostatectomia) o adiuvanti (post-operatoria per ridurre il rischio di recidive).
Recidiva biochimica
Per recidiva biochimica si intende un innalzamento dei valori di PSA successivo alla prostatectomia radicale (che, essendo prodotto dalle cellule neoplastiche, indica una ripresa della crescita tumorale). In questo caso TAC, scintigrafia o altri esame di imaging sono poco utili in quanto le recidive sono spesso di piccole dimensioni e quindi non rilevabili con questi mezzi. Il metodo migliore per capire se la recidiva è localizzata nella loggia prostatica o è sistemica consiste nell'analizzare la presenza di alcuni fattori di rischio (sotto elencati quelli per recidiva locale, la recidiva sistemica è presunta dai parametri opposti):
- Grado di Gleason <7
- non invasione delle vescichette seminali
- linfonodi pelvici negativi
- PSA dosabile oltre un anno dall'intervento
- PSA velocity <0,74 ng/mL/mese
- tempo di raddoppiamento >6 mesi
La terapia è solamente radioterapica (66 Gy) o associata a ormonoterapia.
Carcinoma della prostata resistente alla castrazione
Il carcinoma della prostata può progredire con aumento del PSA, comparsa o progressione delle metastasi durante o dopo la terapia ormonale classica. Si parla in questi casi di carcinoma della prostata resistente alla castrazione. In questa fase di malattia il tumore è in grado di crescere e progredire anche in presenza di basse dosi di testosterone circolante.[111]
Tra i chemioterapici utilizzabili, il docetaxel mostra un aumento della sopravvivenza di circa 2-3 mesi.[112][113] Un farmaco di seconda linea è rappresentato dal cabazitaxel,[114] mentre una certa efficacia è dimostrata dalla combinazione di bevacizumab, docetaxel, talidomide e prednisone.[115]
L'immunoterapia con sipuleucel-T nei pazienti con carcinoma resistente alla castrazione può aumentare la sopravvivenza di circa 4 mesi,[116] mentre il trattamento di seconda linea può essere effettuato con abiraterone, che mostra un aumento della sopravvivenza di 4 mesi e mezzo,[117] o con enzalutamide, una molecola organica, a struttura non steroidea capace di inibire il recettore per gli ormoni androgeni con potenziale attività antitumorale[118][119] che mostra un aumento della sopravvivenza di 5 mesi.[120][121][122]
La terapia radiometabolica delle metastasi ossee con 223Ra ha dimostrato un allungamento della sopravvivenza nei pazienti con tumore resistente alla castrazione[123]. Studi recenti[124] dimostrano come il vaccino GX301 a base di telomerasi, attualmente (2021) ancora in fase di sperimentazione, sia sicuro e induca una buona risposta immunitaria.
La positività delle lesioni metastatiche da carcinoma prostatico alla PSMA-PET può anch'essa essere utilizzata per pianificare una terapia radiometabolica mirata.[83]
Cure palliative
Una cura palliativa per i tumori prostatici in fase avanzata è rivolta al migliorare la qualità della vita attenuando i sintomi delle metastasi. La chemioterapia può utilizzarsi per ridurre la progressione della malattia e procrastinarne i sintomi.[125]
Il regime terapeutico usato più di frequente combina il chemioterapico docetaxel con un corticosteroide come il prednisone.[126]
I bifosfonati come l'acido zoledronico si sono dimostrati in grado di posticipare le complicazioni a carico dello scheletro come le fratture; inoltre inibiscono direttamente la crescita delle cellule neoplastiche. L'utilizzo della radioterapia in pazienti con metastasi di carcinoma prostatico refrattarie alla terapia ormonale.[125][127]
Il dolore osseo dovuto alle metastasi viene trattato in prima istanza con analgesici oppioidi come la morfina e l'ossicodone. La radioterapia a fascio esterno diretta sulle metastasi ossee assicura una diminuzione del dolore ed è indicata in caso di lesioni isolate, mentre la terapia radiometabolica è impiegabile nella palliazione della malattia ossea secondaria più diffusa[128][129]
Prognosi
Nelle società occidentali i tassi di tumori della prostata sono più elevati, e le prognosi più sfavorevoli che nel resto del mondo. Molti dei fattori di rischio sono maggiormente presenti in Occidente, tra cui la maggior durata di vita e il consumo di grassi animali. Inoltre, dove sono più accessibili i programmi di screening, v'è un maggior tasso di diagnosi. Il tumore della prostata è il nono più frequente tumore nel mondo, e il primo, a parte i tumori cutanei, negli Stati Uniti per quanto riguarda gli uomini, dove nel 2005 ha colpito il 18% degli uomini, e causa di morte per il 3%.[28] In Giappone, il tasso di morte per tumore della prostata era da un quinto alla metà rispetto agli Stati Uniti e all'Europa negli anni novanta;[130] in India nello stesso periodo metà delle persone con tumore della prostata non invasivo morivano entro dieci anni.[131] Gli afroamericani contraggono il tumore e ne muoiono 50-60 volte più frequentemente rispetto agli uomini di Shanghai, Cina.[132]In Nigeria il 2% degli uomini sviluppano tumore prostatico e il 64% di essi muoiono entro due anni.[133]
Nei pazienti sottoposti a trattamento gli indicatori prognostici più importanti sono lo stadio di malattia, i livelli pre-terapia di PSA e l'indice di Gleason. In generale maggiore il grado e lo stadio peggiore è la prognosi. Si può ricorrere ad algoritmi per calcolare il rischio stimato in un determinato paziente. Le predizioni sono basate sull'esperienza su ampi gruppi di pazienti affetti da tumori in vari stadi.[134]
Prevenzione
Il rischio di tumore prostatico può ridursi modificando fattori di rischio conosciuti, come l'assunzione di grassi animali. Diversi farmaci e vitamine possono anch'essi aiutare nella prevenzione: due supplementi dietetici, la vitamina E e il selenio; così gli estrogeni ricavati dalla soia e altre fonti vegetali (fitoestrogeni). Il toremifene, modulatore selettivo dei recettori per gli estrogeni, si è dimostrato promettente in test preliminari,[135] così come due farmaci in grado di bloccare la conversione del testosterone in diidrotestosterone, la finasteride[136] e la dutasteride.[137]
Frequenza di eiaculazioni
Uno studio del 2003[138] indica che eiaculazioni regolari possono avere un ruolo nella prevenzione del tumore della prostata. Altri studi, tuttavia:[139] non rilevano un'associazione significativa tra i due fattori.[140][141] Questi risultati hanno comunque contraddetto precedenti studi i quali suggerivano che aver avuto numerosi partner sessuali o comunque un'elevata attività sessuale incrementerebbe il rischio di carcinoma prostatico del 40%. Una differenza chiave può essere che questi precedenti studi definivano l'attività sessuale come il rapporto sessuale, mentre quelli più recenti si sono concentrati più sul numero di eiaculazioni avvenute con o senza rapporti sessuali.[142]
Un ulteriore studio risalente al 2004 riporta che: "La maggior parte delle categorie di persone con una elevata frequenza di eiaculazione si sono dimostrate non correlate al rischio di cancro alla prostata. Tuttavia, la frequenza di eiaculazione alta è correlata a diminuzione del rischio totale di cancro alla prostata". L'abstract della relazione ha concluso che: "I nostri risultati suggeriscono che la frequenza di eiaculazione non è correlata a un aumento del rischio di cancro alla prostata".[143]
Note
Bibliografia
- (EN) Position of the American Dietetic Association and Dietitians of Canada: Vegetarian diets, in J Am Diet Assoc, vol. 103, n. 6, 2003, pp. 748-65, PMID 12778049.
- (EN) Strom SS, Yamamura Y, Duphorne CM, Spitz MR, Babaian RJ, Pillow PC, Hursting SD. Phytoestrogen intake and prostate cancer: a case-control study using a new database. Nutr Cancer. 1999;33(1):20-5. Erratum in: Nutr Cancer 2000;36(2):243. PMID 10227039
- (EN) Clinically localised prostate cancer , Timothy J Wilt, Ian M Thompson, BMJ 2006;333:1102-1106
- (EN) Emil A. Tanagho, Jack W. McAninch: Smith's General Urology. Appleton & Lange, Norwalk 1995. ISBN 0-8385-8612-0.
- (DE) Hans Ulrich Schmelz, Christoph Sparwasser, Wolfgang Weidner: Facharztwissen Urologie. Springer, Heidelberg 2006. ISBN 3-540-20009-6.
- (DE) Herbert Rübben: Uroonkologie. Springer, Berlin 2001. ISBN 3-540-67310-5.
- (DE) Jürgen Sökeland: Urologie. Thieme, Stuttgart 1993. ISBN 3-13-300611-8.
- (DE) M. Kessler: Kleintieronkologie. Parey-Verlag, München 2005. ISBN 3-8304-4103-7.
Testi di oncologia e patologia generale
- Gianni Bonadonna, Gioacchino Robustelli Della Cuna, Pinuccia Valgussa, Medicina oncologica, 8ª ed., Milano, Elsevier Masson, 2007, ISBN 978-88-214-2814-2.
- Pontieri, Russo, Frati, Patologia generale, 3ª ed., Padova, Piccin, 2005, ISBN 88-299-1734-6.
Testi di anatomia patologica
- Robbins e Cotran, Le basi patologiche delle malattie, 7ª ed., Torino-Milano, Elsevier Masson, 2008, ISBN 978-88-85675-53-7.
- Mariuzzi, Anatomia patologica e correlazioni anatomo-cliniche, Padova, Piccin, 2006, ISBN 978-88-299-1769-3.
- James O'D. McGee, Peter G. Isaacson, Nicholas A. Wright, Heather M. Dick, Mary P. E. Slack, Oxford Textbook of Pathology, New York, Oxford University Press, USA, 2007, ISBN 978-0-19-261972-3.
Testi di medicina interna e urologia
- Harrison, Principi di Medicina Interna - 16ª edizione, New York - Milano, McGraw-Hill, 2006, ISBN 978-88-386-3929-6.
- Claudio Rugarli, Medicina interna sistematica, 5ª ed., Masson, 2005, ISBN 978-88-214-2792-3.
- Albertazzi-Porena, Malattie del rene, delle vie urinarie e dell'apparato genitale maschile, Padova, Piccin, 2003, ISBN 88-299-1742-7.
Testi di diagnostica per immagini e radioterapia
- Giorgio Cittadini, Diagnostica per immagini e radioterapia, ECIG, 2008, ISBN 978-88-7544-138-8.
- Angelelli, AA.VV., Diagnostica per immagini per studenti e medici di medicina generale, Napoli, Idelson-Gnocchi, 2008, ISBN 978-88-7947-489-4.
Testi di farmacologia e chemioterapia
- Brunton, Lazo, Parker, Goodman & Gilman - Le basi farmacologiche della terapia, 11ª ed., McGraw Hill, 2006, ISBN 978-88-386-3911-1.
- Bertram G. Katzung, Farmacologia generale e clinica, Padova, Piccin, 2006, ISBN 88-299-1804-0.
Pubblicazioni (peer-review)
Linee guida (2005 - 2010)
- Wolf AM, Wender RC, Etzioni RB, et al., American Cancer Society guideline for the early detection of prostate cancer: update 2010, in CA Cancer J Clin, vol. 60, n. 2, 2010, pp. 70–98, DOI:10.3322/caac.20066, PMID 20200110.
- Horwich A, Parker C, Bangma C, Kataja V, Prostate cancer: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up, in Ann. Oncol., 21 Suppl 5, maggio 2010, pp. v129–33, DOI:10.1093/annonc/mdq174, PMID 20555062.
- Heidenreich A, Albers P, Classen J, et al., Imaging studies in metastatic urogenital cancer patients undergoing systemic therapy: recommendations of a multidisciplinary consensus meeting of the Association of Urological Oncology of the German Cancer Society, in Urol. Int., vol. 85, n. 1, luglio 2010, pp. 1–10, DOI:10.1159/000318985, PMID 20693823.
- Mohler J, Bahnson RR, Boston B, et al., NCCN clinical practice guidelines in oncology: prostate cancer, in J Natl Compr Canc Netw, vol. 8, n. 2, febbraio 2010, pp. 162–200, PMID 20141676.
- Kawachi MH, Bahnson RR, Barry M, et al., NCCN clinical practice guidelines in oncology: prostate cancer early detection, in J Natl Compr Canc Netw, vol. 8, n. 2, febbraio 2010, pp. 240–62, PMID 20141680.
- (FR) Mongiat-Artus P, Peyromaure M, Richaud P, et al., [Recommendations for the treatment of prostate cancer in the elderly man: A study by the oncology committee of the French association of urology], in Prog. Urol., vol. 19, n. 11, dicembre 2009, pp. 810–7, DOI:10.1016/j.purol.2009.02.008, PMID 19945664.
- (ES) Heidenreich A, Aus G, Bolla M, et al., [EAU guidelines on prostate cancer], in Actas Urol Esp, vol. 33, n. 2, febbraio 2009, pp. 113–26, PMID 19418833.
- Hamashima C, Nakayama T, Sagawa M, Saito H, Sobue T, The Japanese guideline for prostate cancer screening, in Jpn. J. Clin. Oncol., vol. 39, n. 6, giugno 2009, pp. 339–51, DOI:10.1093/jjco/hyp025, PMID 19346535.
- Kramer BS, Hagerty KL, Justman S, et al., Use of 5-alpha-reductase inhibitors for prostate cancer chemoprevention: American Society of Clinical Oncology/American Urological Association 2008 Clinical Practice Guideline, in J. Clin. Oncol., vol. 27, n. 9, marzo 2009, pp. 1502–16, DOI:10.1200/JCO.2008.16.9599, PMC 2668556, PMID 19252137.
- Sturgeon CM, Duffy MJ, Stenman UH, et al., National Academy of Clinical Biochemistry laboratory medicine practice guidelines for use of tumor markers in testicular, prostate, colorectal, breast, and ovarian cancers, in Clin. Chem., vol. 54, n. 12, dicembre 2008, pp. e11–79, DOI:10.1373/clinchem.2008.105601, PMID 19042984.
- Lin K, Lipsitz R, Miller T, Janakiraman S, Benefits and harms of prostate-specific antigen screening for prostate cancer: an evidence update for the U.S. Preventive Services Task Force, in Ann. Intern. Med., vol. 149, n. 3, agosto 2008, pp. 192–9, PMID 18678846.
- Borneman T, Piper BF, Sun VC, Koczywas M, Uman G, Ferrell B, Implementing the Fatigue Guidelines at one NCCN member institution: process and outcomes, in J Natl Compr Canc Netw, vol. 5, n. 10, novembre 2007, pp. 1092–101, PMC 2515169, PMID 18053431.
Linee guida italiane
- Ist. toscano tumori, 5. Carcinoma della Prostata (PDF), su ittumori.it, www.ittumori.it.
- Bianchi G, Bracarda S, Bruzi P, et al., [Guidelines for prostate biopsy], in Arch Ital Urol Androl, vol. 77, 3 Suppl 1, settembre 2005, pp. 63–5, PMID 16402733.
- De Luca S, Bertaccini A, Galetti TP, [Prostate biopsy: staging values], in Arch Ital Urol Androl, vol. 77, 3 Suppl 1, settembre 2005, pp. 57–62, PMID 16402732.
- Bertè R, [Prostate biopsy: re-biopsy after prostatectomy], in Arch Ital Urol Androl, vol. 77, 3 Suppl 1, settembre 2005, pp. 53–6, PMID 16402731.
- Bortolus R, [Prostate biopsy: re-biopsy after radiotherapy], in Arch Ital Urol Androl, vol. 77, 3 Suppl 1, settembre 2005, pp. 50–2, PMID 16402730.
- Fandella A, Bertaccini A, Consonni P, Introini C, Gunelli R, [Prostate biopsy: re-biopsy after first negative biopsy], in Arch Ital Urol Androl, vol. 77, 3 Suppl 1, settembre 2005, pp. 39–49, PMID 16402729.
- Galosi AB, Maruzzi D, Milani C, Nava L, Scattoni V, Zambolin T, [Prostate biopsy: number and places of sampling], in Arch Ital Urol Androl, vol. 77, 3 Suppl 1, settembre 2005, pp. 33–8, PMID 16402728.
- De Matteis A, Bollito E, Galosi AB, Gardiman M, Montironi R, Sentinelli S, [Prostate biopsy: characteristics of the histological sample], in Arch Ital Urol Androl, vol. 77, 3 Suppl 1, settembre 2005, pp. 28–32, PMID 16402727.
- Bertaccini A, Consonni P, Schiavina R, et al., [Prostate biopsy: approaches], in Arch Ital Urol Androl, vol. 77, 3 Suppl 1, settembre 2005, pp. 24–7, PMID 16402726.
- Ferrante GL, Manferrari F, Maruzzi D, [Prostate biopsy: patient preparation and anesthesia], in Arch Ital Urol Androl, vol. 77, 3 Suppl 1, settembre 2005, pp. 17–23, PMID 16402725.
Voci correlate
Altri progetti
 Wikimedia Commons contiene immagini o altri file su carcinoma della prostata
Wikimedia Commons contiene immagini o altri file su carcinoma della prostata
Collegamenti esterni
- AIRC – Associazione Italiana Ricerca sul cancro Scheda Tumori: Tumore alla prostata, su airc.it.
- Cancro della prostata approfondimenti circa l'adenocarcinoma prostatico
- Progetto Oncologia del CNR, che illustra, tra le altre cose, l'epidemiologia, la diagnosi, la sintomatologia, le terapie e opzioni alternative, Follow-up e una lunga bibliografia.
- Sito italiano sulla brachiterapia a cura dell'Ospedale San Raffaele di Milano, su brachiterapia.it.
- (EN) urologychannel.com, dai sintomi ai trattamenti.
- (EN) Prostate Cancer Foundation, su prostatecancerfoundation.org.
- (EN) American Cancer Society, su cancer.org.
- (EN) National Kidney and Urologic Diseases Information Clearinghouse, su kidney.niddk.nih.gov. URL consultato il 29 gennaio 2006 (archiviato dall'url originale l'8 febbraio 2006).
- (EN) Studies of capsicina by AACR
- (EN) deCODE scopre fattori di rischio genetico considerevoli per il carcinoma prostatico, su prnewswire.com. URL consultato il 26 dicembre 2010 (archiviato dall'url originale il 25 luglio 2014).
- (EN) Stadiazione del carcinoma prostatico, su doctorslounge.com. URL consultato il 26 dicembre 2010 (archiviato dall'url originale il 6 febbraio 2012).
Supporto per i pazienti (siti in inglese):
- (EN) Newsgroup
- (EN) Sito non-profit aggiornato settimanalmente, su malecare.org.
| Classificazione e risorse esterne (EN) | ICD-9-CM: 185; ICD-10: C6161.; ICD-10-CM: C61; OMIM: 176807, 300147, 300704, 601518, 602759, 608656, 608658, 609299, 609558, 610321, 610997, 611100, 611868, 611928, 611955, 611958 e 611959; DiseasesDB: 10780; |
| Controllo di autorità | LCCN (EN) sh85107606 · GND (DE) 4047511-6 · BNF (FR) cb12647583w (data) · J9U (EN, HE) 987007541096505171 · NDL (EN, JA) 00575400 |
|---|