肺炎
肺炎(はいえん)とは、肺の炎症性疾患の総称である。
| 肺炎 | |
|---|---|
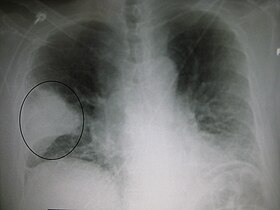 | |
| 肺のX線写真。細菌性肺炎の特徴が見られる。 | |
| 発音 | [njuːˈmoʊ.ni.ə] |
| 概要 | |
| 診療科 | 感染症学、呼吸器学 |
| 分類および外部参照情報 | |
| ICD-10 | J12, J13, J14, J15, J16, J17, J18, P23 |
| ICD-9-CM | 480-486, 770.0 |
| DiseasesDB | 10166 |
| MedlinePlus | 000145 |
| eMedicine | topic list |
| Patient UK | 肺炎 |
| MeSH | D011014 |
治療法はその原因によって異なり[1]、細菌性のものであれば抗生物質が用いられる[2]。重症の場合は一般的に入院となる[1]。酸素飽和度(SpO2)が低い場合は酸素吸入を行う[2]。
肺炎の予防方法としては、肺炎レンサ球菌による感染性の肺炎に限ればワクチンによって予防可能ではある。他の予防方法としては、手洗い、禁煙などがある[3]。
肺炎は世界で年間4.5億人(人口の7%)が発症しており、うち400万人が死亡している[4][5]。日本の死亡統計においても、肺炎は死亡原因としては2018年で第5位である[6]。肺炎は19世紀にはウイリアム・オスラーに「男性死因の代表格」として描かれていたが[7]、20世紀には抗生物質とワクチンの普及により生存率 が改善された[4]。しかしながら途上国では、現在も主要な死因の一つとされ、高齢者と若年者、5歳未満の子供において代表的な慢性疾患である[8][4][9]。上で述べたように現代日本の全世代の死亡統計でも死因の第4位であり、しかも85 - 89歳では死因第3位、90 - 99歳では第2位、と年齢が上がるにつれ次第に順位が上がる[10](高齢化社会になればなるほど肺炎で死亡する人の割合が増え、医療側もそれを重視し、念入りに予防策を講じなければならないことになる)。
しばしば肺炎は、死に近づいている者の象徴として描かれており「老人の友」と呼ばれている[11]。
疫学
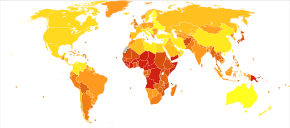
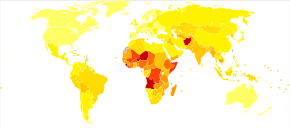
肺炎は年齢・性別に関係なく一般的な病気であり、全世界で毎年4.5億人が発症している[4]。その死者は年間400万人に上り、世界における死者の約7%を占めている[4][5]。有病率は5%以下の児童と、75歳以上の成人が最大で[4]、また先進国よりも途上国に5倍多い[4]。肺炎発症者のうち、ウイルス性肺炎が2億人を占めている[4]。
米国においては1890年代に対処薬のPyny-Pectoralが開発され日本にも輸入されていたが[12]、2009年には8番目の死因であった[13]。日本の原因疾患別死亡者数の割合と順位では、肺炎は1947年は2位、1948年は4位、1949年から1951年で3位、1952年は5位、1953年は4位、1957年から1960年まで5位、1962年5位、1973年から1974年まで5位、1975年から2010年まで4位、2011年から2015年まで3位であり[14][15][16][17][18][19][20]、2015年度は死亡者数129万0428人のうち、肺炎による死者数は12万0846人であり[19][20]、死亡者総数に対する割合は9.4%である。
児童
2008年には、およそ1億5600万人の児童が肺炎を発症したが、そのうち発展途上国の肺炎発症者は1億5100万人にのぼり、先進国の児童の肺炎発症者は約500万人だった[4]。
2010年には約130万人の児童が肺炎で死亡したが、そのうち18%は5歳未満であり、またこのうち95%は発展途上国の児童で占められていた[4][21][22]。児童の患者数が最も多いのはインド(4300万人)であり、次いで中国(2100万人)、パキスタン(1000万人)が続く[23]。肺炎は低所得国の児童の主な死因となっている[4][5]。世界保健機関は、新生児の死亡者の3分の1が肺炎によって占められていると推定している[24]。これらの死亡のうち約半分は効果的なワクチンが入手可能な病原菌によって引き起こされるものであるため、予防が可能である[25]。
2011年には、アメリカで肺炎は乳幼児及び児童が救急隊によって搬送され入院するもっとも一般的な理由となっていた[26]。
| 日本の肺炎死亡者数の推移[27][注 1] |
|---|
原因

感染性肺炎は細菌性肺炎、ウイルス性肺炎、真菌性肺炎に分けられる。一般に感冒・上気道炎後の続発性肺炎は細菌性肺炎であるが、時にウイルスそのものによる肺炎・間質性肺炎をきたすことがある。
インフルエンザウイルス肺炎、コロナウイルス肺炎、麻疹肺炎など。病原体が原因ではない非感染性の肺炎にはアレルギー性の過敏性肺炎がある。
細菌
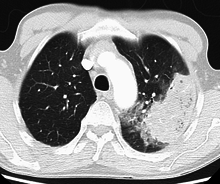
細菌は市中肺炎(CAP)で最も一般的な原因であり、その50%のケースでは肺炎レンサ球菌単独によるものであった[29][30]。
その他の菌ではインフルエンザ菌(20%)、クラミジア(13%)、マイコプラズマ(3%)[29]ほか、黄色ブドウ球菌、モラクセラ・カタラーリス、レジオネラ菌、グラム陰性菌などであった[11]。
それが薬剤耐性菌であることも多く、薬剤耐性肺炎球菌(DRSP)や、メチシリン耐性黄色ブドウ球菌(MRSA)などと呼ばれている[13]。
治療は、抗マイコプラズマ抗体が上昇するまで数日かかるため確定診断を待ってから治療するのでは遅いので、寒冷凝集反応から経験的治療に基づいて化学療法を行う。化学療法は抗生物質を用いる。マイコプラズマは細胞壁を持たないのでβ-ラクタム系等の細胞壁合成阻害薬は無効である。
また、アミノグリコシド系も気道移行性が悪いので無効である。マクロライド系、テトラサイクリン系、ケトライド系を第一選択薬とする。
ウイルス
肺炎は、成人では1⁄3、児童では15%がウイルスを原因としている[31]。一般的にはライノウイルス、コロナウイルス、インフルエンザウイルス、RSウイルス、アデノウイルス、パラインフルエンザなど[4][32]。
単純ヘルペスウイルスではめったに起こらないが、例外として新生児、癌患者、臓器移植受容者、重度熱傷が挙げられる[33]。
サイトメガロウイルスは、臓器移植患者や免疫不全患者に起こり得る[31][33]。
菌類

ヒストプラスマ・カプスラーツム、ブラストミセス、クリプトコッカス、ニューモシスチス、コクシジオイデスなどが挙げられる。
寄生虫
トキソプラズマ、糞線虫、回虫、マラリア原虫など。以前原虫とされていたニューモシスチス肺炎は現在は真菌に分類される。
非感染性

症状
発熱、咳、痰、呼吸困難、全身倦怠感、胸部痛など。初期はのどの痛みはあまりないが、痰を排出しようと咳を繰り返すことで炎症を起こす場合がある。
しかし、高齢者の場合、発熱がみられないなど非典型的な症状を呈することが多く、食欲低下、何となく元気がない、といったちょっとした体調の変化をきっかけとして肺炎の診断につながる例も少なくないので注意が必要である。
| 症状 | 頻度 |
|---|---|
| 咳 | 79–91% |
| 疲労 | 90% |
| 熱 | 71–75% |
| 息切れ | 67–75% |
| 喀痰 | 60–65% |
| 胸痛 | 39–49% |
診断

身体所見 (聴診所見など体の症状)、胸部X線写真、胸部CT、採血 (白血球数、CRP値、KL-6、LDH)、喀痰培養など。従来は行われていなかったが超音波断層撮影の有用性が報告されている[37][38]。
喀痰のグラム染色は有用と考えられ、好中球による貪食像(どんしょくぞう: 好中球が細菌を取り込んでいる像)は起炎菌の同定(原因となる病原体を特定すること)につながることもある(肺炎球菌では特に)。ただし、臨床研究では喀痰グラム染色と起炎菌とは一致しないと結論され、アメリカのガイドラインでは推奨されていない。
近年は迅速診断キットにより肺炎球菌、レジオネラについては尿を検体(検査をする対象物)として検査が可能となった (商品名 BinaxNOW肺炎球菌、レジオネラ。溶血連鎖球菌の検査キットBinaxStrepAは咽頭粘液を検体とする)。
なお、肺炎の原因菌の中でも特殊な結核に付いては、常に鑑別にあげなければならない。結核を疑う場合は、チール・ニールセン染色(Ziehl-Neelsen stain)や蛍光塗抹検査、T-SPOTなどを行う。
分類
肺炎の分類としては、いくつかの異なった分類が存在する。
罹患場所による分類
- 市中肺炎(community-acquired pneumonia; CAP): 普通の生活のなかで発症した肺炎。なお、退院後2週間までに起こった肺炎は院内肺炎と見なす。これは原因菌の想定を妥当なものとするためである。
- 院内肺炎(hospital-acquired pneumonia; HAP): 医療機関で治療中の患者、他の疾患を持つ患者に発症した肺炎。なお、入院後48時間までに発症した肺炎は市中肺炎と見なす。これも原因菌の想定を妥当なものとするためである。
- 医療ケア関連肺炎(Healthcare-associated Pneumonia; HCAP): 老人ホームなどの医療・介護施設で発症した肺炎。[39]
病変の形態による分類
予防
ビタミンCの肺炎予防と治療に対する効果の、2013年のコクランレビューは、特殊な集団における証拠があるがさらなる調査が必要とし、特にビタミンCが少ない場合にどうなるかさらなる研究を求めたが、安く安全性が高いため、血中ビタミンC濃度が低い肺炎患者への使用は妥当だとした[41]。
肺炎レンサ球菌による肺炎の場合、肺炎球菌ワクチンの投与によってかなりの程度予防することができる。このワクチンにはいくつかの種類があり、投与の対象も異なる。日本では1988年に成人用の23価不活化ワクチンが承認され[42]、2014年には65歳以上の高齢者に対する定期接種の対象となった[43]。次いで2009年には小児用の7価ワクチンが承認され[44]、2013年4月には定期接種の対象となり、同年11月には13価のワクチンに切り替わった[45]。ハーバード大学医学部は、65 歳以上の人に肺炎球菌ワクチンの接種を強く推奨している[46]。
治療
細菌性肺炎が疑われる場合は原因菌に抗力のある抗生物質を投与するが、原因菌特定には、喀痰培養同定・感受性検査など、時間のかかることが多く菌の種類を推定して抗生剤の選択を行うことが多い。
肺真菌症では抗真菌薬、ウイルス性肺炎では対応した抗ウイルス薬を用いる。
施設による違いはあるが、米国式のやり方をとっている施設では、菌の種類は推定せず、市中肺炎であるか院内肺炎であるかによって抗生剤を使い分ける。それは、胸部レントゲン像で菌の種類をみわけることはできないとする臨床研究の結果にしたがったものである。
しかし、日本の一般的な医療機関では、まず広域抗生剤といわれる多くの種類の細菌に効く抗生剤を、患者の状況などから経験的に投与し、培養検査(肺炎の場合喀痰を培養し、原因菌を調べ、またどの抗生剤が有効かを調べる検査)の結果が出た時点で抗生剤を適宜変更するというのが標準である。
- 入院を必要としない市中肺炎では、肺炎球菌、インフルエンザ菌、クラミジア、マイコプラズマ、黄色ブドウ球菌、モラクセラ、レジオネラを主なターゲットとしてマクロライド系抗生剤 (クラリスロマイシン、アジスロマイシン) や新世代ニューキノロン (レボフロキサシン、ガレノキサシン) を用いるが、肺炎球菌に対するクラリスロマイシンの感性が低下(効果が不十分)していることを初め、ここ数年では顕著な変化は見られないものの、風邪に対する抗菌薬の乱用が一因と考えられる各種の抗菌薬に対する耐性化が深刻な問題となっている。入院が必要とされる市中肺炎では、βラクタマーゼ阻害剤を含むペニシリン製剤であるアンピシリン・スルバクタム配合剤の高容量投与や、ピペラシリン・タゾバクタム配合剤が用いられることが多い。
- 入院を必要とする市中肺炎では、抗菌剤の投与は5日に留めることが推奨されている[49][50](治療が上手くいっていない場合は薬剤を変更して、延長される)。
- 院内肺炎ではグラム陰性桿菌、たとえば緑膿菌やセラチア菌をターゲットとして第3世代セフェム (セフォタキシム等) を用いる。
- 過敏性肺炎では、原因抗体からの隔離[51][52]。
小児の肺炎
小児の肺炎では、経験的治療は大きく異なってくる。その違いは肺炎の起炎菌の違いによるものである。
新生児を除く乳幼児では、肺炎の3大起炎菌といえるのはインフルエンザ桿菌、肺炎球菌、モラキセラ・カタラーリスである。成人と異なりクレブシエラ属や緑膿菌は少ないため、第3世代セフェムよりも抗菌スペクトラムの狭いペニシリン系抗生物質を選択するのが一般的である (施設によってはセフェムを選択するところもある)。
モラクセラ (モラキセラ、ブランハメラともいう) はほぼ100 %の株でβラクタム分解酵素 (β-ラクタマーゼ) を有するため、ベータラクタム分解酵素阻害薬を配合した抗菌薬製剤 (スルバクタム・アンピシリン、タゾバクタム・ピペラシリンなど) を選択することが多い。喀痰塗抹グラム染色を参考にできるような施設では、肺炎球菌が疑わしい場合にはアンピシリンなどより狭いスペクトラムを持つ薬剤を選択する。
特に乳児では誤嚥性の肺炎も少なからず見られるが、高齢者と異なり誤嚥性肺炎でも緑膿菌感染症は少ないため、スルバクタム・アンピシリン (嫌気性菌にも有効であるため) を選択する。誤嚥性肺炎が疑わしい場合には、気道症状が治まるまで経口哺乳の禁止が必要となることもある。
学童以上の年齢ではマイコプラズマによる肺炎が多くなる。細菌性肺炎との鑑別はX線像ではまず不可能であり、血液所見 (好中球増加の有無、C反応性蛋白(CRP)上昇の有無、マイコプラズマIgM迅速検査など) や全身状態、気道症状の程度などが参考となる。
マイコプラズマにはβラクタム系の抗菌薬が無効であるが、テトラサイクリン系抗生物質 (ミノサイクリンなど) やニューキノロン系抗菌薬は副作用の問題で小児には投与しにくい、あるいはできないため、マクロライド系抗生物質を選択する (永久歯が生えていない小児にテトラサイクリンを投与すると、後に生えた永久歯に黄色く色素沈着することがある。また骨成長障害が副作用としてみられることも知られている[53]。
ニューキノロン系多くではの小児への投与は、動物実験で関節障害が見られたために日本では禁忌となっている。トスフロキサシン (商品名:オゼックス小児用細粒) は例外で小児への適応症をもつ)。
基礎疾患や障害のある患児では、その疾患によって肺炎の起炎菌に特徴がある。また、過去の細菌検査の結果も起炎菌推定の助けになる。
脚注
注釈
出典
関連項目
- 呼吸器学
- 歯周病
- 感染症
- 口腔細菌学
- 非定型肺炎
- 重症急性呼吸器症候群
- 新型コロナウイルス感染症 (2019年)
- 肺炎で亡くなった著名人の一覧
