円錐角膜
円錐角膜(えんすいかくまく、英keratoconus)は、眼球の角膜におこる非炎症性変性疾患である。角膜が薄くなり中心部が突出するため、角膜の曲率が正常範囲を超えて小さくなる。欧名keratoconusはギリシャ語のkerato-(角、ホーン、角膜)及びラテン語のconus(円錐)に因む。
円錐角膜に罹患すると、物が変型して見え、二重に見えたり眩しく見えたりする。しばしば比較的まれな状態と考えられているが、角膜の変性を起こす状態として最も多いものであり、人種によらず1000人に1人程度の有病率である。思春期に発見されることが多く、20-30代に最も重篤になる。
円錐角膜はまだ不明な点の多い疾病で、病因は不明、経過は個人によってさまざまである。両眼に視覚的な歪みがあると患者の行動に不便を来す(自動車やバイクの運転免許取得など)。手術の必要性がありうる。円錐角膜はある程度謎に包まれた疾患である。国際疾病分類第10版(ICD10)でH186、 第9版(ICD9)で 371.6(「その他の角膜炎」)。
歴史

1748年、ドイツの眼科医 en:Burchard Mauchart が博士号の学位論文の中で staphyloma diaphanum (staphyloma : ぶどう腫、diaphanum : 透明な物の)の名で円錐角膜の一例を記載しているが、1854年になって初めて、イギリスの内科医 ジョン・ノッティンガム (John Nottingham) が他の角膜拡張症と区別して明確に円錐角膜について記述した[1]。 ノッティンガムは自身が気付いた「円錐状の角膜」の症例を紹介し、不正視(複視)、角膜の脆弱性、古典的特徴を記載した。1859年、イギリスの外科医ウィリアム・ボーマン (en:William Bowman) は円錐角膜の診断にドイツの内科医兼物理学者ヘルマン・フォン・ヘルムホルツによって開発されたばかりの検眼鏡を用い、鏡をどのような角度に設定すると角膜が円錐形状を呈する様を最もよく検眼できるか記述した[2]。ボーマンはまた、角膜を通して虹彩を微細な鉤で牽引し、瞳孔をネコの瞳孔のように縦方向に細隙状に変型させ、視力の回復を図ることも試み、かなりの成功をみたという。ある18歳の女性患者は20cm離れた指の本数を数えることができなかったが、この手法で視力が改善した。1869年、スイスの先端的な眼科医ヨハン・ホルネルは「円錐角膜の治療について」という題名の論文を執筆した[3]。これにより、現在用いられている疾患名が用いられるようになった。当時の治療法はドイツの指導的な眼科医アルブレヒト・フォン・グレーフェ (Albrecht von Gräfe) により支持されたもので、硝酸銀によって角膜を焼灼し、加えて縮瞳剤と圧迫包帯を行うことにより、角膜を物理的に形成する方法であった。
特徴
症状

円錐角膜においても、初期の症状は他の屈折異常と異なる所がない。進行に伴い近視性乱視となり[4]、時には急速に、物が歪んで見えるようになる。距離を問わず視力(解像度)が低下し、夜間の視力はしばしば極めて低下する。患者によっては、両眼の視力が大きく異なることもある。羞明(眩しさ)のため、明るい所を避ける患者もいる 、また読書時に目を細めて眼精疲労を来す場合もある。眼の掻痒感をもつ場合もあるが、それ以外は疼痛を感じることはほとんどない。
円錐角膜の古典的症状は、片眼複視と呼ばれるもので、片目でも物が何重にも「ゴースト」のように見える現象である。これはコントラストの強い画像を見る際に最もわかりやすい。例えば暗い背景に点光源がある場合である。光源が一つではなく、バラバラに散った状態で沢山見える。典型的には散らばり方は日によって変わるものではないが、長い間には新しいパターンに変わることもしばしばである。羞明と、光源の周りにフレア状の歪みを感じるのも一般的である。患者によっては、心拍に同期して像が揺れるのを感じることさえある。
所見と診断
身体所見を取る前に、まず眼科医(ないし海外においてはオプトメトリスト)の問診によって、現病歴(特に主訴、及び他の視覚症状)、視機能に影響を及ぼす眼疾患や眼傷害の既往歴、眼疾患の家族歴を調べられる場合がしばしばである。次いでランドルト環等を用いた視力検査を行う。視力検査における矯正視力低下の所見と、ケラトメータ(角膜曲率計)によって、角膜の局所的な曲率を測定し不正乱視(角膜の不規則な収差)を見出せば、円錐角膜の可能性が示唆される[5]。重症例では測定器の計測可能な範囲をこえる場合もある。レチノスコープ(スキアスコープ、検影器)を用いると更に所見を得ることができる。この手法は光源を前後に移動させながら患者の網膜に長方形他の光のビームを収束させ、反射光を観測することで、屈折の程度を見るものである。円錐角膜は「鋏状反射」を示す疾患の一つである。これは鋏の二つの刃のように二つの反射帯が接近したり離反したりする現象である[6]。
円錐角膜が疑われた場合、細隙灯顕微鏡による角膜の眼科的検査が行われる。進行例では特殊な検査を行うまでもなく、この段階で診断が明らかになる。近接した状態で、約半数例でフライシャー輪がみられ[7]、これは酸化鉄であるヘモジデリンが角膜上皮に沈着したものである。フライシャー輪は微かなものなので、見られない場合はコバルトブルーフィルターを通して観察するとよい。同様に、約半数例でフォークト線条 (Vogt's striae) がみられる。これは角膜の菲薄化と緊張とによって生ずる、角膜内の細かな縦線である[7]。この線条は眼球を僅かに圧迫すると一時的に消失する。円錐形が顕著な場合は下方視した際、下眼瞼と角膜の境界がV字型の形状となり、マンソン徴候 (Munson's sign) と呼ばれる。通常は、他の徴候の方がはるかに先に現れる[8]ので、古典的な徴候ではあるが、診断学的には重要視されない傾向にある。
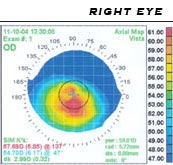
ケラトスコープが簡単な非侵襲的検査として用いられることがある。同心円状の光の環をいくつか角膜に投影し、角膜表面の形態をみるものである。さらに確定的な診断法として、角膜形状解析法(角膜トポグラフィ)がある。これは角膜に光のパターンを照射し、その像をデジタル的に取得し計算処理を行って、角膜の形状を自動的に解析する装置である。角膜形状解析法は角膜の微細な歪みを検出することができる。円錐角膜は特徴的な曲率の増加を示す。この増加は通常、眼の下方に強い。この手法を用いればその時々の角膜変形がどの程度であったか、スナップショットを記録することができ、病勢の進行具合を評価するために役立つ。また他の所見が得られない極初期の診断にも特に役立つ[9]。図は放射状角膜切開前の円錐角膜症例である。色は曲率を示し、青い部分が曲率が小さく、赤い部分が大きい。中心部の十字形の下に赤い部分が見られ、円錐角膜に特徴的な不正突出を示している。
円錐角膜が確定したら、以下のように様々な方法で重症度を分類することができる[10][11]
- 角膜の曲率による分類(D = ジオプター)
- 軽度 mild(45 D未満)
- 進行 advanced(45 D以上 52 D以下)
- 重度 severe(52 D超)
- 円錐の形態による分類
- 乳頭状 nipple(小型 (5mm) で、角膜中央にある)
- 楕円状 oval (より大型で、角膜中央より下にあり、しばしば下垂する)
- 球状 globus(角膜の75%を超えて病変がある)
- 角膜の厚さによる分類
- 軽度 mild (> 506 μm)
- 進行 advanced (< 446 μm)
角膜形状解析法の浸透に伴い、一部の臨床家の間ではこれらの用語は使われなくなってきている[11]。
疫学
アメリカ合衆国の国立眼病研究所の報告によると、円錐角膜はアメリカ合衆国において最も一般的な角膜変性疾患で、2000人に1人が罹患している[12][13]。しかし、報告によっては有病率はもっと高く、500人に1人であるという[14]。報告によるばらつきは、診断基準の揺らぎがあるためかもしれない。 長期研究によると、年間の罹患率(新しい患者が発生する率)は平均すると人口10万あたり2.0であった[13]。性別、人種による違いはないと考えられているが、これを疑う研究もあり[15]、多かれ少なかれ女性に多いと示唆している。日本での発症頻度は男性6000人に1人、女性17500人に1人と推定されている[4]。円錐角膜は通常両眼に発症するが[13]、角膜の歪みは非対称であり、両眼の進行度が完全に一致することは極めて稀である。片眼のみの発症例は多くはなく、実際には極めて稀なもので、ただ片眼の病変が軽度すぎて臨床的に見つからないだけであろうと思われる[8]。病初期には片眼から発症し診断されることは普通である。その後もう片眼にも発症するが、先に発症した側が視力がより低いままであることもしばしばである。
経過と予後
円錐角膜の典型的な経過を追うと、軽度の乱視を呈すことから始まる。これは通例、思春期の始まり頃であり、診断がつくのが10代終わりから20代始めである。稀には小児期に発症することや成人後遅れて発症することもある。発症が早いと、後の生活がより困難になるおそれがある[16]。障害の経過は実に様々であって、数年以上も安定な状態を保つ症例もあれば、急激に進行する場合、安定している中で時折急な進行を見せる場合もある。多くの人は軽い状態でとどまっていることが多い。どんどん進行するのはたった5%である。一般的には、10から20年で進行し[8]、そこで進行が停止するパターンが最も多い。
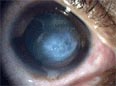
例では、角膜の膨大によって局所的なデスメ膜(角膜の内側にある層)の破裂が来されることがある。デスメ膜が修復される前に、前眼房から房水が進入する。患者は突然、疼痛と視野の曇りに襲われる。角膜は半透明な乳白色を呈し、これを「急性水腫」と呼ぶ[17]。患者は狼狽するが、この症状の大部分は可逆性で、6-8週後には角膜は従前の透明性を回復する場合が多いが、白い混濁部位を残す場合もある。外科的方法をとるまでもなく、軟膏や眼帯によって回復は促進される。通常、急性水腫の発生は角膜表面の傷を増やすことになるが、時として患者の利益になることもある。円錐が平坦化し、コンタクトレンズのフィッティングがよくなる場合があるためだ[17]。稀には、極めて重い症例において、角膜の菲薄化によって角膜自体が部分的に穿孔することがあり、液体が詰まったビーズのような小さな突起物が角膜表面に見られる。このような状態になっても、失明することはまずない[17]。
以前は失明すると言われていたので緊急で角膜移植を行っていた。その後の研究により、失明することはまずないことがわかったので、角膜移植をする必要がないことが証明された。
病態生理と病因
はっきりと分かっていることは、この病気は生まれつきである。この病気になるのか、ならないのか、軽い状態でとどまっているのか、どんどん進むのか、生まれた段階である程度決まっている。80%は軽度、重度は5%である。研究が行われたにもかかわらず、円錐角膜の病因については謎が残されている。アメリカ合衆国の United States National Keratoconus Foundation によると、円錐角膜を引き起こす要因はいくつもある[18]: 遺伝、環境、細胞レベルでの要因のいずれもが発病のきっかけになりうる。一旦発病すると、ボウマン層(角膜上皮と実質との間の膜)が進行性に融解する。角膜上皮と実質とが接触すると、細胞及び組織レベルの変化が起り角膜の構造が一体性を失っていく。そのため、特徴的な膨隆と傷害が発生する。一つの角膜の中に、変性を伴う菲薄化部位と組織修復部位とが同居するのが認められるだろう。
自覚的な視覚像の歪みは二つの理由によって起る。一つは角膜の不正な変形であり、もう一つは露出した頂上部の損傷である。これらのために入射光が複数の網膜部位に投射され、特徴的な片眼複視をもたらす。暗環境に順応して瞳孔が散大すると変形した角膜表面を広く利用することになるため、症状は悪化する。角膜表面の損傷は角膜崩壊の一面であるかに思われるが、最近の複数機関を跨いだ大規模な研究では、コンタクトレンズによる摩耗が損傷を起りやすくしており、有所見率が2倍以上にもなることが示唆されている[19]。
多くの研究が、円錐角膜では蛋白分解酵素の活性が高いことを示している。角膜実質にあるコラーゲンの架橋を破壊する酵素である。同時に、蛋白分解酵素抑制物質の遺伝子発現が低い[20]。また別の研究ではアルデヒド脱水素酵素の活性が低下していることがフリーラジカルを増やすことに繋がり、角膜を構成する物質の酸化を引き起こすと示唆している[21]。いずれにせよ、角膜菲薄化と生物工学的な脆弱化は角膜内部の要因による角膜の傷害が原因であるようだ。
円錐角膜になりやすい遺伝的体質が調べられた[22]。代々円錐角膜をもつ家系の追跡[23]及び一卵性双生児における罹患の一致性が用いられた。ある家系内での発病率を明確に決めることができないが、一般よりかなり発病率が高い家系があることは知られており、その程度を研究者は6-19%と推測している[24]。責任遺伝子はまだ明らかになっていない: 孤立した、おおまかにみて均一な共同体を対象とした研究が二つあり、それぞれ染色体上の 16q と 20q を責任箇所と推定する異なった結果を出している[24]。しかしながらほとんどの遺伝的研究は常染色体優性遺伝であろうということで一致している。ダウン症候群での有病率が高いが[25]、その原因は今なお不明である[26]。円錐角膜は気管支喘息、アレルギー、湿疹と同様、アトピー症候群と関連づけられており[27]、ある個人がこれらの疾患のいくつか、あるいは全てを持つことも稀ではない。一連の研究によると、目をしきりに擦ることが円錐角膜の進行を促進するらしく、患者にこのような動作を避けるよう指導しなければならない[28][29][30][31][32]。
治療
まず、現在のところ円錐角膜を完全に正常な角膜の状態へ治癒させるような治療法は存在しない。よって治療はレンズでの矯正によって実用的な視力が出るようにする事が主たる目的である。しかし病状が進行すると矯正が容易ではなくなってくるため、レンズでの矯正が可能になるように角膜形状に手を加える手術が存在する。また進行性のある本疾患の進行を遅める方法も治療の一つである。ただし、抑制効果はある程度なので、レンズを装用してもしなくても大きな差はない。これはレンズは涙の中に浮いていて、角膜と接していないからである。(もし角膜と接していたら摩擦によって傷がついてしまう。)
屈折矯正
眼鏡・ソフトコンタクトレンズによる矯正
円錐角膜がごく初期のうちは、近視や乱視のため裸眼視力が低下していくが、ハードコンタクトレンズ以外のレンズによっても日常生活に支障のない視力を得る事が可能な場合が多い。近視の度数は最高で-8.50まで入れることができる。(通常は強くしたとしても-7.25で作ることが多いようである。)
ハードコンタクトレンズによる矯正
角膜が変形していく疾患で最も問題となる不正乱視を最も矯正できるため、眼鏡やソフトコンタクトレンズでは視力が出ない眼においても、ハードコンタクトレンズなら正常に近い最大の視力が得られる場合が多い。しかし、円錐角膜眼にハードを合わせる技術は独特のものであり、フィッティングが合ったレンズを見つける事ができずに装用感の悪さからハード継続を断念するケースもある。装用感が悪くても、軽い状態でとどまっていることが多く、また失明することもまずないので、決して無理をしないことが大事である。よって一箇所の病院でフィッティングの良いレンズがみつからなくとも、まだまだ可能性はある。
処方において最もネックとなるのが異物感である。角膜の異物感が多いが、カーブがゆるすぎるとまぶたへの異物感が増す。角膜の異物感は涙の少なさ、まぶたの異物感は神経過敏が原因である。神経過敏がひどくなると頭痛などを引き起こすことがある。(神経過敏な人、涙の量が少なすぎる人ハードコンタクトレンズの処方適応不可。)眼が疲れているときは避けて、体調のいいときに処方してもらおう。
スクレラルレンズ(強膜レンズ)による矯正
コンタクトレンズの一種。ボストンレンズとも呼ばれ、直径が角膜よりも大きな硬い素材のレンズである。ハードレンズと同様に不正乱視を矯正する効果がある。装脱にはより熟練を要する。このレンズは白目の部分を足場としているため、角膜とはほぼ接触せず、ハードコンタクトよりも装用時の異物感が少ないとされる。日本では扱っている医療機関がごく稀で高価である。
手術
角膜移植

円錐角膜症例の10-15%が[18][33][34]レンズによる矯正が不可能になる。角膜の菲薄化が進み、あるいはレンズ装用に伴う傷自体が問題である。その場合、角膜移植(penetrating keratoplasty、全層角膜移植術、PKP) が必要になる。円錐角膜は全層角膜移植術を必要とする最も一般的な理由で、この手術の約1/4が円錐角膜によるものである[35]。角膜 lenticule 部を冠状切開しドナーの角膜を縫合(連続縫合、単独縫合を組み合わせる)し、移植する。角膜には直接の血管支配がないので、ドナーの血液型をあわせる必要はない。ドナーの角膜に病変や異常な細胞がないことはアイバンクがチェックする。
術後、急性回復期は4-6週間であり、視力が安定するまではしばしば1年以上かかる。しかし、ほとんどの場合移植片は長期にわたり極めてよく定着する[34]。National Keratoconus Foundation によると、全層角膜移植術は移植手術の中で最も成功したものであり、他に疾患のない円錐角膜眼の場合95%以上の成功率である[18]。縫合糸は3-5年で劣化するが、患者の異物感などの愁訴が強ければ、回復期に縫合糸を外す場合もある。
円錐角膜の角膜移植は外来で鎮静剤を用いて行われる(訳注: 日本では日帰りでも行われるが、数日入院させる場合もある。要求される医療水準と医療保険制度が異なるので、一概に優劣を論じることはできない)。術後は何年かにわたって慎重な眼科的フォローアップが必要である。かなりの症例で角膜移植によって視力が大きく改善する。裸眼視力がそれ程でなくても、傷が治れば角膜が正常な形に近付くため、コンタクトレンズのフィッティングが改善するためである。角膜移植後の問題はほとんどが角膜への血管侵入と拒絶反応と感染症に関連している。視力の喪失は極めて稀であるが、矯正困難になる場合はありうる。拒絶反応が激しい場合は、再移植が行われることもしばしばであり、かなりの場合成功する[36]。通常、移植後円錐角膜が再発することはない。そのような症例が報告されてはいるが、それらは通常元の角膜が遺残していたか、ドナー側の組織のスクリーニングがうまくいかなかったかである[37]。ひとたび最初の治癒期及びその後数年間が問題なく過ぎてしまえば、角膜移植の長期予後は通常良好である。
表層角膜移植術
円錐角膜においても、内皮細胞数が十分あり、急性水腫の既往が無い症例であれば表層角膜移植術 (epikeratophakia または英語で epikeratoplasty )という名の、全層ではなく特定の層までの角膜移植術が行われることがある[25]。このような術式のうち円錐角膜には特にDALK(deep anterior lamellar keratoplasty)が行われる。角膜上皮と実質を剥離し、代わりにドナーの角膜 lenticule を乗せる。厚さ0.02mm程度の膜を傷つけないように残しつつ、その他の層を手作業で除去する事は技術的難易度が高く、全層角膜移植術より行われることは少ない。しかし成功すれば、患者本人の角膜内皮細胞が残せるため、拒絶反応発生率が低く、より早期に免疫抑制のための投薬を中止できる可能性がある。また全層移植を受けた場合よりも外力に強く[38]、眼球打撲などがあった際に裂けてしまう可能性が低い(鈍的外傷に強い)。特に若年症例においては選択肢に含まれる[39]。術後の視力予後は全層移植のほうがまさるという研究報告も過去にあったが、近年の論文では視力の面で有意差無しとする論文が多い[40]。過去の急性水腫の痕跡がある場合は、表層角膜移植術のような特定の層のみの移植は原則適応とならない。
角膜内リング挿入法

角膜移植に代わる方法として、近年、角膜実質内に輪状の薄片を挿入する方法が行われている。角膜の周辺部に小さな切開を入れ、角膜実質中に二枚のポリメチル・メタクリレート製の半弧状薄片を挿入する。挿入部位は瞳孔の両側である。挿入後切開部を閉じる。二枚の薄片は角膜を押し出す形になり、円錐状になった角膜頂上部の曲率が緩和される。この手技は局所麻酔下に外来で行うことができ、眼球の組織を除去しないので可逆的であり、かつ場合によっては薄片の交換もできる点で優れている。(訳注: Intrastromal Corneal Ring Segments (角膜実質内リング片)のアクロニムからICRS、INTACS、ICR、または単に角膜内リングとも呼ばれる。INTACSは商品名。)
二種類の角膜内リングがあり、それぞれ Intacs、Ferrara rings の商品名で知られている。 後者はプリズム状であり、前者はより扁平でより角膜中央部から離れて挿入される。Intacsは近視治療用として初めて1999年にアメリカ合衆国FDAから承認を受けた。2004年7月にはFDAにより適用範囲が円錐角膜まで拡大され[41]。Ferrara rings の円錐角膜への適用は現在FDAの承認待ちである。同じコンセプトを発展させ、角膜実質に通路を開け、そこに透明な合成ゲルを注入することも考えられている。ゲルが重合硬化すると、予め成形された輪状薄片と同様の性質をもつことになる[42]。
角膜内リングの有効性に関する臨床研究は端緒についたばかりである[43][44]。全層角膜移植術と同じく、施術後もハードコンタクトレンズないし眼鏡によるある程度の矯正が必要なことがある。角膜内リングは現在日本で保険適応となっておらず、自由診療においてのみ受ける事が可能であり、角膜移植よりも高額の費用がかかる。角膜内リングにありうる副作用として、挿入時に誤って前眼房に穿孔してしまう事故がありうる。また、術後の角膜感染、薄片の迷走や脱出もありうる[44]。この方法は他の方法では管理が難しい症例で視力を改善するための一つの方法だが、まだ保証された方法ではなく、悪化もありうる。
放射状角膜切開術
放射状角膜切開術(RK)は近視の外科的治療法の一つであり、車輪のスポークのような放射状の切開を角膜に入れ、角膜の形状を変化させるものである。近視の治療法として行われたが、現在ではレーシック LASIK 等にとってかわられた。不幸なことに、レーシックは円錐角膜には用いることができない。ただでさえ菲薄化した角膜中央部に更に損傷を与えるからである。例えばドイツでは、円錐角膜患者へのレーザー治療は違法である[要出典]。
同様の理由から、円錐角膜での放射状角膜切開術は一般的には用いられない[45][46]。しかしながら、あるイタリアの医院では非対称な放射状角膜切開術の変法を用いてある程度成功したという[47]。ここでは、切開は特定の扇状部位にのみ行われた。角膜厚測定器(訳注: 超音波で角膜の厚さを測定する装置)によって角膜の厚さを予め測定し、その厚みの70-80%の切開を入れた。※このイタリアの論文[47]は1997年とかなり古いものであり、RKは現在、円錐角膜治療としても屈折矯正手術としてもほぼ行われていない。
角膜クロスリンキング
円錐角膜の進行抑制法として有効性が伝えられたものに、リボフラビンの点眼と紫外線照射のセットによる角膜クロスリンキングがある[20][48]。リボフラビンは紫外線A (UV-A) の照射により約30分で活性化し、角膜実質内のコラーゲン架橋を促進し、結果として角膜の物理的強度をある程度強化する。この治療法はドレスデン工科大学で開発され、円錐角膜の進行を抑えることが示され、角膜内リング挿入intracorneal ring segments 症例に用いた場合、症状を改善する場合もあった。本邦ではまだ国家的承認は受けていないが、欧米では臨床試験は進んでおり、米国FDAは2016年にAvedro社のKXLというクロスリンキング装置を承認している。この手法は治験実施中であり、現在の所実施例は比較的少ないが、初期の治療法として期待されている[49]。本邦では大学病院に加えて、屈折矯正手術を扱う眼科が自由診療において行っている。あくまで悪化を予防する方法であり、この方法の施術後も矯正用レンズは必要であるが、手術に至る重症例を減少させる希望を持つことができる。
関連疾患
他にも角膜の菲薄化を来す非炎症性眼疾患がある。それらは総じて円錐角膜よりも稀である。[8]:
- 球状角膜 Keratoglobus
- 球状角膜は極めて稀で、遺伝的に円錐角膜と関連がある。角膜辺縁部から菲薄化がおこり[50]、球状でわずかに拡大した眼となる。
- ペルーシド角膜変性 Pellucid marginal corneal degeneration
- ペルーシド角膜変性は角膜の帯状菲薄化を来す疾患である。菲薄化する帯は1-2mmと幅が狭く、通常角膜下部辺縁に沿う。円錐角膜よりも病変部位が辺縁寄りであるため、角膜移植による治療の成績は落ちる。不正乱視を伴うが、眼鏡での矯正視力は他の角膜変性疾患よりは比較的出やすいとされる。
- 後部円錐角膜 Posterior keratoconus
- 名前は類似しているが、円錐角膜と後部円錐角膜とは別の疾患である。後部円錐角膜は稀な異常で、通常先天性である。この疾患では角膜内側表面(後面)の非進行性の菲薄化が起る。一般的には片眼性である[50]。
関連文献
脚注
参考文献
- 金井, 淳 (1993), “§3.2 円錐角膜と類縁疾患”, in 増田寛次郎ら, 眼科学体系, 中山書店, pp. 171-174, ISBN 4-521-42031-1
関連項目
外部リンク
支援団体等
- Keratoconus Australia
- National Keratoconus Foundation, USA
- Keratoconus Self Help and Support Group, UK
- International Keratoconus Support Forum
Web上の疾患に関する文献
- Helping the Keratoconus Patient Cope by Bezalel Schendowich
- Keratoconus Watch
- Signs and Signals of Keratoconus
患者自身のサイト
- 「円錐角膜.com」円錐角膜に関する情報と患者の体験談。
- Julia Ziobro's Cornea Transplant Diary, right eye, left eye
- John Ackerman's transplant diary and keratoconus resources
- Mandy Patinkin, actor, describes his corneal transplant
- Patient-owned database on Mini Asymmetric radial keratotomy