Cirrosi epatica
La cirrosi epatica è una patologia epatica cronica e progressiva, caratterizzata dal sovvertimento diffuso e irreversibile della struttura del fegato, conseguente a danni di varia natura (infettiva, alcolica, tossica, autoimmune) accumulatisi per un lungo periodo. La cirrosi epatica rappresenta quindi il quadro terminale della compromissione anatomo-funzionale dell'organo.[1]
| Cirrosi epatica | |
|---|---|
 | |
| Specialità | gastroenterologia e epatologia |
| Eziologia | alcolismo, epatite, Cirrosi infantile indiana, epatite autoimmune, colangite sclerosante primitiva, emocromatosi ereditaria e malattia di Wilson |
| Classificazione e risorse esterne (EN) | |
| ICD-9-CM | 571 |
| MeSH | D008103 |
| MedlinePlus | 000255 |
| eMedicine | 185856 e 366426 |
Il termine "cirrosi" deriva dal greco κίρρωσις, composto di κιρρός, kirrhòs, che significa "giallastro", e -ωσις, -osis, che significa "condizione", una parola che descrive l'aspetto di un fegato cirrotico.
Alcune delle sue cause scatenanti principali sono l'abuso di alcol, le epatiti croniche virali o di altra natura.
Il sovvertimento strutturale della cirrosi epatica è il risultato della necrosi del parenchima epatico, causata dal danno protratto, e dei conseguenti processi riparativi, ovvero la rigenerazione nodulare per iperplasia (proliferazione cellulare) e la formazione di ponti fibrosi cicatriziali che sostituiscono il parenchima necrotico e si dispongono sia all'interno sia tra i lobuli, le unità elementari che costituiscono il fegato. Questo disordine architetturale conduce non solo a un malfunzionamento del fegato dal punto di vista metabolico (catabolico e sintetico), ma anche a gravi ripercussioni sulla circolazione portale (ipertensione portale).[1][2] Il termine cirrosi è talvolta utilizzato per estensione anche per descrivere processi patologici fortemente sclerotici a carico di organi diversi dal fegato, quali lo stomaco, i reni e i polmoni, quando questi vanno incontro a degenerazione con necrosi cellulare seguita da fibrosi.[3]
Durante gli esordi della malattia, spesso non si presentano sintomi, ma con il progredire della condizione il paziente può accusare, insieme a sintomi aspecifici (stanchezza, dispepsia), prurito, edema agli arti inferiori, colorito giallo delle sclere (subittero) o della cute (ittero), raccolta di liquido nella cavità peritoneale (ascite) o sviluppare un angioma stellare (delle "macchie" rossastre simili a ragnatele) sulla cute.[1] Le principali complicanze includono encefalopatia epatica, sanguinamento dalle varici esofagee e tumore del fegato.[1] L'encefalopatia epatica provoca confusione mentale e può portare a perdita di coscienza.[1] L'accumulo di liquidi nell'addome può diventare spontaneamente infetto.[1]
La cirrosi è più comunemente causata da un abuso di alcol, dall'epatite B, dall'epatite C e dalla steatosi epatica non alcolica ("fegato grasso").[1][4] In genere, per la cirrosi alcolica occorre assumere più di due o tre bevande alcoliche al giorno per alcuni anni.[1] La steatosi epatica non alcolica conta una serie di cause, tra cui il sovrappeso, l'obesità, il diabete, alti livelli di grassi nel sangue e ipertensione.[1] Alcune cause meno frequenti della cirrosi possono essere l'epatite autoimmune, la colangite biliare primitiva, l'emocromatosi, la malattia di Wilson, l'assunzione di alcuni farmaci e la presenza di calcoli biliari.[1]
La diagnosi si basa sull'esame obiettivo, sulle analisi del sangue, sulle tecniche di imaging biomedico e sulla biopsia epatica.[1]
Alcune cause di cirrosi, come l'epatite B, possono essere prevenute grazie alla vaccinazione. Evitare di assumere alcol è raccomandato in tutti i casi di cirrosi. L'epatite B e C possono essere curate con farmaci antivirali. L'epatite autoimmune può essere trattata con farmaci steroidei.[1] Altri farmaci possono essere utili per fronteggiare le complicazione, come il gonfiore addominale o quello delle gambe, l'encefalopatia epatica e o la dilatazione delle vene esofagee. Nei casi gravi di cirrosi può essere preso in considerazione un trapianto di fegato.[1]
Storia
La lettera riporta la descrizione del caso clinico di un nobile veneziano e la sua autopsia: "Ab inferioribus autem oedema se producebat per dorsum ad scapulas usque. Venter habuit copiam aquae foetidae ex viridi flavae quantam maximam praeter omnem modum distentus habere potuit. In ea frusta quaedam, omenti opinor, natabant quasi ex mucilagine purulenta. Jecur durum, intus et extra totum constans e tuberculis, id est glandulosis lobulis evidentissimis et evidetissime distinctis, nec tamen naturali majus".
Dagli arti inferiori progrediva, invece, un edema attraverso il dorso, fino alle scapole. Il ventre conteneva quanta più grande quantità di liquido fetido dal verdastro al giallastro, disteso oltre ogni limite possibile. In esso, era sospesa, senza ragione, qualche materia, suppongo dell'omento, come derivata da mucillagine purulenta. Il fegato, duro, consistente internamente ed esternamente di tubercoli, si presenta con evidentissimi lobuli ghiandolari, nettamente distinti, né tuttavia più grande del naturale.


La prima descrizione clinica della cirrosi epatica di cui si abbia notizia risale al medico greco Ippocrate, vissuto nel V secolo a.C.[5] Nell'antichità è stata considerata per lo più un fenomeno di carattere suppurativo, come la descrive nel II secolo d.C. il medico Areteo di Cappadocia nell'opera De causis et signis diuturnorum morborum (Liber I, Cap. XIII): "In verità, se un flemmone del fegato non suppura, non vi sarà dubbio per alcuno che la tumefazione dura, consolidata, si trasformerà e si assesterà in scirro".
Una osservazione peculiare e del tutto occasionale si deve ad Andrea Vesalio (1514-1564) che ha riferito del caso di un uomo di legge, da lungo sofferente, che aveva concordato con il grande medico di assistere all'indomani a una sua lezione di anatomia sull'addome. Inaspettatamente il giurista morì poche ore dal colloquio. All’esame del cadavere, la vena porta era lacerata e la cavità addominale ripiena di sangue, mentre il fegato appariva biancastro, cosparso di tubercoli e duro come pietra.[6]
L'aspetto anatomopatologico della cirrosi epatica è stato invece descritto per la prima volta dall'inglese John Brown (1642-1700) e dall'italiano Giovanni Battista Morgagni (1682-1771) nel suo trattato del 1761 De sedibus, et causis morborum per anatomen indagatis.[7] Benjamin Rush, nell'opera Effects of Ardent Spirits upon the Human Body and Mind (1785), e poi Matthew Baillie (1761-1823) hanno prospettato l'associazione di questa patologia con il consumo di alcol.[8]
Il termine cirrosi fu coniato da René Laennec (come descritto nella sua Segnalazione XXV, dell'auscultazione mediata pubblicata nel 1819), volgarizzando i termini greci Skirròs che significa duro, fibroso e Kirrhós', che significa giallo, dal colore che il fegato assume nella cirrosi detta oggi di Morgagni-Laennec.[9]
Nel 1963 Thomas Starzl compie il primo trapianto di fegato su di un bambino, una procedura che successivamente verrà utilizzata anche nei pazienti con cirrosi epatica quando la funzionalità del fegato è irrimediabilmente compromessa.[10]
Epidemiologia

nessun dato
<50
50-100
100-200
200-300
300-400
400-500
500-600
600-700
700-800
800-900
900-1 000
>1 000

9-44
45-68
69–88
89–104
105–122
123–152
153–169
170–204
205–282
283–867
Nel 2015 la cirrosi ha coinvolto circa 2,8 milioni di persone causando 1,3 milioni di morti nel mondo.[12][13] Di questi, l'alcol è stato responsabile di 348 000 casi, l'epatite C di 326 000 e l'epatite B di 371 000.[13] In Italia si registrano circa 30-60 casi di cirrosi per 100 000 abitanti/anno, equivalenti a 26 000 nuovi casi ogni anno.[14]
La cirrosi e le malattie epatiche croniche nel 2001 sono state la 10ª causa di morte per gli uomini e la 12ª per le donne negli Stati Uniti d'America, dove la malattia uccide circa 27 000 persone ogni anno:[15] si ritiene che negli USA muoiano più uomini rispetto a donne per cirrosi.[1] Anche in Italia, nel 2014, la cirrosi e le malattie epatiche croniche sono state la 10ª causa di morte, con circa 6 000 decessi, venendo a rappresentare circa l'1% di tutte le cause di morte, sia pure in diminuzione del 48% rispetto al 2003.[16]
La cirrosi ha una mortalità a 10 anni del 34-66%. La sopravvivenza dipende in gran parte dalla sua causa: la cirrosi alcolica ha una prognosi peggiore rispetto alla cirrosi biliare primaria e alla cirrosi causata da epatite virale.[17] L'alcol è responsabile del 3,8% della mortalità totale nel mondo e la cirrosi epatica costituisce il 15% di tutte le morti dovute al consumo di alcol.[18]
L'attesa di vita corretta per disabilità (disability-adjusted life year o DALY) è una misura della gravità globale di una malattia, espressa dalla combinazione degli anni di vita persi per morte prematura più quelli persi a causa della malattia, ovvero dalla combinazione di disabilità e morte prematura.[19] La cirrosi costituisce l'1,2% del DALY globale (contro l'11,8% delle malattie cardiovascolari, il 7,6% delle neoplasie e il 4,7% delle malattie respiratorie croniche).[20] Si calcola che l'intera patologia da alcol incida per il 4,6% della DALY, ma in Europa queste percentuali sono molto più alte che in qualsiasi altro continente (rispettivamente 6,5% e 11,6%).[21]
Il costo della cirrosi in termini di sofferenza umana, costi ospedalieri e perdita di produttività è molto alto.[22]
Eziologia
Attualmente, nel mondo occidentale la prima causa di cirrosi (60-70%) è rappresentata dalla steato-epatite cronica conseguente ad abuso di alcol; meno comune è invece la cirrosi conseguente a epatiti dai virus dell'epatite B (HBV) e C (HBC) (10%) o a malattie delle vie biliari (5-10%); causa relativamente rara è l'emocromatosi primitiva, seguita da malattie genetiche come la malattia di Wilson e il deficit di alfa 1-antitripsina.[23][24] Infine, in circa il 10% dei casi non è possibile risalire alla malattia che ha dato origine alla cirrosi, la quale è pertanto definita "criptogenetica".[2]
Anche se l'alcolismo può portare di per sé alla cirrosi alcolica, ancora più frequentemente esso rappresenta una concausa aggravante preesistenti (spesso non conosciute) infezioni croniche da HBV o da HCV. Infatti, l'abuso di alcol è capace di dimezzare il tempo di insorgenza della cirrosi in un paziente già affetto da epatite virale cronica (da circa 20-30 anni a 10-15 anni).[25]
Poco è noto sui modulatori di rischio di cirrosi, oltre alle malattie che provocano direttamente danno epatico (quale la combinazione di malattia epatica alcolica ed epatite virale cronica, che possono agire sinergicamente nella progressione verso la cirrosi). Alcuni studi hanno, invece, recentemente suggerito che il consumo di caffè possa offrire un fattore protettivo, particolarmente contro la cirrosi alcolica.[26]
Alcol
Secondo l'Organizzazione mondiale della sanità (OMS), nel 2005 il consumo individuale medio annuale di alcol nel mondo è stato pari a 6 litri (L) di alcol puro, con un minimo di 0,02 L in Afghanistan e un massimo di 18 L nella Repubblica di Moldavia. L'Europa ha il più alto consumo di alcol nel mondo, con media pro capite negli adulti di 10 L nel 2014: esso si posiziona intorno o al di sopra di 12 L in Austria, Belgio, Bulgaria, Croazia e Lituania, mentre agli ultimi posti, con un consumo inferiore a 8 L, si ritrovano Italia, Grecia, Svezia, Norvegia e Albania; in Turchia è <2 L.[27] In Europa, l'alcol è il 3º fattore di rischio per mortalità, dopo tabacco e ipertensione e a esso possono essere attribuiti il 7,6% delle morti nei maschi e il 4% nelle femmine.[27][28]
Fortunatamente in Italia dal 1975 si registra una costante flessione nel consumo di alcol.[29] In particolare, dal 2007 al 2015 si è verificato un calo dei consumatori abituali di alcol dal 30,6% al 23% negli uomini e dal 12,6 al 9% nelle donne; è invece in aumento il consumo occasionale, soprattutto come binge drinking ("abbuffata di alcol").[30][31]

L'introito di alcol si misura in mL di alcol puro (10 mL = 7,9 g di alcol) o in drink standard (1 drink = 12 g), considerando che una birra (da 330 mL), un bicchiere di vino (da 125 mL) e un bicchierino di superalcolico (da 40 mL) hanno all'incirca lo stesso contenuto di alcol (10 grammi).[32]
Dalla letteratura risulta una relazione positiva tra consumo di alcol e cirrosi, con un possibile effetto soglia. Un importante studio prospettico su oltre 13 000 soggetti adulti, seguiti per 12 anni, ha valutato potenzialmente dannosa un'assunzione di più di 50 g di alcol al giorno per più anni.[33] Tuttavia una metanalisi (1998) di 15 studi ha riportato un aumento di rischio di cirrosi per un consumo giornaliero di alcol >25 g.[34] In modo simile, la metanalisi di Rehm (2010) ha rilevato un aumento di mortalità per cirrosi quando l'introito di alcol è >12-24 g/die.[35] Il consumo ottimale è di 3-5 g/die: una piccola quantità di alcol apparentemente riduce la mortalità cardio-vascolare.[36]
Il 15% degli europei assume un'elevata quantità giornaliera di alcol (>40 g/die per gli uomini e >20 g/die per le donne).[18] Il consumo di >40 g/die di alcol comporta un rischio di cirrosi del 30% nei soggetti con steatosi epatica e del 37% in quelli con fibrosi epatica, mentre la steatosi alcolica si osserva nel 60% per un introito >60 g/die.[18] Un eccessivo consumo di alcol è associato anche a morti traumatiche e accidentali, malattie neurodegenerative, malattie cardio-vascolari (ipertensione, cardiomiopatie, aritmie e ictus emorragico) e alcuni tipi di tumore, in almeno quattro di essi (oro-faringe, esofago, colon-retto e mammella) il rischio aumenta per un consumo >10 g/die.[37][38]
Poiché la cirrosi epatica insorge soltanto in una parte, sia pur molto consistente, di individui esposti abitualmente all'alcol, si ritiene che altri fattori predispongano o concorrano al danno epatico prodotto dall'alcol: fattori genetici, epatite cronica da virus B o C, fumo, sovraccarico di ferro, diabete e obesità.[39][40]
Infezioni virali

Le epatiti virali croniche sono un'altra frequente causa di cirrosi epatica. Queste sono dovute per la massima parte ai virus HBV e HCV, agenti patogeni a trasmissione prevalentemente parenterale. Entrambi i virus possono provocare un'infiammazione del fegato e un conseguente danno variabile all'organo che, nel corso di decenni, può portare allo sviluppo della cirrosi.[41][42]
Nei paesi occidentali una pregressa infezione da HBV (presenza di antigene HBsAg e/o di anticorpi anti-HBs) è riscontrabile in <20% della popolazione,[43][44] mentre l'infezione cronica (portatori cronici) da HBV (presenza di HBsAg) ha una prevalenza di 0,2-1% ed è causa di <10% delle malattie epatiche croniche.[45][46] Secondo Kaslow (2014), in Australia, USA ed Europa occidentale, la prevalenza degli anticorpi anti-HBs è del 4-7%, mentre quella dell'antigene HBsAg è <1%; nei paesi ad alto rischio (Cina, Sud-est asiatico) la prevalenza è, rispettivamente, 95% e 20%.[47]
L'evoluzione dell'infezione cronica da HBV in cirrosi può raggiungere il 30-40% dei pazienti non trattati.[48] Nei pazienti HBsAg-positivi, l'evoluzione annua verso la cirrosi è del 2-6% in caso di positività per l'antigene HBeAg e dell'8-10% in caso di sua negatività, poiché la negatività di HBeAg indica una malattia epatica di lunga durata, a più bassa attività.[49] Dei decessi attribuiti al virus HBV nel mondo, il 40% è dovuto alla cirrosi, il 43% al carcinoma epatico e il 17% all'epatite acuta: in questo modo HBV costituisce la 15ª causa di morte.[50]
La prevalenza dell'infezione da HCV nel mondo è di circa il 2-3%/100 000 abitanti, ma varia da <1% nel Nord Europa a >2,9% in Nord Africa: la più bassa prevalenza si registra nel Regno Unito e nei paesi scandinavi (0,01%-0,1%) e la più alta in Egitto (15%), mentre nell'Europa mediterranea è intorno al 2-3%.[51][52] Fino al 75% dei pazienti con epatite acuta da HCV evolve verso l'epatite cronica.[53] È stato riscontrato che il 20-30% dei pazienti con epatite C cronicizzata svilupperà cirrosi[54][55] e il 25% epatocarcinoma.[51] La cirrosi da epatite C, insieme a quella da alcol, sono le più frequenti ragioni che portano a un trapianto di fegato.[56]
L'epatite D è un'epatite virale che si sviluppa in presenza dell'epatite B (co-infezione) e accelera lo sviluppo della cirrosi.[57]
Altre cause
La cirrosi epatica può essere conseguenza di numerose altre condizioni che comportano un danno secondario al fegato. Queste possono essere, ad esempio, a eziologia autoimmune, genetica o a seguito di un'intossicazione o di una malattia sistemica.
La colangite sclerosante primitiva (PSC, Primary Sclerosing Cholangitis) è una patologia relativamente rara, in cui i dotti biliari vengono colpiti da un processo autoimmune.[58] L'obliterazione e la perdita dei dotti biliari per effetto della reazione fibrosa conduce prima a fibrosi portale, e poi a cirrosi.[48] Negli USA e in Europa, la prevalenza della malattia, nonostante essa non sia inclusa nella classificazione ICD 10, si aggira intorno a 10/100 000 abitanti ed è maggiore nell'Europa del Nord rispetto a quella del Sud.[48][58][59] La colangite sclerosante primitiva è una malattia progressiva colestatica in cui i pazienti possono presentarsi asintomatici o provare affaticamento, prurito, iperpigmentazione della pelle non itterica, steatorrea, malassorbimento intestinale con carenza di vitamine liposolubili, malattia ossea metabolica e epatomegalia. Gli esami ematochimici rilevano un elevato aumento della fosfatasi alcalina, nonché incrementi del colesterolo, della bilirubina e, solitamente, positività agli anticorpi anti mitocondrio. Esiste una forte correlazione con la malattia infiammatoria intestinale (IBD, inflammatory bowel disease) e in particolare con la colite ulcerosa.[54][60] Al momento della diagnosi la IBD si ritrova in circa la metà dei pazienti con PSC, per raggiungere l'80% dopo 10 anni.[48] Dagli studi epidemiologici risulta che i pazienti sono prevalentemente non fumatori (5% di fumatori contro il 25% dei controlli) e che il consumo di caffè possa avere un qualche effetto preventivo.[48]
Nel caso dell'epatite autoimmune, fattori ambientali variabili (virus, sostanze tossiche, farmaci) e non identificati scatenano una risposta autoimmune contro gli epatociti: i linfociti attaccano il fegato causando infiammazione e infine cicatrici e cirrosi.[61] L'epatite autoimmune ha una prevalenza di 10/100 000 individui, maggiore nel Nord Europa, dove fino al 30% dei pazienti si presentano con cirrosi al momento della diagnosi; l'epatite autoimmune è causa del 4% dei trapianti di fegato nel Regno Unito e in USA e del 10% in Europa.[48] Le analisi del sangue rivelano aumenti delle globuline sieriche, specialmente delle gammaglobuline.[54] Sulla base del panel anticorpale, si differenziano due tipi della malattia: nel tipo 1 prevalgono gli anticorpi antinucleari (ANA), anti-antigene epatico solubile (LSA) e anti-antigene epato-pancreatico (LA); nel tipo 2, anticorpi anti-microsomiali epato-renali di tipo 1 (LKM-1) e anti-citosol 1 (LC-1).[48]
L'emocromatosi ereditaria (HH, Hereditary Hemochromatosis)[62] è la più comune malattia ereditaria autosomica recessiva del Nord Europa, USA e Australia, con una prevalenza di 1/200-400 individui.[63] Essa è legata nella quasi totalità dei casi a un deficit di produzione dell'ormone epatico epcidina, la cui carenza aumenta l'assorbimento intestinale del ferro della dieta.[48] I pazienti con HH presentano una storia familiare di cirrosi epatica, iniziale epatomegalia (95%), iperpigmentazione cutanea, diabete mellito (15-25%), artropatia o pseudogotta (20-60%) o cardiomiopatia con dispnea da sforzo, tutti segni dovuti a un sovraccarico di ferro.[48][54][64] La cirrosi epatica si osserva nel 4-6% dei pazienti con HH, mentre la sola fibrosi nel 10-25%; i pazienti che consumano alcol (≥ 60g/die) hanno un rischio nove volte superiore di sviluppare cirrosi.[62] La cirrosi dell'emocromatosi è parzialmente reversibile con i salassi.[62]
La malattia di Wilson è una malattia autosomica recessiva conseguente a deficit di eliminazione biliare di rame e caratterizzata da bassa ceruloplasmina sierica e aumento del rame nel fegato. La malattia ha una prevalenza di 2-3/100 000 individui e si manifesta con sintomi neurologici, stato mentale alterato e il tipico anello di Kayser-Fleischer nella cornea, che si riscontra nel 95% dei pazienti con sintomi neurologici e nel 50% di quelli senza.[65][66] Nella maggioranza dei pazienti non trattati il danno epatico progredisce verso la fibrosi e la cirrosi epatica e in circa il 50% di essi la cirrosi è già presente al momento della diagnosi.[66]
Un deficit di alfa 1-antitripsina (a1-AT) è un disordine genetico, anch'esso a trasmissione autosomica recessiva, nel quale si ravvisa una diminuzione della proteina alfa 1-antitripsina nel sangue, nel fegato e nei polmoni.[54] La funzione dell'alfa 1-antitripsina è quella di inibire le proteasi liberate in eccesso dai neutrofili durante le risposte infiammatorie, limitando così i danni indotti dagli enzimi leucocitari. L'incidenza dello stato omozigote è di 1/3 000 nati negli USA, ma nel Nord Europa e nei Paesi scandinavi l'incidenza è più alta (1,6-1/2 000).[48] I pazienti presentano spesso a 1-2 mesi ittero ed epatomegalia, tuttavia la distensione addominale, l'epatomegalia e l'innalzamento delle transaminasi possono rivelarsi anche nell'adolescenza; tosse, infezioni respiratorie ricorrenti e dispnea fanno la loro comparsa successivamente, in genere verso la terza decade, ed evolvono verso la COPD (chronic obstructive pulmonary disease).[48] Nell'importante studio epidemiologico di Sverger,[67] l'11% dei neonati con a1-AT aveva ittero alla nascita, il 6,3% segni di epatopatia senza ittero, il 4% era deceduto entro 8 anni e il 2,4% presentava cirrosi epatica all'autopsia. Negli studi retrospettivi negli adulti con deficit a1-AT la prevalenza della cirrosi epatica all'autopsia è del 12-37% ed essa è causa di morte nel 10-13%.[68]
La cirrosi infantile indiana è una forma di colestasi neonatale caratterizzata dal deposito di rame nel fegato.[69]
Altre condizioni patologiche che possono, seppur raramente, sviluppare una cirrosi epatica secondaria sono la galattosemia[70][71], la malattia di Andersen (o malattia da deposito di glicogeno, tipo 4)[72] e la fibrosi cistica.[54] Un'insufficienza cardiaca destra può causare cirrosi cardiaca che, a sua volta, può portare alla congestione del fegato.[54] Infine, la cirrosi epatica può comparire anche a seguito dell'assunzione di farmaci epatotossici o altre sostanze epatotossiche.[73]
Patogenesi


La persistenza del processo infiammatorio indotto dall'azione protratta dell'agente eziologico è causa del prolungato danno epatico e si accompagna alla produzione di citochine (IL2, IL6, TNF alfa, PDGF, TGF beta) da parte delle cellule infiammatorie, delle cellule di Kupffer (ovvero i macrofagi residenti a livello epatico) e delle piastrine.[74][75] Uno dei principali effetti delle citochine è la trasformazione delle cellule stellate di Ito (cellule lipofile presenti a livello epatico che normalmente hanno lo scopo di accumulare lipidi e vitamina A) in miofibroblasti, ovvero in cellule contrattili (grazie all'actina) che producono collagene di tipo I e III, fibronectina e proteoglicani.[76][77]

Tali prodotti di sintesi si depositano inizialmente solo a livello dello spazio di Disse, tra epatociti e sinusoidi. Questa alterazione strutturale compromette le caratteristiche fenestrature dell'endotelio, rendendo i sinusoidi epatici simili ai capillari ("capillarizzazione" dei sinusoidi). Come conseguenza della deposizione di collagene, risulta ostacolato lo scambio di sostanze attraverso i sinusoidi; ciò comporta alterazioni metaboliche degli epatociti, in particolare si riduce la secrezione di proteine (es. albumina), lipoproteine e fattori della coagulazione, responsabile delle principali manifestazioni cliniche della cirrosi (ascite, malnutrizione, disordini della coagulazione del sangue).[2]
Successivamente il collagene e le altre sostanze della matrice connettivale prodotte si depositano a ponte fra gli spazi porto-portali e porto-cavali, concorrendo a formare i noduli di epatociti. Le fibre collagene di tipo I e III, che nel fegato normale si trovano quasi esclusivamente negli spazi portali e nell'avventizia della vena terminale epatica (vena centro-lobulare), nel fegato cirrotico formano setti di vario spessore, depositandosi in tutte le porzioni dei lobuli. La fibrosi nella cirrosi può portare non solo ad alterazione dei sinusoidi e dello spazio di Disse, ma anche delle altre strutture vascolari, aumentando la resistenza al flusso di sangue nel fegato e conducendo a ipertensione portale, che dà luogo a manifestazioni cliniche nel 60% dei pazienti.[54][78]
Anche la vascolarizzazione epatica si modifica in seguito alla neoformazione, all'interno dei setti, di vasi che mettono direttamente in comunicazione il sistema portale con le vene epatiche terminali, escludendo il parenchima e quindi bypassando la funzione degli epatociti.[79]
Anatomia patologica
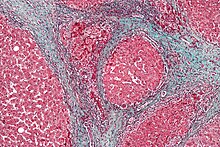


Macroscopicamente il fegato appare ingrandito nelle prime fasi, ma tende a ridursi in dimensioni durante la progressione della malattia. La sua superficie è granulosa o irregolare (a seconda della maggiore o minore omogeneità dei noduli epatocitari), la consistenza è soda e il colore è spesso giallo (specie se associato a steatosi).
A seconda della dimensione dei noduli di rigenerazione, vi sono tre tipologie macroscopiche di cirrosi epatica: micronodulare, macronodulare e misto. Nella forma micronodulare (cirrosi di Laennec o cirrosi portale) i noduli sono <3 mm, mentre in quella macronodulare (cirrosi post-necrotica) sono >3 mm. La cirrosi mista consiste in una varietà di noduli con dimensioni diverse.[80]
Sotto l'aspetto microscopico la cirrosi viene definita in base a:
- presenza di noduli di rigenerazione degli epatociti;
- presenza di fibrosi (deposizione di tessuto connettivo) tra questi noduli.
La fibrosi può essere parzialmente reversibile, se il processo sottostante che l'ha causata è stato risolto, e una cirrosi micronodulare può trasformarsi in una forma macronodulare, grazie soprattutto alle proteasi che degradano le proteine del connettivo.[81][82]
Esistono diverse classificazioni istologiche della fibrosi epatica.[83] Nella classificazione di Laennec, la cirrosi corrisponde allo stadio 4, che risulta distinto in base allo spessore dei setti fibrosi in tre sottotipi a gravità crescente: 4a (≤1 setto fibroso ampio), 4b (≥2 setti ampi o <50% di noduli minuti) e 4c (≥1 setto molto ampio o >50% di noduli minuti), in cui il setto molto ampio mostra uno spessore superiore a quello dei micronoduli.[84][85]
Alcune caratteristiche istologiche della cirrosi sono causa-specifiche e sono legate al diverso tipo di danno che l'agente eziologico produce. Per esempio, nell'epatite B cronica vi è infiltrazione del parenchima epatico con linfociti;[78] nella cirrosi cardiaca vi sono eritrociti e una maggiore quantità di fibrosi nel tessuto circostante le vene epatiche;[86] nella cirrosi biliare primaria vi è fibrosi intorno al dotto biliare, presenza di granulomi e addensamenti di bile;[87] nella cirrosi alcolica vi è infiltrazione del fegato di neutrofili.[78]
Manifestazioni cliniche
Durante lo stadio iniziale della malattia la cirrosi è spesso asintomatica: si parla in questo caso di cirrosi compensata. È possibile che passino diversi anni senza accorgersi dei danni che il fegato sta subendo. Ciò è dovuto al fatto che la pressione sanguigna della vena porta non è ancora eccessivamente alta e al fatto che esiste ancora un buon numero di epatociti capaci di svolgere le loro funzioni in modo adeguato. Se durante questo periodo non viene cominciata alcuna terapia e non viene eliminata la causa della malattia, la pressione della vena porta continua ad aumentare e sempre un minor numero di epatociti potrà sopperire a quelli inizialmente già distrutti.[88]
I primi sintomi avvertibili dopo una continua degenerazione epatica sono: perdita di appetito, di peso e di massa muscolare. Negli stadi avanzati della malattia, durante la cosiddetta cirrosi scompensata, con insufficienza epatica cronica, compaiono ittero, aumento di volume dell'addome per ascite, sviluppo di varici esofagee, edemi agli arti inferiori da ipoalbuminemia (edema e linfedema con perdita di linfa), prurito, piastrinopenia con alterazioni della coagulazione e facili sanguinamenti (ecchimosi e petecchie), quindi predisposizione alla flebotrombosi e alla trombosi venosa profonda delle gambe (segni di trombosi venosa sono vene varicose e ulcere venose, cioè lesioni con perdita liquida e sanguinamento).[89] Nelle condizioni più gravi, il paziente può andare incontro a una situazione di malnutrizione e cachessia generale, dovuta alle alterazioni nel catabolismo e nell'immagazzinamento di glucosio e di colesterolo nel fegato.[90]
Possibili sono anche problemi alla cute (eritemi palmari, angiomi), angiomi stellari, ginecomastia nell'uomo, rarefazione dei peli: questi effetti sono dovuti all'eccesso di estrogeni, che il fegato cirrotico non è più capace di metabolizzare.[89]
Complicanze

Nonostante gli importanti progressi degli ultimi anni nella prevenzione e nel trattamento delle complicanze comuni della cirrosi, esse rappresentano ancora una delle sfide più importanti nel trattamento della malattia. L'insorgenza delle complicanze definisce la cirrosi epatica "scompensata".[88] Le complicanze più rilevanti sono:
- Ipertensione portale (aumento delle resistenze intraepatiche): il sovvertimento dell’architettura lobulare e la formazione di tessuto connettivo parasinusoidale provoca un ostacolo al normale decorso dei vasi e, di conseguenza, una maggior difficoltà nel deflusso del sangue, che determina un aumento della pressione nel sistema venoso portale e nei circoli collaterali che anastomizzano il sistema venoso portale con la circolazione venosa sistemica (vene cave) a vari livelli: gastro-esofageo, emorroidario, ombelicale; queste anastomosi divengono congeste (es. caput medusae) e, in particolare le prime, possono dar luogo a emorragie.[91]
- Ascite. Si manifesta in oltre il 50% dei pazienti cirrotici in corso di malattia e consiste nell'accumulo di liquido a livello della cavità peritoneale (l'addome) dovuto a presenza di ipertensione portale. Può divenire recidivante (detta anche refrattaria, ovvero che non si risolve o la cui ricomparsa non è prevenuta dai comuni presidi dietetico-comportamentali e dall'impiego di diuretici ad alte dosi). Se fosse necessario ridurre rapidamente il volume è possibile ricorrere alla paracentesi, una procedura che consiste nell'introduzione di un tubo nella cavità peritoneale per drenare il liquido.[92]
- Peritonite batterica spontanea. Infezione del liquido ascitico per traslocazione batterica di microrganismi di origine enterica (Escherichia coli, enterobacteriaceae).[93]
- Emorragia gastrointestinale. Un'emorragia digestiva può determinarsi nel paziente cirrotico per rottura delle varici esofagee (60% dei casi), ma può anche avere origine da altre sedi come le varici gastriche, la gastropatia congestizia o lesioni erosive o ulcerose gastrointestinali. Può causare shock ipovolemico e scompenso cardiaco acuto, in pazienti cardiopatici conduce facilmente all'aritmia e all'arresto cardiaco improvviso.[94]
- Encefalopatia epatica. È una sindrome neurologica che si manifesta con confusione mentale e sonnolenza, negli ultimi stadi può condurre fino al coma.[95]
- Sindrome epatorenale. Caratterizzata da un'insufficienza renale che insorge nel paziente cirrotico con ascite in assenza di cause identificabile di danno renale (per esempio in assenza di shock, utilizzo di farmaci nefrotossici e infezioni). Si distinguono due tipi di sindrome epatorenale: il tipo 1, rapidamente progressivo che porta a insufficienza renale in meno di due settimane, e il tipo 2 con un decorso più lento (da settimane a mesi).[96]
- Epatocarcinoma. È un tumore primario del fegato comune nei soggetti con cirrosi. Coloro che soffrono di cirrosi cronica vengono spesso sottoposti a screening per tentare di identificare i primi segni di questa neoplasia; ciò ha permesso di migliorarne la prognosi.[97]
- Trombosi della vena porta. Può essere parziale o completa e si osserva con discreta frequenza nei pazienti cirrotici e in particolare in quelli con concomitante epatocarcinoma; porta a un aumento della pressione a livello della vena porta con possibile rottura di varici esofagee e ascite.[98]
- Sindrome da risposta infiammatoria sistemica. Si ritiene che la patogenesi di questa condizione, spesso correlata alla cirrosi, possa essere dovuta a una maggiore traslocazione batterica dall'intestino, una funzione immunitaria compromessa e un eccessivo rilascio di citochine proinfiammatorie.[99]
Diagnosi

Oltre a una prima visita medica, il gold standard per la diagnosi di cirrosi è la biopsia epatica, per via percutanea, transgiugulare, laparoscopica o tramite ago detto di Menghini.[100] La biopsia non è necessaria se la clinica, gli esami di laboratorio e le indagini radiologiche suggeriscono cirrosi, tanto più che vi è un piccolo ma significativo rischio per la biopsia epatica.[101] La presenza di ascite, bassa conta piastrinica e angioma a ragno sono utili riscontri fisici.[102] Molto utile e di facile esecuzione l'ecografia mono o bidimensionale, in grado di mettere in rilievo eventuali alterazioni anatomiche, solitamente come iperecogenicità diffusa e setti fibrosi che si insinuano fra i noduli rigenerativi. Molto usate anche la tomografia computerizzata (TC), per evidenziare anomalie dell'asse venoso portale e per la stadiazione della patologia, e la risonanza magnetica (RM).
Visita medica
La base per la valutazione di una condizione cirrotica epatica è una visita medica accurata del paziente comprendente la sua storia clinica (anamnesi). Fondamentali sono le informazioni riguardo all'assunzione presente o passata di alcol o di alcolismo e all'uso di sostanze stupefacenti, in particolare di quelle iniettabili per endovena in quanto a rischio di contrarre il virus dell'epatite C. È necessario valutare anche i farmaci assunti, per individuare quelli che possono potenzialmente danneggiare il fegato.[103] Per coloro che accusano una cirrosi avanzata, l'abuso e l'assunzione di alcol possono essere causa di diniego a un trapianto di fegato.
Una scrupolosa osservazione del paziente (esame obiettivo) può dare importanti informazioni: un deperimento generale può essere suggestivo di cirrosi avanzata, mentre la presenza di ittero sclerale indica alti livelli di bilirubina sierica e quindi l'essersi instaurata una condizione di cirrosi compensata. La palpazione dell'addome permette di avere una prima stima delle dimensioni del fegato e dell'eventuale presenza di ascite.[104]
Un'attenta valutazione dell'anamnesi del paziente può permettere di identificare comorbilità che possono influire sullo sviluppo e il decorso della malattia, come l'HIV, l'epatite B, il diabete, l'obesità, e la steatosi epatica. Essendo le persone obese più a rischio di sviluppare la cirrosi, è consigliato calcolare l'indice di massa corporea.[103] È stato dimostrato che la presenza di una depressione maggiore sia correlata con una più limitata sopravvivenza e dunque si rende necessaria un'analisi della salute mentale del paziente.[105]
Biopsia

La biopsia epatica, nonostante sia una procedura invasiva, è considerata il gold standard per la diagnosi di cirrosi, per la classificazione istologica e per la valutazione della progressione. Vi sono diverse metodiche per effettuarla: accesso per via percutanea con guida fluoroscopica, per via transgiugulare o tramite laparoscopia. L'utilizzo di aghi di grosse dimensioni è correlato con una maggiore probabilità di emorragia.
L'esecuzione di una biopsia comporta alcune possibili complicanze che, nel 2-3% dei casi, richiedono un ricovero ospedaliero. Il 60% delle complicanze, più frequentemente dolore o ipotensione, si riscontra entro due ore dalla biopsia e il 96% entro 24 ore. La mortalità della procedura, solitamente conseguente a gravi emorragie, è di circa un caso su 10 000 pazienti sottoposti. Nel caso che si sia optato per l'approccio transgiugulare o laparoscopico, oppure quando la conta delle piastrine scende sotto i 70 000/mL o il tempo di protrombina si prolunga oltre i quattro secondi è necessario provvedere a una trasfusione. Prima di procedere con la biopsia, il paziente deve sospendere i farmaci antipiastrinici, come l'aspirina.[23]
I risultati della biopsia epatica risentono di una considerevole variabilità dovuta al campionamento del tessuto. Nonostante ciò, questa metodica risulta necessaria per confermare la diagnosi di cirrosi nei pazienti con funzionalità epatica conservata e per determinarne l'eziologia. La biopsia epatica è sconsigliata quando si riscontrano chiari segni che indicano una cirrosi, quali ascite, coagulopatia, o fegato nodulare.[23]
La comunità scientifica raccomanda la messa a punto di test affidabili e non invasivi come alternativa alla biopsia per i pazienti con epatiti croniche. Test non invasivi per la fibrosi epatica, nelle malattie epatiche alcoliche, e virali, sono destinati a diventare sempre più utilizzati.[106] La biopsia epatica probabilmente rimarrà particolarmente importante nella diagnosi di malattie del fegato inspiegabili.
Esami di laboratorio
Gli esami ematochimici sono molto utilizzati per la diagnosi della cirrosi epatica. Tra i risultati più significativi vi è una conta piastrinica inferiore a 160 000/mm3 e un punteggio di Bonacini superiore a 7 (calcolato come somma dei punteggi per conta piastrinica, rapporto ALT/AST e tempo di protrombina come si può vedere dalla tabella di fianco).[107]
L'ipertensione portale e l'ipersplenismo associato, l'alterazione nei fattori che stimolano il midollo osseo (es. deficit di trombopoietina) e la soppressione di quest'ultimo indotta da virus, alcol e tossine, il sanguinamento dalle varici sono le cause principali delle anormalità ematologiche (piastrinopenia, leucopenia e anemia) che si riscontrano frequentemente nei pazienti cirrotici.[108]
Riassumendo, i seguenti parametri di esami di laboratorio sono alterati in presenza di cirrosi[109]:
| Punteggio | Conta piastrinica x109 | Rapporto ALT/AST | PT |
|---|---|---|---|
| 0 | >340 | >1,7 | <1,1 |
| 1 | 280-340 | 1,2-1,7 | 1,1-1,4 |
| 2 | 220-279 | 0,6-1,19 | >1,4 |
| 3 | 160-219 | <0,6 | ... |
| 4 | 100-159 | ... | ... |
| 5 | 40-99 | ... | ... |
| 6 | <40 | ... | ... |
- Aminotransferasi - gli enzimi AST e ALT appaiono moderatamente elevati, con AST>ALT. Tuttavia, transaminasi normali non escludono la cirrosi.[57]
- Fosfatasi alcalina - conseguentemente alla disfunzione epatica, solitamente tale valore appare moderatamente elevato.[111]
- Gammaglutammiltransferasi - in genere molto più elevata nella malattia epatica cronica da alcol.[109]
- Bilirubina - aumenta come conseguenza dell'emolisi e appare molto elevata con la progressione della cirrosi. Elevati livelli sono responsabili dell'ittero: colorito giallo della cute.[112]
- Albumina - i livelli calano poiché viene sintetizzata esclusivamente dal fegato che perde questa funzione.[112]
- Tempo di protrombina - aumenta in quanto il fegato sintetizza fattori di coagulazione.[107]
- Globuline - aumentano a causa dell'allontanamento degli antigeni batterici dal fegato al tessuto linfoide.
- Sodio sierico - ipernatriemia a causa dell'incapacità di espellere l'acqua libera risultante da elevati livelli di ADH e di aldosterone.[113]
- Leucopenia e neutropenia - a causa di splenomegalia (ingrossamento della milza) con emarginazione splenica dovuta all'ipertensione portale, per la stimolazione delle colonie di macrofagi e granulociti e per la soppressione del midollo osseo mediata da tossine (alcol, epatite B e C).[108]
- Difetti di coagulazione - il fegato produce la maggior parte dei fattori di coagulazione e quindi vi è una correlazione tra coagulopatia e il peggioramento della malattia epatica.[108]
Attualmente vi è una combinazione convalidata e brevettata di sei di questi marcatori come indice non invasivo della fibrosi (e quindi di cirrosi). Questa combinazione è chiamata FibroTest.[114]
Altri studi di laboratorio eseguiti per formulare diagnosi di cirrosi possono includere:
- Sierologia per i virus dell'epatite, anticorpi antinucleo (ANA, anti-muscolo liscio, anti-mitocondrio, anti-LKM).
- Ferritina e saturazione della transferrina (marcatori di sovraccarico del ferro), rame e ceruloplasmina (marcatori di sovraccarico di rame).
- Può riscontrarsi anemia in seguito dell'aumento dell'emolisi e del verificarsi di emorragie.[108]
- Livelli di immunoglobuline (IgG, IgM, IgA) - è stata dimostrata la presenza di diverse immunoglobuline (anticorpi) nella cirrosi: queste non sono specifiche, ma possono aiutare a distinguerne le varie cause. Alcune di esse sono comuni nell'epatite autoimmune, nella cirrosi biliare primitiva o nella colangite sclerosante primitiva, nonché nelle epatiti virali, da farmaci e alcolica, nella steatosi epatica non alcolica. Altre possono avere un significato clinico nella valutazione del decorso della condizione. Alcuni studi hanno rivelato la stretta correlazione tra stress ossidativo e la produzione di immunoglobuline nelle malattie del fegato.[115]
- Colesterolo e glucosio, il fegato svolge un ruolo importante nella sintesi, nella secrezione, nel catabolismo e nell'immagazzinamento dei lipidi e delle lipoproteine, pertanto la sua disfunzione comporta valori alterati di esse nel sangue.[116] Identica cosa si può dire riguardo al glucosio, le cui alterazioni metaboliche comportano un quadro clinico simile alla malnutrizione e di cachessia.[90]
- Alfa 1-antitripsina, questa glicoproteina viene principalmente prodotta dagli epatociti, le cellule del fegato. È stata proposta la correlazione tra la sua scarsità nel sangue e la presenza di cirrosi epatica.[117]
Diagnostica per immagini


L'uso delle diverse tecniche di imaging nella patologia cirrotica non ha valenza diagnostica (che è clinica e istologica), ma è utile per una valutazione morfologica, vascolare e di screening per l'epatocarcinoma.[118] I segni di cirrosi comunemente riscontrabili tramite l'imaging sono: presenza di noduli epatici, parenchima epatico eterogeneo, epatomegalia, aumento del diametro dell'arteria epatica e diminuzione di quello della vena epatica, dilatazione delle vene portale, splenica e mesenterica superiore, splenomegalia, presenza di ascite, shunt spontaneo spleno-renale o gastro-renale.[119]
Ecografia
Le tecniche ultrasonografiche sono esami di primo livello, a basso costo e veloci[120], in grado di dare una buona valutazione morfologica e volumetrica, valutare il circolo e rilevare lesioni nodulari sospette. L'ecografia è in grado di mostrare le alterazioni epatiche: fegato con lobo destro ipotrofico (con induzione di ipertrofia compensatoria nei lobi sinistro e caudato); margini irregolari e "bozzoluti"; disomogeneità strutturale con noduli iperecogeni: lesioni superiori a 1 cm necessitano di ulteriore approfondimento con mezzo di contrasto per escludere il rischio neoplastico.
Con le tecniche eco-doppler si effettuano valutazioni del circolo epatico, valutazioni finalizzate in particolare alla ricerca di ipertensione portale o sindrome di Budd-Chiari.[121] Segni caratteristici sono: anomalie di diametro, flusso e decorso della vena porta, dislocazione dei vasi intraepatici e trombosi; altri reperti ricercabili che pongono il sospetto di ipertensione sono un ingrossamento della milza (splenomegalia) e l'ascite.[122][123]
L'ecografia effettuata con mezzo di contrasto adeguato è in grado di rilevare con maggior precisione dell'eco-doppler le alterazioni vascolari ed emodinamiche intraepatiche e sistemiche, tuttavia questa è una metodica più costosa e necessita di personale con maggior esperienza.[119]
A partire dai primi anni del 2000, si è assistito allo sviluppo dell'elastografia epatica (nome commerciale FibroScan), un promettente strumento non invasivo per la valutazione della patologia epatica cronica che utilizza gli ultrasuoni per determinare la rigidità del fegato, producendo un punteggio basato sulla scala METAVIR. Il test è molto più veloce di una biopsia (solitamente termina in 2,5-5 minuti) ed è completamente indolore.[124] Esso mostra correlazione ragionevole con la gravità della cirrosi.[125] Al 2016, tale tecnica risulta una pratica comune e accettata a livello internazionale, tuttavia alcuni studi hanno rilevato la possibilità che i risultati possano essere non del tutto accurati per via della presenza di alcuni fattori confondenti, come infiammazione, colestasi, obesità o ascite.[118]
Esami di secondo livello

La tomografia computerizzata (TC) con o senza mezzo di contrasto e la risonanza magnetica (RM) sono esami di secondo livello, riservati a casi di dubbio diagnostico. La TC, in particolare può completare con più precisione le valutazioni architetturali e vascolari, mentre la RM, grazie all'accumulo di ferro nei noduli, è indicata per la valutazione più specifica dei noduli sospetti. Uno svantaggio della TC, oltre a quello di esporre il paziente a radiazioni ionizzanti (l'ecografia e la RM non comportano questo problema), è quello di non essere sufficientemente sensibile a rilevare una condizione patologica allo stato iniziale e quindi il suo ruolo è relegato quasi ed esclusivamente a una valutazione di una malattia avanzata.[119] Uno studio effettuato nel 2017 ha dimostrato che l'esecuzione di una TC con mezzo di contrasto iodato è in grado di valutare un'ipertensione portale con una sensibilità e una specificità pari a, rispettivamente, 94% e 100%.[126]
A differenza della TC, la risonanza magnetica appare in grado di identificare precocemente le mutazioni morfologiche del fegato proprie della cirrosi e molte sequenze sono state introdotte per perseguire questo scopo. Miglioramenti in tal senso possono essere ottenuti mediante la somministrazione per via endovenosa di mezzi di contrasto basati sul gadolinio, che rende il tessuto fibrotico iperintenso nelle immagini pesate in T1 con un enhancement progressivo.[119] L'RM con somministrazione di mezzo di contrasto con gadolinio e acido gadoxetico disodico (Gd-EOB-DTPA) è una metodica, al 2017, emergente che permette di caratterizzare la funzione degli epatociti in fase epatobiliare,[127] rilevando e differenziando la natura delle lesioni focali del fegato. Questa tecnica appare utile per la valutazione della funzionalità epatica nei pazienti cirrotici al fine di determinare la tempistica ottimale per eseguire una resezione epatica, una procedura di TIPS o per un trapianto di fegato.[119][128][129]
Alcune tecniche particolari, come la DWI-RM (Diffusion Weighted Imaging RM), vengono frequentemente utilizzate per ottenere risposte più accurate e una corretta diagnosi differenziale.[130][131] La risonanza magnetica di perfusione permette di valutare alcune alterazione emodinamiche tipiche della cirrosi, come la diminuzione della velocità del flusso sanguigno del parenchima epatico e del circolo portale o la formazione di shunt intraepatici.[132] Ciò nonostante, lo studio della perfusione può essere influenzato da numerosi fattori sistemici, per di più l'esame in sé richiede molto tempo, sia per l'acquisizione delle immagini sia per la loro refertazione, oltre che necessitare, talvolta, di più di una iniezione di mezzo di contrasto.[119] La risonanza magnetica colangiopancreatografica permette di studiare in modo più approfondito i dotti biliari.[133]

Similmente a quanto detto per l'elastografia epatica a ultrasuoni, agli inizi del XXI secolo si è affermata anche la risonanza magnetica elastografica. L'elaborazione dei dati ottenuti permette di ottenere un elastogramma, un diagramma tridimensionale in colori convenzionali che rappresenta l'elasticità del fegato. Un fegato sano è tendenzialmente molto elastico, a differenza di uno cirrotico che assume una consistenza alquanto compatta.[134][135] In sintesi, l'elastografia RM è una metodica decisamente accurata per la diagnosi della cirrosi e, a differenza di quella basata sugli ultrasuoni, può essere utilizzata proficuamente anche sui pazienti obesi o con ascite. Tuttavia, il suo utilizzo appare limitato per via dell'alto costo, del lungo tempo necessario per eseguire l'indagine e per la limitata diffusione delle apparecchiature RM, oltre che per la necessità di collaborazione da parte del paziente durante l'esame. I suoi risultati possono essere influenzati nei casi di sovraccarico epatico di ferro, di steatosi epatica, congestione vascolare o colestasi.[119]
Nel campo della medicina nucleare, la scintigrafia con radiocolloide (tecnezio-99m zolfo colloidale o TC-99m SC) evidenzia la ridotta captazione epatica e irregolarità di distribuzione del radiofarmaco, associate a splenomegalia e aumentata captazione nella milza e nel midollo osseo per l'attivazione macrofagica vicariante.[136] In particolare, uno studio ha evidenziato uno spostamento del colloide radioattivo nell'84% dei pazienti cirrotici rispetto ai controlli sani e una riduzione dell'assorbimento epatico nel 59% contro il 20% dei controlli. In definitiva, si è dimostrato che il ricorso alla scintigrafia con TC-99m SC può essere un'ottima metodica non invasiva complementare, utile nel differenziamento clinico della cirrosi dalla fibrosi periportale non cirrotica.[137]
La tomografia a emissione di positroni può essere utile per indagare sui casi di encefalopatia epatica, una conseguenza neurologica della cirrosi.[138]
Endoscopia
La gastroscopia (esame endoscopico di esofago, stomaco e duodeno) viene eseguita in pazienti con cirrosi per escludere la presenza di varici esofagee. Se queste vengono trovate, si applica una terapia profilattica (scleroterapia o banding) e può essere cominciato il trattamento betabloccante.[139] Si stima che, a seguito di tale procedura, il rischio di incorrere in gravi complicanze sia di un caso su 500, mentre la probabilità di esito infausto sia di 1 su 10 000. Tali rischi aumentano se l'esofagogastroduodenoscopia viene eseguita in modalità d'urgenza, in pazienti poco collaboranti (frequente nel caso di encefalopatia epatica) e di età avanzata, con emorragia gastrointestinale in atto o con predisposizione alle emorragie. La più comuni complicanze sono l'emorragia, una perforazione gastrointestinale e lo sviluppo di infezioni.[140]
Classificazione
La gravità della cirrosi è comunemente classificata con la classificazione di Child-Pugh. Questo punteggio considera i valori di bilirubina, albumina, INR, la presenza e la gravità di ascite ed encefalopatia per classificare i pazienti nelle classi A, B o C; la classe A ha una prognosi favorevole, mentre la classe C è ad alto rischio di morte. La scala è stata proposta nel 1964 da Child e Turcotte e modificata nel 1973 da Pugh et al.[141]
Scale più moderne, utilizzate per la decisione sui trapianti di fegato, ma anche in altri contesti, sono la Model for End-Stage Liver Disease (scala MELD)[142][143] e la sua controparte pediatrica, la Pediatric end-stage liver disease (scala PELD).[144]
Il gradiente di pressione venosa epatica, cioè la differenza di pressione fra il sangue venoso afferente ed efferente al fegato, determina anche la gravità della cirrosi, benché ciò sia difficile da misurare. Un valore pari o superiore a 16 millimetri di mercurio comporta un rischio notevolmente alto di morte.[145]
Terapia
Non esiste una cura per la cirrosi, ma è possibile trattare sintomi e complicanze, rallentando così la sua progressione.[146] La terapia si basa sull'allontanamento dei fattori di rischio e degli agenti eziologici (astensione dall'alcol, terapia anti-virale per i virus B e C) e in una dieta equilibrata che aiuti la rigenerazione del fegato e prevenga la malnutrizione, in particolar modo il deficit di zinco, vitamina B1 (in caso di consumo cronico di alcol) e vitamine liposolubili A, D, E e K, mentre le proteine vanno limitate. È prevista una dieta giornaliera contenente 35-40 kcal e 1,2-1,5 g di proteine per chilogrammo di peso corporeo.[147] Gli esperti consigliano uno spuntino ricco di proteine in tarda serata per evitare un effetto catabolico sulla muscolatura e una conseguente sarcopenia.
Occorre anche una terapia farmacologica che riduca il rischio di complicanze. In casi particolarmente gravi e selezionati è necessario procedere con un trapianto di fegato.
Terapia antalgica

La gestione del dolore nei pazienti cirrotici è una sfida clinica difficile e vi sono pochi studi prospettici a supporto. Al 40,5% dei pazienti cirrotici viene prescritta una terapia antalgica.[148]
I farmaci anti-infiammatori non steroidei (FANS), che risultano i più prescritti (82,7% dei pazienti), sono controindicati per il loro effetto negativo sulla microcircolazione renale, la quale è spesso già compromessa in pazienti con ipertensione portale. L'unica eccezione è l'aspirina a basso dosaggio, indicata nei pazienti cardiopatici con alto rischio di infarto o con terapia antiaggregante. I farmaci oppioidi sono da usare con molta cautela a causa della potenziale esacerbazione di un'encefalopatia epatica.[149]
Il paracetamolo è consigliato come farmaco antidolorifico nei pazienti affetti da cirrosi di origine non-alcolica, con un dosaggio che non supera i 2 g giornalieri. Per i pazienti con cirrosi epatica alcolica, il paracetamolo è invece controindicato. Il paracetamolo viene prescritto mediamente nel 64,5% dei casi di pazienti sotto terapia antalgica.[149]
Alimentazione e attività fisica
Spesso, i pazienti con cirrosi epatica accusano una situazione di malnutrizione e di scarsa attività fisica. Tutto ciò può portare all'insorgenza di una perdita di massa muscolare, una condizione nota come sarcopenia. Poiché questa condizione è correlata con un peggioramento della prognosi, si consiglia, oltre a una dieta appropriata, un regolare esercizio fisico. Quando le condizioni cliniche del paziente lo consentono, l'esercizio fisico può essere utile sia per aumentare la forza muscolare sia per migliorare la resistenza all'insulina.[150] Per coloro che presentano obesità è necessario diminuire l'assunzione di calorie e di alimenti ricchi di proteine. Sia per i pazienti obesi sia normopeso sono indicati integratori alimentari con amminoacidi ramificati (leucina, valina, isoleucina).
Trattamento delle complicanze
Quando nella cirrosi sopraggiungono delle complicanze, si parla di cirrosi scompensata. Queste complicanze comprendono: emorragia gastrointestinale, encefalopatia epatica, ittero e ascite. Nella cirrosi stabile, le complicanze possono verificarsi per varie cause, come stitichezza, infezione (di qualsiasi origine), assunzione di alcol o di farmaci, sanguinamento da varici esofagee o disidratazione.[151][152]
Molto spesso, i pazienti che presentano complicanze necessitano di ricovero in ospedale dove è possibile procedere con un attento monitoraggio del bilancio dei liquidi e dello stato mentale e con un'adeguata alimentazione. Il trattamento farmacologico in regime ospedaliero generalmente consiste nella somministrazione di diuretici, antibiotici, lassativi, tiamina e occasionalmente steroidi, acetilcisteina e pentossifillina.[153]
L'ascite viene normalmente trattata con diuretici e restrizione di sodio (< 2g al giorno); nei casi refrattari, l'aspirazione e l'analisi dell'aspirato sono consigliati. In seguito, al paziente viene somministrata albumina endovena. Una peritonite batterica spontanea, caratterizzata da ascite e stato setticemico, richiede un'immediata paracentesi e l'utilizzo di cefalosporine di 3ª generazione.[151]
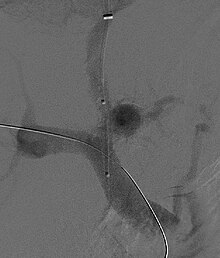
Al fine di limitare il rischio di emorragia da varici esofagee oppure per prevenire una sua recidiva, si utilizzano farmaci betabloccanti per ridurre la pressione del sangue nelle varici.[154] Tuttavia, in caso di sanguinamento è necessaria la loro legatura per via endoscopica. Inoltre, si è consolidato l'utilizzo di sostanze analoghe alla somatostatina (octreotide) o alla vasopressina (terlipressina), le quali diminuiscono la pressione portale e quella nella circolazione collaterale. Spesso, per trattare l'ipertensione portale è necessario realizzare uno shunt portosistemico intraepatico transgiugulare, una procedura di radiologia interventistica che consiste nella creazione di una comunicazione artificiale all'interno del fegato tra la vena porta e la vena epatica. L'effetto collaterale di questa procedura è l'aggravarsi dell'encefalopatia epatica.[151]
La terapia medica dell'encefalopatia epatica include principalmente il lattulosio e la rifaximina. Il primo è uno disaccaride non riassorbibile che modifica la bioflora e il pH intestinale, diminuendo la quantità intraintestinale di ammoniaca. Analogamente, la rifaximina ha proprietà antibiotiche che vanno a ridurre la bioflora intestinale e conseguentemente la produzione di ammoniaca.[152]
Trapianto di fegato
In casi selezionati, se le complicanze della cirrosi non possono essere controllate oppure quando la funzionalità del fegato è irrimediabilmente compromessa, è necessario ricorrere a un trapianto di fegato. A partire dagli anni 1990, il tasso di sopravvivenza a cinque anni dal trapianto è migliorata arrivando, negli anni 2010, all'80%. Il tasso di sopravvivenza dipende in gran parte dalla gravità della malattia e da altri fattori di rischio presenti nel ricevente.[155] Negli Stati Uniti, il punteggio MELD viene utilizzato per stabilire la priorità dei pazienti nella graduatoria per il trapianto.[156] Tale intervento richiede l'assunzione di immunosoppressori (ciclosporina o tacrolimus).
Cure palliative
Molte persone che si trovano in uno stadio avanzato di cirrosi epatica non riusciranno a ottenere un trapianto di fegato o dovranno attendere molto tempo, sia perché non eleggibili all'intervento, sia per mancanza di donatori idonei. Una condizione di fegato cirrotico grave comporta grandi difficoltà nella vita quotidiana, dovute alla considerevole quantità di sintomi che si presentano e alla necessità di numerosi ricoveri e trattamenti necessari.[157] I pazienti, quindi, vanno incontro a difficoltà sia fisiche sia psicosociali.[158] Per attenuare i gravi disagi di questa situazione, i paesi con i sistemi sanitari più avanzati hanno messo a punto una serie di iniziative volte a fornire delle cure palliative atte a soddisfare il più possibile le molteplici e interdisciplinari esigenze dei pazienti. L'accesso precoce a tali trattamenti può migliorare il controllo sui sintomi e, quindi, la qualità della vita del paziente e di quella dei famigliari.[159]
Le cure palliative sono finalizzate anche ad aumentare nei pazienti la consapevolezza della propria condizione e del decorso e, poiché la cirrosi epatica non è curabile senza trapianto, ciò può aiutare nelle discussioni riguardanti i desideri della persona in merito alla procura sanitaria e l'eventuale ammissione in un hospice.[160] Nonostante questi comprovati benefici, raramente gli individui con grave cirrosi epatica vengono indirizzati verso i trattamenti palliativi.[161]
Prognosi
La prognosi della cirrosi è differente in base allo stadio scompensato (ovvero in presenza di ascite, encefalopatia portosistemica, emorragia digestiva dovuta a ipertensione portale, peritonite batterica spontanea, sindrome epatorenale, epatocarcinoma), oppure compensato (in assenza delle sopracitate complicanze). Esiste poi un indice prognostico, ovvero il punteggio di Child Pugh, che comprende tre diverse classi A (5, 6 punti), B (7, 8, 9 punti), C (10, 11, 12, 13, 14, 15 punti) a ciascuna delle quali è associata una prognosi più o meno favorevole: la classe A ha la prognosi più favorevole.[162] L'inclusione in ciascuna classe è calcolabile facendo la somma dei singoli punteggi associati ai valori o al grado di ognuno dei parametri presi in considerazione.[162][163]
| Parametro | 1 punto | 2 punti | 3 punti |
|---|---|---|---|
| Bilirubina (totale) | < 2,0 | 2,0 - 3,0 | > 3,0 mg/dL |
| Albumina sierica | > 3,5 | 2,8 - 3,5 | < 2,8 g/dL |
| Tempo di protrombina (I.N.R.) | < 1,7 | 1,7- 2,3 | > 2,3 |
| Ascite | assente | scarsa | moderata |
| Encefalopatia epatica | assente | Stadio I - II | Stadio III - IV |
Prevenzione
La prevenzione della cirrosi epatica consiste nell'evitare comportamenti che possono portare al suo sviluppo. La più importante accortezza è evitare il cronico abuso di bevande alcoliche attenendosi ai limiti consigliati di circa 14 unità alcoliche a settimana. Nel caso in cui la cirrosi si sia già sviluppata, è necessario interrompere completamente qualsiasi assunzione di alcol per evitare una più rapida progressione della malattia. Fondamentale è anche difendersi dalle infezioni da epatite C e B, praticando sesso sicuro, usando siringhe monouso se si fa uso di droghe/farmaci iniettabili ed evitando di entrare in contatto con il sangue di persone contagiate. Al 2018 è disponibile un vaccino antiepatite B mentre non esiste un analogo per l'epatite C. Per ridurre il rischio di sviluppare una steatosi epatica non alcolica che può degenerare in cirrosi è necessario mantenere un indice di massa corporea adeguato, alimentandosi correttamente e svolgendo una regolare attività fisica.[146]
Note
Bibliografia
- Robbins e Cotran, Le basi patologiche delle malattie (7ª edizione), Torino - Milano, Elsevier Masson, 2008, ISBN 978-88-85675-53-7.
- (EN) David Brenner, Richard A. Rippe, Pathogenesis of Hepatic Fibrosis, in Tadataka Yamada (a cura di), Textbook of Gastroenterology, vol. 2, 4th, Lippincott Williams & Wilkins, 2003, ISBN 978-0-7817-2861-4.
- (EN) Friedman LS, Current medical diagnosis and treatment 2014., [S.l.], Mcgraw-Hill, 2014, Chapter 16. Liver, Biliary Tract, & Pancreas Disorders, ISBN 978-0-07-180633-6.
- (EN) ed. Dan L. Longo, Harrison's principles of internal medicine., 18th, New York, McGraw-Hill, 2012, Chapter 310. Liver Transplantation, ISBN 978-0-07-174889-6.
- (EN) ed. Dan L. Longo, Harrison's principles of internal medicine., 18th, New York, McGraw-Hill, 2012, Chapter 308. Cirrhosis and Its Complications, ISBN 978-0-07-174889-6.
- (EN) Giles W. Boland, Gastrointestinal Imaging: The Requisite, Elsevier Health Sciences, 2013, ISBN 978-0-323-10199-8.
- (EN) Steven T. Brower, Elective general surgery : an evidence-based approach, New York, McGraw-Hill Medical, 2012, ISBN 978-1-60795-109-4.
- (EN) OECD/EU (2016), Health at a Glance: Europe 2016, Health at a Glance: Europe 2016, Paris, 2016, ISBN 978-92-64-26559-2.
- (EN) J. Neuberger, Alcohol abuse and liver disease, Chichester, Wiley Blackwell, 2015, ISBN 978-1-118-88728-8.
- (EN) M. Feldman, Hepatitis B, in Sleisenger and Fordtran's gastrointestinal and liver disease, vol. 2, 10ª ed., Philadelphia, Elsevier-Saunders, 2016, ISBN 978-1-4557-4692-7.
- (EN) D.K. Podolsky, Chronic hepatitis B viral infection, in Yamada's textbook of gastroenterology, vol. 2, 6ª ed., Chichester, Wiley-Blackwell, 2016, ISBN 978-1-118-51206-7.
- (EN) R.A. Kaslow, cap. 32: Hepatitis viruses, in Viral infections in humans, 5ª ed., Springer, 2014, ISBN 978-1-4899-7447-1.
- (EN) E.R. Schiff, Schiff's Diseases of the liver, 12ª ed., Chichester, Wiley-Blackwell, 2018, ISBN 978-1-119-25122-4.
- (EN) K. Shetty, Chronic viral hepatitis, Humana Press, 2009, p. 216, ISBN 978-1-934115-81-7.
- (EN) Eugene R. Schiff, Schiff's diseases of the liver., 11th ed. / edited by Eugene R. Schiff, Willis C. Maddrey, Michael F. Sorrell., Chichester, West Sussex, UK, John Wiley & Sons, 1999, ISBN 978-0-470-65468-2.
Voci correlate
Altri progetti
 Wikiquote contiene citazioni di o su cirrosi epatica
Wikiquote contiene citazioni di o su cirrosi epatica Wikizionario contiene il lemma di dizionario «cirrosi epatica»
Wikizionario contiene il lemma di dizionario «cirrosi epatica» Wikimedia Commons contiene immagini o altri file su cirrosi epatica
Wikimedia Commons contiene immagini o altri file su cirrosi epatica
Collegamenti esterni
- cirrosi, su Treccani.it – Enciclopedie on line, Istituto dell'Enciclopedia Italiana.
- (EN) cirrhosis, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
- Associazione Italiana per lo Studio del Fegato, AISF, su webaisf.org.
| Classificazione e risorse esterne (EN) | ICD-9-CM: 571.5; ICD-10-CM: K74.60; MeSH: D008103; DiseasesDB: 2729; |
| Controllo di autorità | Thesaurus BNCF 20788 · LCCN (EN) sh85077754 · GND (DE) 4034948-2 · BNE (ES) XX527815 (data) · BNF (FR) cb119712154 (data) · J9U (EN, HE) 987007533601205171 · NSK (HR) 000237193 · NDL (EN, JA) 00564898 |
|---|





