糖尿病
糖尿病(拉丁語:diabetes mellitus,缩写为DM,简称diabetes)是一種代謝性疾病,它的特徵是患者的血糖長期高於標準值[6]。高血糖會造成俗稱「三多一少」的症狀:多食、多饮、多尿及體重下降。對於第1型糖尿病,其症狀會在一個星期至一個月期間出現,而對於第2型糖尿病則較後出現。不論是哪一種糖尿病,如果不進行治療,可能會引發許多併發症[2]。急性併發症包括糖尿病酮酸血症與高滲透壓高血糖非酮酸性昏迷;嚴重的長期併發症則包括心血管疾病、中風、慢性腎臟病、糖尿病足、以及視網膜病變等;其中糖尿病和心衰竭、慢性腎臟病有著較緊密的共病關係。
| 糖尿病 Diabetes mellitus | |
|---|---|
 | |
| 世界糖尿病日代表符號“包圈”(Universal blue circle symbol for diabetes.)[1] | |
| 读音 | |
| 症状 | 頻尿、容易口渴、容易飢餓[2] |
| 併發症 | 心血管疾病、高滲透壓高血糖非酮酸性昏迷、糖尿病酮症酸中毒、中風、慢性肾脏病、足部潰瘍[2][3] |
| 类型 | glucose metabolism disease[*]、疾病 |
| 风险因子 | 孕期吸烟[*] |
| 診斷方法 | 高血糖[2] |
| 治療 | 健康飲食、運動[2] |
| 藥物 | 胰岛素、二甲双胍[2][4] |
| 盛行率 | 4.25 億 (8.8%)[5] |
| 死亡數 | 每年約 320–500 萬[5] |
| 分类和外部资源 | |
| 醫學專科 | 內分泌學 |
| ICD-9-CM | 250 |
| MedlinePlus | 001214 |
| eMedicine | 117739、117853 |
| Orphanet | 101952 |
一般病徵有視力模糊、頭痛、肌肉無力、傷口癒合緩慢及皮膚搔癢。急性併發症包括糖尿病酮酸血症與高滲透壓高血糖非酮酸性昏迷[7];嚴重的長期併發症則包括心血管疾病、中風、慢性腎臟病、糖尿病足、以及視網膜病變等[2]。糖尿病有兩個主要成因:胰臟無法生產足夠的胰島素,或者是細胞對胰島素不敏感[8]。全世界糖尿病患人數,1997 年為 1 億 2,400 萬人,2014年全球估计有4.22亿成人患有糖尿病[9];根據台灣衛生福利部資料顯示,全台18歲以上國人糖尿病盛行率為11.1%,預估全台約有218.6萬人罹患糖尿病,且於110年全國10大死因統計中,糖尿病位居第5位,每年有近萬人因糖尿病死亡。[10]
由於糖尿病患人數快速增加及其併發症,造成財務負擔、生活品質下降,因此聯合國將每年的 11 月 14 日定為「聯合國世界糖尿病日」。
種類
1型糖尿病
由於身體無法生產足夠的胰島素或根本無法生產胰島素,病理上也被叫做胰島素依賴型糖尿病(英語:insulin-dependent diabetes mellitus, IDDM)或是青少年糖尿病(因屬於先天性疾病,大多數是在嬰兒時期至青少年期間發病,故名),病因目前不明[2]。1型与2型糖尿病的发病机理完全不同,属于自体免疫性疾病,可能是基因或由于自体免疫系统破坏产生胰岛素的胰腺胰岛β细胞引起的,因此患者必须注射胰岛素治疗,目前世界上对此病没有治愈方法。根据国际糖尿病联合会(IDF)于2009年发布的数据,全世界目前约有3000万1型糖尿病患者[11]。目前人類還無法治癒1型糖尿病,但還是可以通過科學合理的方法,使絕大多數1型糖尿病患者過上正常的生活,保證他們和其他人有同等的生活品質和壽命。糖尿病的綜合防治必須以健康教育、生活方式改變、心態調整為前提;以飲食、運動、藥物等綜合治療手段為原則;同時,必須調動患者本人和家屬的合作方能取得滿意的效果。成人隱匿遲發性自體免疫糖尿病為成年期診斷的1型糖尿病。
2型糖尿病
始於胰島素阻抗作用異常(細胞對於胰島素的反應不正常、不靈敏)[2]或細胞對胰島素沒有反應,而本身胰臟並沒有任何病理問題。隨著病情進展胰島素的分泌亦可能漸漸變得不足[12]。這個類型過去被稱為非胰島素依賴型糖尿病(英語:non insulin-dependent diabetes mellitus, NIDDM)或成人型糖尿病,病因是體重過重或缺乏運動[2],根據一些研究,肥胖為胰島素阻抗的主因之一,因此肥胖可說是第2型糖尿病的主要危險因子[13]。研究顯示,飲食和生活型態改變,可減輕體重,並降低罹患第2型糖尿病的風險[14]。另據最新研究顯示其與身體長期發炎反應有關,因為有7-8成病患根本不胖[15]。2型糖尿病是一種代謝性疾病。特徵為高血糖,主要由胰島素抵抗及胰島素相對缺乏引起。1型糖尿病與其為之不同的是,1型糖尿病患者身體因為胰臟裡的胰島細胞已經損壞,所以完全喪失了生產胰島素的功能。 [8]而2型糖尿病是由於進食大量精緻飲食及高反式脂肪的食物等原因。 糖尿病已成為发达國家的文明病之一,潛在病人數量不斷攀升,並有逐漸年輕化的趨勢。2型糖尿病的典型病徵為多尿症、多渴症以及多食症。 2型糖尿病患者佔糖尿病患者中的90%左右,其余10%主要為1型糖尿病與妊娠糖尿病,因此後者可能被誤診。因遺傳因素而易患糖尿病的高危人群中,一般認為引發2型糖尿病的主要原因是肥胖症。
妊娠糖尿病
妊娠糖尿病(Gestational Diabetes Mellitus,GDM)也是常見的糖尿病種類,它指過去沒有糖尿病病史,但在懷孕期間血糖高於正常值的孕婦[2],是周產期的主要併發症之一。此病可能導致胎兒發育畸形、胎兒宮內窘迫、新生兒低血糖、巨嬰症以及難產或者死產等併發症。
根據世界衛生組織及中華人民共和國衛生部最新的診斷標準:
孕婦於妊娠24-28週時,進行75克口服葡萄糖量(口服)試驗,分別測量空腹、餐後1小時、2小時血糖濃度,若
- 空腹 > 5.1 mmol/L;
- 餐後1小時 > 10.00 mmol/L;
- 餐後2小時 > 8.5 mmol/L;
符合其中的任意一項,即可確診妊娠糖尿病。
其他類型糖尿病
一些糖尿病導因有別於第1型,第2型和妊娠糖尿病,這包括:
併發症
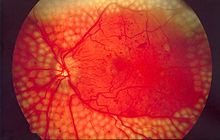
糖尿病的併發症主要表現在全身微循環的障礙,可以發生在心臟血管、腦血管、眼的視網膜、四肢週邊血管及腎臟,也可引起神經病變等,常見併發症如下:
1.糖尿病視網膜病變:俗稱「糖尿眼」,長期的高血糖環境會損傷視網膜血管的內皮,引起一系列的眼底病變,如微血管瘤、硬性滲出、棉絮斑、新生血管、玻璃體增殖甚至視網膜脫離。一般糖尿病出現十年以上的病人開始出現眼底病變,但如果血糖控制差,或者是第1型糖尿病的患者則可能更早出現眼底病變,故糖尿病患者需要定期到眼科檢查眼底。
2.糖尿病腎病:俗稱「糖尿腎」,可分成五個階段,最終可能引致腎衰竭。糖尿病患者患上腎病的機會比非糖尿病人士高出許多,當中約一半二型糖尿病患者受到影響。在晚期時,慢性腎臟疾病的患者胰島素敏感性降低,代償性胰島素分泌不足,導致耐糖量降低,因此更容易引起糖尿病,相反的糖尿病也容易導致慢性腎臟疾病[16] ,更可能會導致腎衰竭,患者必須接受透析治療或腎臟移植。腎功能下降除了和患者的壽命較平均壽命為短有關外,亦會增加其他和糖尿病相關併發症的風險,例如低血糖和心血管疾病。 腎臟病初期幾乎沒有症狀,僅能仰賴民眾高度的警覺,及時的驗血驗尿檢驗 [17] ,若曾服用可能影響腎功能之藥物,並留意到排尿發生變化,或有腎臟病家族史與高血壓病史,建議與專業醫師會診安排後續診斷流程。 [17]
3.糖尿病周邊神經病變:俗稱「DPN」,因長期代謝失調血管系統功能影響,引起神經系統病變。常見:下肢、手臂、手指出現劇烈疼痛刺痛、燒灼、麻木感,持續性異感痛,會影響生活品質,睡眠、情緒(焦慮、憂鬱)。晚期後遺症包含足部潰瘍、夏科氏神經性關節病變、甚至截肢。共病症包含:憂鬱、自律神經病變、認知功能障礙、周邊動脈疾病、心血管疾病等。
4.糖尿病足:俗稱「糖尿腳」,初期只是腳部傷口難於癒合,若處理不當可引致截肢。
5.心血管疾病,俗稱「糖尿心」,過高的血糖水平會持續影響患者的心血管健康。也有可能引發心臟衰竭,心衰竭又稱為鬱血性心衰竭,俗稱心臟無力,是指心臟功能受損,心臟無法打出足夠的血液量,無法滿足身體及組織代謝的需求,而產生一連串的症狀。糖尿病患者即使沒有心臟異常,仍屬於 A 階段的心衰竭,血糖控制越差,心衰竭發生率越高。[18]
心臟衰竭依疾病嚴重程度分成ABCD四個階段:
- A 階段-高危險群心衰竭患者(如高血壓、糖尿病、動脈硬化、肥胖、 代謝症候群,接受具心臟毒性藥物治療)但尚無結構性的心臟異常
- B 階段-已有結構性心臟異常(陳舊性心肌梗塞、瓣膜疾病、左心室肥大、收縮功能低下)但尚未有心衰竭症狀
- C 階段-已有結構性心臟異常,併有心衰竭症狀
- D 階段-末期心衰竭,藥物治療後仍有心衰竭症狀,需要特別的介入性 治療 [18]
心臟衰竭常見症狀有食慾下降、水腫、呼吸困難、心律不整、端坐呼吸(平躺時會感到呼吸困難)、陣發性夜間呼吸困難、咳嗽、腦部缺氧等,[18]研究指出97%的心臟衰竭病人至少有1個身體症狀,而91%則有多種症狀;[18] 其中又以呼吸困難、疲憊及水腫最為常見。[19]
診斷可藉由胸部X光、心臟超音波或核子醫學檢查得知心臟是否有擴大可能,而心電圖也可查見合併心律不整,如心房振顫或心肌缺氧的變化。
多項研究指出,糖尿病患者患上心血管疾病的風險較一般人高出二至四倍,更有約四分之一的糖尿病患者最終死於心血管疾病。因此,醫學界近年提倡在「控糖」之餘,同時必須重視患者的心血管健康。
6.骨質疏鬆症:因骨質密度下降而令骨折風險提高的疾病。糖尿病與骨質疏鬆症息息相關,屬第1型糖尿病的骨折風險更為嚴重,因第1型糖尿病患者其較低的骨質密度、低骨代謝、骨骼微細結構脆弱等相關併發症影響下,有較高骨折風險;儘管第2型糖尿病患者因為體重較重而有較高的骨質密度[20] ,但研究顯示第2型糖尿病患者相較一般人卻有高達三倍的骨折風險,其中以髖部骨折為最大宗[21] 。
骨質疏鬆症初期通常沒有明顯症狀,僅有輕微的早期症狀,例如:下背疼痛、頸椎疼痛、身高變矮、彎腰駝背等須留心發現,患者往往是在造成骨折或骨裂後,才驚覺罹病,[22]目前可透過骨質密度檢查、超音波骨密度測量儀進行檢測。
7.牙周病:為牙齒周圍組織的發炎疾病,若牙周病控制不佳,將影響病人的血糖控制,且會提高糖尿病併發症發生的風險。相對的,若糖尿病人血糖控制不佳,罹患牙周病的風險與後續缺牙的可能性也相對較高,因此牙周病與糖尿病為雙向互相影響的關係。[23]
早期牙周病並無明顯疼痛症狀,常見伴隨牙齦紅腫、牙齦出血、口臭、牙齦萎縮牙根敏感、牙齒縫隙越來越大、牙齒搖動度變大、牙齒位移或變長、咀嚼無力感,建議透過每三至六個月定期口腔檢查可有效預防,若發現有牙周病的症狀,及早接受牙周專業治療。 [24]
糖尿病的預防與治療方式包括維持均衡飲食、定期運動、戒菸、維持理想體重。對於糖尿病患者來說,血壓控制與腳部護理也是十分重要的。第1型糖尿病必須注射胰島素以控制血糖[2];而第2型糖尿病則可以使用口服藥控制血糖,若有需要也可以搭配胰島素注射[25]。糖尿病用的部分口服藥與胰島素可能會造成低血糖[26]。對同時患有肥胖症的第2型糖尿病患者而言,減肥手術是有效的治療[27]。對於妊娠糖尿病的患者來說,血糖通常會在生產後恢復正常[28]。
世界衛生組織2016年的報告指出全世界有4.22億人患有糖尿病,2012年估計有150萬人死於高血糖所引起的後果。[9]2012年,糖尿病患中超過80%的死亡病例發生在低收入和中等收入國家[29]。2013年,全球共有三億八千二百萬名糖尿病患者,其中有90%是第2型糖尿病[30][31]。在成年人口中患有糖尿病的比例已達8.5%[9],性別比例則大致相等[32],預期到2035年全世界糖尿病患者將增加至五億九千二百萬名[33]。 2012-2013年間,每年糖尿病了造成一千五百萬至五千一百萬人死亡,在死因中排名第八[34]。一般而言,罹患糖尿病會使死亡風險加倍[2]。 2013年全球因糖尿病所導致的耗費估計達五千四百八十億美元[35],2012年單在美國就花費二千四百五十億美元[36]。另有研究發現,亞洲人(特別是東亞人)更容易患糖尿病,並與以米飯為主食高度相關。 [37][38]
歷史
糖尿病自古代就已被發現,糖尿病被最早記載於西元前一千五百年的古埃及[39][40],直到西元二世紀,由希臘醫師阿萊泰烏斯(Aretaeus of Cappadocia)命名為「diabetes」,意思是「篩」,因為病人一直口渴與排尿,人體好似篩子[41],東漢張仲景《金匱要略》:「飲一斗小便一斗」,是漢醫的類似記載。在中世紀以後在世界各地出現了多種不同的治療方法,但是,直到1900年左右糖尿病的發病機理才被科學實驗所證實。1889年,德國科學家約瑟夫·馮·梅林(Joseph von Mering)和俄裔德國科學家奧斯卡·明科夫斯基發現摘除了胰腺的狗出現了糖尿病所有的症狀並在不久後死亡。1910年,愛德華·阿爾伯特·沙比-謝弗爵士提出患有糖尿病的病人是因為缺少一種胰腺製造的物質,他建議稱這種物質為“insulin”(源自拉丁文“insula”,原意為小島,中文譯為“胰島素”)。
直到1921年,胰臟在新陳代謝中的內分泌作用以及胰島素是否真的存在才被進一步的研究所證實。1921年,弗雷德里克·格蘭特·班廷爵士和查爾斯·赫伯特·貝斯特重複了梅林和明科夫斯基的實驗,然後,他們進一步證明,可以通過注射健康狗的胰島提取物使患了糖尿病的狗恢復過來。班廷、貝斯特以及他們的同事,特別是化學家科利普(Collip)在多倫多大學繼續從事提純牛胰島素的工作。直到1922年,第一位糖尿病患者得到了一種有效的治療——胰島素注射療法。班廷和實驗室主任約翰·麥克勞德因此獲得了1923年的諾貝爾生理學和醫學獎,這在諾貝爾獎歷史上是最快的一次,從發現到獲獎只有2年的時間。班廷和貝斯特為胰島素註冊了專利但是並沒有收取專利許可費或控制商業生產,這使得胰島素的生產和使用迅速的遍及全世界。
1936年1月哈羅德·珀西瓦爾·希姆斯沃斯爵士發表論文指出了1型糖尿病和2型糖尿病的區別。
其他的劃時代的發現包括:
- 1942年,發明磺酰脲類藥物(作用於胰島的β細胞以增加胰島素的分泌)
- 1955年,化學家弗雷德里克·桑格爵士(Sir Frederick Sanger)確定了胰島素中氨基酸的排列次序,他也因此而獲得1958年諾貝爾化學獎;
- 胰島素的放射性免疫測定(radioimmunoassay),由羅薩林·耶洛和所羅門·伯森(Solomon Berson )發明,耶洛因此獲得1977年諾貝爾生理學和醫學獎;
- 1969年,多蘿西·克勞福特·霍奇金發現了胰島素的三維空間結構;
- 1988年杰拉德·瑞文博士確認了代謝症候群(metabolic syndrome)
2006年12月20日,聯大通過第61/225號決議,此後每年的11月14日為聯合國糖尿病日。這一天是發現了胰島素功用的加拿大醫學家弗雷德里克·班廷的誕辰。
病因及類型
| 特征 | 1型糖尿病 | 2型糖尿病 |
|---|---|---|
| 发作 | 突发 | 逐渐 |
| 发病年龄 | 主要发生在儿童 | 多见于成人 |
| 体型 | 瘦或正常 [42] | 经常肥胖 |
| 糖尿病酮症酸中毒 | 常见 | 罕见 |
| 自身抗体 | 有 | 无 |
| 内源性胰岛素 | 低或无 | 正常,减少 或增加 |
| 遗传力 | 0.69 to 0.88[43][44][45] | 0.47 to 0.77[46] |
| 患病率 | 每1,000<2起[47][48] | ~6% (男), ~5% (女)[49] |
一型糖尿病
一型糖尿病其特徵是胰島中產生胰島素的胰島B細胞丟失,導致胰島素缺乏。這種類型可以進一步分類為免疫介導或病因不明症。大多數1型糖尿病是免疫介導的,其中T細胞介導的自身免疫攻擊導致β細胞和胰島素的損失。[50] 它導致北美和歐洲大約10%的糖尿病病例。大多數受影響的人在發病時其他方面都很健康,體重也很健康。對胰島素的敏感性和反應性通常是正常的,尤其是在早期階段。儘管由於多發於兒童而被稱為“青少年糖尿病”,但現在大多數患有1型糖尿病的人都是成年人。[51]

1型糖尿病部分遺傳,具有多個基因,包括某些HLA基因型,已知會影響患糖尿病的風險。在遺傳易感人群中,糖尿病的發作可能由一種或多種環境因素觸發,[52] 例如病毒感染或飲食。有幾種病毒與此有關,但迄今為止還沒有嚴格的證據支持人類的這一假設。[52][53]
1型糖尿病可以發生在任何年齡,並且很大一部分是在成年期被診斷出來的。成人隱匿遲發性自體免疫糖尿病(LADA)是成人患1型糖尿病時應用的診斷術語;它比兒童的相同病症起病更慢。鑑於這種差異,一些人使用非官方術語“1.5 型糖尿病”來形容這種情況。患有 LADA 的成年人最初經常被誤診為患有2型糖尿病,這是基於年齡而非病因。[54]
二型糖尿病

2型糖尿病的特點是胰島素抗,可能合併胰島素分泌相對減少。[8] 身體組織對胰島素的不良反應被認為涉及胰島素受體。但是,具體缺陷尚不清楚。由於已知缺陷導致的糖尿病病例單獨分類。 2型糖尿病是最常見的糖尿病類型,佔糖尿病的95%。[55] 許多 2 型糖尿病患者在達到 2 型糖尿病的標準之前就有 前驅糖尿病(空腹血糖受損和/或葡萄糖耐量受損)的證據。[56] 通過改變生活方式或藥物,改善胰島素敏感性或減少肝臟葡萄糖產生,可以減緩或逆轉前驅糖尿病向顯性 2 型糖尿病的進展。[57]
2 型糖尿病主要是由於生活方式因素和遺傳因素造成的。[58] 已知許多生活方式因素對 2 型糖尿病的發展很重要,包括 肥胖病(定義為 身體質量指數 大於 30)、缺乏 身體活動 ,不良的飲食,壓力,和城市化。[30] 30% 的中國人和日本人後裔病例、60-80% 的歐洲人和非洲人後裔病例以及 100% 的皮馬印第安人和太平洋島民病例與體內脂肪過多有關。[8] 即使那些不肥胖的人也可能有很高的 腰肢比。 [8]
食糖-加糖飲料等飲食因素與風險增加有關。[59][60] 飲食中 脂肪 的類型也很重要,脂肪和脂肪 和 反式脂肪 會增加風險,多不飽和 和 單不脂肪和脂肪酸 降低風險。[58] 過量食用白米可能會增加患糖尿病的風險,尤其是中國人和日本人。[61] 缺乏身體活動可能會增加某些人患糖尿病的風險。[62]
不良童年經歷,包括虐待、忽視和家庭困難,使晚年患 2 型糖尿病的可能性增加 32%,其中 忽視 的影響最強。[63]
抗精神疾病藥副作用(特別是代謝異常,血液異常和體重增加)和不健康的生活方式(包括不良飲食和身體活動減少),是潛在的風險因素。[64]
诊断标准
| 条件 | 餐后两小时血糖 | 空腹血糖 | HbA1c |
|---|---|---|---|
| mmol/l(mg/dl) | mmol/l(mg/dl) | % | |
| 正常 | <7.8(<140) | <6.1(<100) | <5.7 |
| 空腹血糖障碍 | <7.8(<140) | ≥6.1(≥100)& <7.0(<126) | 5.7–6.4 |
| 糖耐量受损 | ≥7.8(≥140) | <7.0(<126) | 5.7–6.4 |
| 糖尿病 | ≥11.1(≥200) | ≥7.0(≥126) | ≥6.5 |
糖代谢状态分类(WHO1999)
| 糖代谢分类 | 静脉血浆葡萄糖(mmol/L) | |
|---|---|---|
| 空腹血糖(FPG) | 糖負荷後2小時血糖(2hPPG) | |
| 正常血糖(NGR) | <6.1 | <7.8 |
| 空腹血糖受损(IFG) | 6.1~<7.0 | <7.8 |
| 糖耐量减低(IGT) | <7.0 | 7.8~<11.1 |
| 糖尿病(DM) | ≥7.0 | ≥11.1 |
治疗和生活、飲食控制
總的治療原則是通過改變生活方式(包括飲食控制、體育鍛煉、減輕體重,不吸煙及避免二手煙 )來預防及控制糖尿病,並配合藥物治療以達到控制血糖、延緩疾病進展或惡化、延長加藥時間,預防併發症的目的。[67]
口服降糖药物
- 雙胍類药物:主要药理作用是通过减少肝葡萄糖的输出和改善外周胰岛素抵抗而降低血糖。
- 磺脲类药物:属于促胰岛素分泌剂,主要药理作用是通过刺激胰岛β细胞分泌胰岛素,增加体内的胰岛素水平而降低血糖。
- 噻唑烷二酮类药物(TZDs):主要通过增加靶细胞对胰岛素作用的敏感性而降低血糖。
- 瑞格列奈类药物:为非磺脲类的胰岛素促泌剂,主要通过刺激胰岛素的早期分泌而降低餐后血糖。
- α-糖苷酶抑製劑:通過抑制碳水化合物在小腸上部的吸收而降低餐後血糖。
- 二肽基肽酶-4抑制剂(DPP-4抑製劑):透過抑制DPP-4而減少GLP-1在體內的失去活性,且針對亞洲β-cells之基因多態性,可增加GLP-1在體內的水平。
- SGLT2抑制劑:鈉-葡萄糖共同運輸蛋白(sodium-glucose co-transporter 2):幫助患者直接將糖份經由尿液排出體外,需小心泌尿道感染。
對於嚴重的第2型糖尿病且嚴重肥胖的患者,最近發展了一種胃繞道手術[69],可顯著改善其血糖水平。
2015年,台灣中央研究院的3名研究員以花費13年和1000種植物作研究,然後在苦瓜中發現最有效的植物性類胰島素苦瓜胜肽(Bitter Melon Extract Peptide),隨後在臨床實驗上證實相關副作用與過去的常見口服降糖药物緩和很多。
胰岛素
根据来源和化学结构的不同,胰岛素可分为动物胰岛素、人胰岛素和胰岛素类似物。人胰岛素如诺和灵系列,胰岛素类似物如门冬胰岛素、门冬胰岛素30、地特胰岛素注射液。按作用时间的特点可分为:速效胰岛素类似物、短效胰岛素、中效胰岛素、长效胰岛素(包括长效胰岛素类似物)和预混胰岛素(预混胰岛素类似物),常见速效胰岛素类似物如门冬胰岛素,长效胰岛素类似物如地特胰岛素。临床试验证明,胰岛素类似物在模拟生理性胰岛素分泌和减少低血糖发生的危险性方面优于人胰岛素。[70]
饮食原则
- 避免肥胖,维持理想且合适的体重。因為胰島素阻抗是第2型糖尿病的主要致病原因,而根據研究,肥胖為胰島素阻抗的主因,因此肥胖可說是第2型糖尿病的最主要危險因子 [13]。
- 紅肉中的脂肪已被證實可以增加罹患第2型糖尿病的風險[71]。
- 肉類烹煮及加工過程會生成所謂的非酶糖基化及脂質氧化最終產物,可促進氧化反應進行,導致胰島素阻抗的產生,並加速糖尿病併發症的進展[72][73]。
- 根據研究,蔬食者由於攝食大量的穀類纖維,可以改善血糖控制,降低血脂濃度,減低罹患第2型糖尿病及心血管疾病的風險[74][75]。
美國糖尿病診斷標準
根據美國糖尿病協會(ADA)2010年的推薦標準,滿足以下任何一條即可診斷為糖尿病:
- 空腹血漿血糖在7.0毫摩爾/升(126 毫克/分升)或以上;
- 在口服糖耐量試驗中,口服75克葡萄糖2小時後,血漿血糖在11.1毫摩爾/升(200毫克/分升)或以上;
- 有高血糖症狀,並且隨機血漿血糖在11.1毫摩爾/升(200毫克/分升)或以上;
- 糖化血紅蛋白(HbA1C)在6.5或以上。
不過一些標準會認為,如果空腹血糖高於100毫克/分升或糖化血色素大於5.7,就已經算是糖尿病前期,但很有機會透過飲食控制、健康減肥及充足運動來治癒。
高危人群
有報章曾列出下述情形之一為糖尿病高危人群,應定期進行指血篩查,指血異常者需到醫院進行糖耐量試驗。
糖尿病与感染
糖尿病患者常见感染类型:泌尿系感染、肺炎、结核病、胆道感染、皮肤及软组织感染、外耳炎和口腔感染。
自我检测
糖尿病患者可采用血糖仪进行自我检测,准备工具:血糖仪、试纸、采血笔、采血针。方法:
- 消毒皮肤
- 把试纸放入血糖仪
- 使用采血笔采血
- 把血液放置试纸读取数据
参考文献
延伸閱讀
- Polonsky KS. The Past 200 Years in Diabetes. New England Journal of Medicine. 2012, 367 (14): 1332–40. PMID 23034021. doi:10.1056/NEJMra1110560.
外部連結
 | 维基词典上的字词解释 |
 | 维基共享资源上的多媒体资源 |
 | 维基新闻上的新闻 |
 | 维基语录上的名言 |
 | 维基文库上的原始文献 |
 | 维基教科书上的教科书和手册 |
 | 维基学院上的學習资源 |