Helicobacter pylori
| Helicobacter pylori | |||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
 | |||||||||||||||
| Clasificación científica | |||||||||||||||
| |||||||||||||||
| Nome binomial | |||||||||||||||
| Helicobacter pylori (Marshall et al. 1985) Goodwin et al. 1989) | |||||||||||||||
Helicobacter pylori é unha especie bacteriana que infecta o epitelio gástrico humano. Moitas úlceras e algúns tipos de gastrite débense a infeccións por H. pylori. Calcúlase que un 50% da poboación humana ten H. pylori no seu estómago, pero a gran maioría dos suxeitos infectados (un 80%) nunca chega a desenvolver ningún tipo de síntoma. Tamén foi asociada co desenvolvemento de cancro gástrico.[1] Esta bacteria vive exclusivamente no estómago humano, sendo o único organismo coñecido que pode subsistir nun ambiente tan extremadamente ácido. É unha bacteria espiral e pode «aparafusarse» literalmente para colonizar o epitelio estomacal.[2][3][4][5]
Orixe do nome
O nome inicial que recibiu esta bacteria foi Campylobacter pyloridis, despois chamouse Campylobacter pylori (ao corrixirse por erros no latín) e en 1989, despois de secuenciar o seu ADN, viuse que non pertencía ao xénero Campylobacter, e foi reclasificada no xénero Helicobacter (nome que deriva da súa forma espiral). O nome pylori vén do latín pylorus, que significa ‘gardabarreira’, e fai referencia ao píloro (abertura final do estómago que dá paso ao duodeno).
Historia
Primeiras evidencias
En 1875, científicos alemáns descubriron bacterias espirais no epitelio do estómago humano. Estas bacterias non podían cultivarse, polo que o descubrimento foi esquecido.[6] En 1892, o investigador italiano Giulio Bizzozero describiu unha serie de bacterias espirais que vivían no ambiente ácido do estómago de cans.
En 1899 o profesor Walery Jaworski, da Universidade Jagellónica en Cracovia, investigou sedimentos de lavados gástricos obtidos de humanos nos que, ademais dunhas bacterias alongadas, tamén encontrou bacterias cunha característica forma espiral, ás cales chamou Vibrio rugula. Este investigador foi o primeiro en suxerir a participación deste microorganismo en enfermidades gástricas. Aínda que este traballo foi incluído no Manual de enfermidades gástricas, non tivo moito impacto, debido a que estaba escrito en polaco.[7]
Redescubrimento e caracterización
A bacteria foi redescuberta en 1979 polo patólogo australiano Robin Warren, quen en investigacións posteriores (a partir de 1981), xunto a Barry Marshall, illou este microorganismo das mucosas de estómagos humanos e foi o primeiro que conseguiu cultivala.[8] No traballo orixinal, Warren e Marshall afirmaron que moitas das úlceras estomacais e gastrites eran causadas pola colonización do estómago por esta bacteria, e non por estrés ou comida picante, como se sostiña ata entón.[9]
Implicación en patoxénese
A comunidade médica foi moi reticente a recoñecer o feito de que esta bacteria fose a causante de úlceras estomacais ou gastrites, xa que se cría que as bacterias non podían sobrevivir moito tempo no medio ácido do estómago. A comunidade empezou a cambiar de idea baseándose en estudos posteriores que reafirmaron esta idea, incluíndo un no que Marshall bebeu un cultivo de H. pylori, desenvolvendo unha gastrite e recuperando a bacteria do seu propio revestimento estomacal; con isto, cumpría con tres dos cinco postulados de Koch. A gastrite de Marshall curouse sen ningún tratamento.
Marshall e Warren posteriormente descubriron que os antibióticos eran efectivos para o tratamento da gastrite. En 1994, os Institutos Nacionais da Saúde dos Estados Unidos (National Institutes of Health) informaron que as úlceras gástricas máis comúns eran causadas por H. pylori, e recomendaron o uso de antibióticos, sendo incluídos no réxime de tratamento.[10] En 2005, Warren e Marshall foron galardoados co Premio Nobel de Medicina polos seus traballos sobre H. pylori.[11]
Antes de comprobarse a implicación de H. pylori en doenzas estomacais, as úlceras estomacais tratábanse con medicamentos que neutralizaban a acidez. Isto facía moitas veces que as úlceras reaparecesen despois de deixar o tratamento. A medicación tradicional para a gastrite eran os sales de bismuto (subcitrato de bismuto coloidal ou subsalicilato de bismuto).[12] Este tratamento a miúdo era efectivo, pero a súa efectividade diminuía cun uso prolongado, ademais de descoñecerse o mecanismo de acción deste fármaco. Aínda non está claro se o bismuto pode actuar como antibiótico. Actualmente, moitas úlceras son tratadas de forma efectiva utilizando antibióticos fronte a H. pylori (2006).
Mentres H. pylori segue sendo a bacteria máis importante coñecida que habita no estómago humano, algunhas especies máis do xénero Helicobacter foron identificadas agora noutros mamíferos e nalgunhas aves. Comprobouse que algunhas destas poden infectar a humanos. Existen especies de Helicobacter que poden infectar o fígado de certos mamíferos, causando, por tanto, diversas doenzas hepáticas.
Características da bacteria

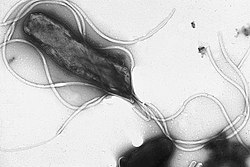
H. pylori é unha bacteria gramnegativa de forma espiral, de arredor de 3 microns de longo e cun diámetro aproximado duns 0,5 microns, flaxelada. É microaerófila, é dicir, require osíxeno pero a concentracións máis baixas que as atmosféricas. Usa hidróxeno e metanoxénese como fonte de enerxía, xa que contén unha hidroxenase coa cal oxida o H2 producido pola flora intestinal.[13] Ademais é oxidase e catalase positiva e produce urease.

Pode producir biopelículas[14] e pode pasar da súa forma espiral a unha forma cocoide viable pero non cultivable,[15] o que é importante para a súa supervivencia e epidemioloxía.
Cos seus flaxelos e a súa forma espiral, a bacteria perfora como un "trade" literalmente a capa de mucus do estómago, e despois pode quedar suspendida na mucosa gástrica ou adherir a células epiteliais. H. pylori produce adhesinas, proteínas que se unen a lípidos asociados a membranas e a carbohidratos.
H. pylori posúe cinco familias de proteínas da membrana externa principais (OMP).[16] A maior destas familias inclúe proteínas adhesinas. As outras catro familias inclúen porinas, transportadores de ferro, proteínas asociadas ao flaxelo e proteínas de funcións descoñecidas. Igual que noutras bacterias gramnegativas, a membrana externa de H. pylori consta de fosfolípidos e lipopolisacárido (LPS). O antíxeno O do LPS pode ser fucosilado e asemellarse aos antíxenos dos grupos sanguíneos de Lewis que se encontran no epitelio gástrico.[16] A membrana externa contén tamén colesterol glicósidos, que se atopan en poucas outras bacterias.[16]
Ten uns 4–6 flaxelos lofotricos.[17] Os característicos filamentos flaxelares envaiñados do xénero Helicobacter están compostos por dúas flaxelinas copolimerizadas chamadas FlaA e FlaB.[18]
Infección

A infección por H. pylori pode ser sintomática ou asintomática (sen efectos visibles na persoa); estímase que máis do 70% das infeccións son asintomáticas. En ausencia dun tratamento baseado en antibióticos, unha infección por H. pylori persiste aparentemente durante toda a vida na maioría das persoas (parece que pode desaparecer nalgúns casos en anciáns[19]). Ao sistema inmune humano non lle é posible erradicala.
Vía de infección
A bacteria illouse das feces, da saliva e da placa dental dos pacientes infectados, o cal suxire unha ruta gastro-oral ou fecal-oral como posible vía de transmisión. Outros medios de infección suxeridos son inxerir auga e alimentos contaminados ou mesmo o traspaso oral de fluídos dunha persoa contaminada.
Epidemioloxía
Calcúlase que máis de dous terzos da poboación mundial se encontra infectada por esta bacteria. A proporción de infección varía de nación a nación. No mundo occidental (Oeste de Europa, Norteamérica e Australia), a proporción é de arredor dun 25 % da poboación, e é moito maior no terceiro mundo. Neste último caso, é común, probablemente polas malas condicións sanitarias, encontrar infeccións en nenos. No caso de Estados Unidos, a infección dáse principalmente en persoas vellas (máis do 50% ocorren en persoas de máis de 60 anos, fronte a un 20% que se presentan en persoas de menos de 40) e nos sectores máis pobres.
Estas discrepancias atribúense a unha maior hixiene e ao maior uso de antibióticos en países máis ricos. De calquera forma, nos últimos anos están aparecendo cepas de H. pylori que presentan resistencia a antibióticos. No Reino Unido hai mesmo cepas resistentes a metronidazol.

1. H. pylori penetra na capa mucosa do estómago e adhire á superficie da capa mucosa epitelial gástrica.
2. Produce amoníaco a partir de urea, para neutralizar o ácido gástrico.
3. Migración e proliferación de H. pylori ao foco de infección.
4. Desenvólvese a ulceración gástrica con destrución da mucosa, inflamación e morte das células mucosas.
Fisiopatoloxía
Para colonizar o estómago H. pylori debe poder sobrevivir no lume ácido do estómago e para iso utiliza os flaxelos para soterrarse no mucus e chegar preto da capa de células epiteliais do estómago, onde atopa o seu nicho ecolóxico.[20] Poden encontrarse moitas bacterias en zonas profundas do mucus, o cal é segregado polas células secretoras de mucus e eliminado na zona luminal. H. pylori, para evitar ser arrastrada ao lume, ten a capacidade de detectar o gradiente de pH na capa de mucus por quimiotaxe e nada lonxe da zona ácida do lume cara á zona máis neutra da superficie epitelial.[21] H. pylori tamén se pode encontrar sobre a superficie mesma do epitelio estomacal e ás veces dentro das células epiteliais estomacais.[22] Produce adhesinas, que se unen a lípidos asociados a membranas e a carbohidratos e axudan a adherirse ás células epiteliais. Por exemplo, a adhesina BabA únese ao antíxeno b de Lewis que se encontra na superficie das células epiteliais estomacias.[23]
H. pylori produce grandes cantidades do encima urease, e moléculas deste encima foron localizadas dentro e fóra da bacteria. A urease degrada a urea (que se segrega normalmente ao estómago) a dióxido de carbono e amoníaco. É un metalo-encima, dependente do níquel, que obtén do sangue, no que aparece como elemento de traza. O amoníaco convértese en amonio ao aceptar un protón (H+), o cal neutraliza o ácido gástrico. A supervivencia de H. pylori no estómago ácido depende da urease. O amoníaco producido é tóxico para as células epiteliais, e, xunto cos outros produtos de H. pylori, como proteases, citotoxina vacuolante A (VacA), e certas fosfolipases, causa un dano a ditas células.[24]
Os procesos inflamatorios das infeccións por H. pylori tamén están mediados por proteínas con moitas pontes disulfuro. As proteínas ricas en cisteína de H. pylori (Hcp), particularmente HcpA (hp0211), desencadean unha resposta inmune por medio da diferenciación dos monocitos Thp1 mieloides humanos en macrófagos. Analogamente ás citocinas eucarióticas, estas proteínas interfiren co funcionamento da célula hóspede e cambian a morfoloxía dos monocitos, inducindo a expresión da proteína marcadora de superficie CD11b, da actividade fagocítica, e da adherencia celular, todos os cales son indicativos da diferenciación dun monocito en macrófago.[25]
A colonización do estómago por H. pylori dá lugar a unha gastrite crónica, unha inflamación do revestimento do estómago. A gravidade da inflamación probablemente é a verdadeira razón das enfermidades relacionadas coas infeccións por H. pylori.[26] As úlceras de duodeno e estómago orixínanse cando as consecuencias da inflamación fan que o ácido e a pepsina do lume do estómago sobrepase os mecanismos de protección da mucosa do estómago e duodeno contra esas substancias cáusticas. O tipo de úlcera que se desenvolve depende da localización da gastrite crónica, que aparece no sitio de colonización de H. pylori.[27] A acidez no lume estomacal afecta ao padrón de colonización de H. pylori, e finalmente determina se se formará unha úlcera duodenal ou gástrica. Nas persoas que producen unha gran cantidade de ácido, H. pylori coloniza o antro do estómago para evitar as células parietais secretoras de ácido localizadas no corpo do estómago.[16] A resposta inflamatoria á bacteria induce ás células G do antro a segregar a hormona gastrina, que viaxa a través da corrente sanguínea ata o corpo do estómago.[28] A gastrina estimula as células parietais do corpo estomacal a segregar aínda máis ácido ao lume. Os niveis de gastrina incrementados cronicamente causan finalmente que aumente o número de células parietais, provocando unha escalada na cantidade de ácido segregada.[29] A carga ácida incrementada do duodeno, e a ulceración poden ser o resultado final. A diferenza das úlceras de duodeno, as gástricas están con frecuencia asociadas cunha produción de ácido normal ou reducida, o que suxire que os mecanismos que protexen a mucosa gástrica son defectuosos.[29] Neses pacientes, H. pylori pode tamén colonizar o corpo do estómago, onde se localizan as células parietais secretoras de ácido. Porén, a inflamación crónica inducida polas bacterias causa unha maior redución da produción de ácido e, finalmente, a atrofia do revestimento estomacal, o cal pode orixinar unha úlcera gástrica e incrementar o risco de cancro de estómago.[30]
Nos países occidentais, arredor do 50–70% das cepas de H. pylori levan nos seus xenomas a chamada illa de patoxenicidade cag (cag PAI).[31] Os pacientes deses países infectados con cepas que levan o cag PAI presentan unha forte resposta inflamatoria no estómago e teñen un maior risco de desenvolver úlceras pépticas ou cancro de estómago que os infectados con cepas que carecen de dita illa.[16] Despois de que H. pylori se une ás células epiteliais do estómago, o sistema de secreción de tipo IV expresado polo cag PAI "inxecta" o axente que induce a inflamación, que é o peptidoglicano, da súa propia parede celular nas células epiteliais. O peptidoglicano inxectado é recoñecido polo receptor de recoñecemento de padrón citoplasmático Nod1 (un inmunosensor), o cal despois estimula a expresión de citocinas que promoven a inflamación.[32]
Diagnóstico
Existen diferentes métodos para diagnosticar unha infección de H. pylori. Un consiste en detectar anticorpos específicos nunha mostra de sangue do paciente ou de feces, utilizando antíxenos. Tamén se utiliza a proba do alento con urea, na cal o paciente bebe urea marcada con 14C ou 13C, producíndose posteriormente (debido ao metabolismo da bacteria) dióxido de carbono marcado, o cal é detectado na respiración. Outro método de diagnóstico é a biopsia, na cal se mide a urease activa na mostra extraída (a denominado "proba rápida de urease"). Tamén se pode facer a proba de alento da urea. Outra forma de diagnosticar unha infección de H. pylori é por medio dunha mostra histolóxica ou dun cultivo celular. Un dos métodos de detección máis sensibles é a PCR (reacción en cadea da polimerase), a cal permite tamén identificar xenes asociados á virulencia (CagA e VacA), xenes asociados á adhesión (BabA) e xenes de resistencia a antibióticos (claritromicina).
Ningún destes métodos é completamente infalible. A proba de anticorpos sanguíneos, por exemplo, ten tan só entre un 76 e un 84 % de sensibilidade. A medicación, por outro lado, pode afectar á actividade da urease e dar falsos positivos nos métodos baseados nela.
Prevención
Un estudo publicado en 2008 no Diario Coreano de Microbioloxía e Biotecnoloxía revelou que o kimchi (prato tradicional coreano a base de verduras fermentadas) contén unha cepa dun tipo de bacteria "que mostra unha forte actividade antagonista contra a H. pylori." Demostrouse que a variedade illada da bacteria do kimchi, denominada Lactobacillus plantarum NO1, reduce a actividade da urease da H. pylori nun 40-60% e anula o desenvolvemento de células canceríxenas en máis dun 33%.[33]
As bacterias ácidas lácticas do iogur parece que son tamén beneficiosas nesta doenza segundo algún estudo.[34]
Un estudo de 2009 revela que o té verde pode previr a inflamación producida pola H. pylori.[35][36]
Vacinas
O incremento da resistencia a antibióticos que presenta esta bacteria fai que sexa conveniente ensaiar outras estratexias terapéuticas como a vacinación. Non existe vacina para a H. pylori, pero si hai varias en fase de ensaio clínico.[37] Fixéronse amplos estudos en modelos de ratos con estas vacinas con resultados prometedores.[38] Os investigadores están estudando diferentes adxuvantes, antíxenos, e rutas de inmunización para comprobar cal é o sistema máis apropiado de protección inmune; pero só recentemente se pasou dos ensaios en animais aos ensaios en humanos.[39]
Estas vacinas poden ser vacinas profilácticas (para previr a infección) ou terapéuticas (para curala) que erradican ou reducen a densidade da bacteria na mucosa gástrica. Utilizáronse para elaborar as vacinas antíxenos de H. pylori como a urease, CagA, HP-NAP, HspA ou combinacións, e moitos adxuvantes e rutas de inmunización. Polo momento aínda non se obtivo unha vacina suficientemente efectiva e segura. As liñas de investigación máis recentes utilizan ADN, vectores vivos, microsferas etc.[40][41]
Resistencias
O tratamento máis utilizado para combater esta infección é a tripla terapia. Isto, máis o mal uso que se lle deu durante moitos anos aos antibióticos en xeral fixo que se crearan numerosas resistencias. A claritromicina é un macrólido, cuxo mecanismo de acción consiste en evitar a traspeptidación, uníndose ao dominio V do RNA ribosomal 23S de H. pylori. Mutacións puntuais neste dominio xeran unha perda de afinidade á claritromicina, facendo que esta sexa ineficaz.
Outro exemplo de resistencia que presentan algunhas cepas de H. pylori é a conversión a unha forma cocoide que fan estas bacterias diante de condicións adversas. Cando adoptan esta forma, son insensibéis á presenza do antibiótico, e cando acaba a terapia voltan á forma normal. A resitencia a metronidazol é debida a mutacións no xene rdxA que codifica para a nitroreductasa NADPH insensible ao osíxeno, que se encargan de producir compostos que contenen ntróxeno e hridoxilamina, que danan o DNA.[42]
Tratamento
Inicialmente utilizábase metronidazol, o cal, actualmente, presenta resistencia en máis do 80% dos casos. Posteriormente tratábase só cando se presentaba infección sintomática, utilizando claritromicina, amoxicilina e tetraciclina. Hoxe utilízanse antibióticos de amplo espectro como a azitromicina durante 5 días ou a levofloxacina durante 7 días, dependendo da gravidade do caso. Nalgúns casos utilízase tratamento intravenoso.
Unha vez que se detecta o H. pylori en pacientes cunha úlcera péptica, o procedemento normal é erradicala e permitir que sande a úlcera. A terapia tradicional de primeira liña é unha semana de terapia tripla consistente nos antibióticos amoxicilina e claritromicina e un inhibidor de bomba de protóns como o omeprazol.[43][44] O gastroenterólogo australiano Thomas Borody inventou a primeira terapia tripla en 1987.[45] Co paso dos anos desenvolvéronse variacións da terapia tripla, tales como o uso de diferentes inhibidores da bomba de protóns, como o pantoprazol ou o rabeprazol, ou o cambio da amoxicilina por metronidazol para as persoas que son alérxicas á penicilina.[46] Tales terapias revolucionaron o tratamento das úlceras pépticas e fixeron posible a curación da doenza.
Recentemente descubriuse que unha terapia concomitante que combinaba catro antibióticos: rabeprazol, amoxicilina, claritromicina e metronidazol obtiña a mellor taxa de erradicación de H. pylori, fronte a outras terapias. Porén isto só é aplicable na primeira liña de erradicación.[47]
Observouse que cada vez máis individuos infectados teñen bacterias resistentes aos antibióticos. Isto dá lugar ao fallo do tratamento inicial e require roldas adicionais de terapias con antibióticos ou estratexias alternativas tales como unha terapia cuádrupla. Os compostos de bismuto tamén son efectivos en combinación co tratamento tradicional.
Pensábase que, en ausencia de tratamento, unha vez que unha infección de H. pylori se estableceu no seu nicho gástrico, persistirá de por vida.[5] Porén, na xente anciá, é posible que a infección poida desaparecer conforme a mucosa estomacal se volve cada vez máis atrófica e inhóspita para a colonización. A proporción de infeccións agudas que persisten non se coñece, mais varios estudos que seguiron a historia natural en diversas poboacións informaron que se producía unha eliminación espontánea aparente.[19][48]

Científicos da Universidade de Quioto, Xapón, concluíron que o aceite esencial de Cymbopogon citratus demostrou plenamente a súa efectividade contra a bacteria Helicobacter pylori, sen que dita bacteria presentase resistencia ao tratamento con este aceite esencial.[49]
Infección asintomática
En pacientes que presentan unha infección asintomática, xeralmente non se recomenda o tratamento. Débense atender as manifestacións sintomáticas particulares de cada paciente.
Infección sintomática
En pacientes con úlceras gástricas onde se detecta H. pylori, o procedemento habitual é erradicalo ata que a úlcera cure. O tratamento máis estendido é a terapia tripla inventada por Thomas Borody en 1987. Hoxe, a terapia tripla estándar xa explicada é o tratamento común, que con diferentes variantes permitiu a curación da doenza. Anteriormente só se controlaban os síntomas utilizando antiácidos, antagonistas dos receptores H2 ou inhibidores da bomba de protóns.[50][51]
Desafortunadamente, aumentou a proporción de infeccións individuais por cepas resistentes a este primeiro tratamento con antibióticos. Isto fixo que o tratamento inicial falle e se requiran aplicacións adicionais de terapia antibiótica. Utilízase entón unha cuádrupla terapia, incorporándose o bismuto, un metal que é tamén efectivo en combinación con outros fármacos.[52][53][54]
En casos de resistencia á claritromicina recoméndase o uso de levofloxacina como parte da terapia.[55][56]
Cancro e H. pylori
O cancro gástrico e o linfoma de MALT (linfoma do tecido linfoide asociado á mucosa) relacionáronse con H. pylori, polo que esta bacteria foi clasificada dentro do grupo I de carcinóxenos pola Axencia Internacional de Investigación do Cancro. Aínda que a asociación destas enfermidades con H. pylori está apoiada por sospeitas razoables, non está totalmente claro que haxa unha relación causal.
Mecanismos de acción
Investíganse dous mecanismos relacionados con esta suposta capacidade de H. pylori de producir cancro. O primeiro envolve a posibilidade de xerar radicais libres asociada a unha infección de H. pylori, o cal produciría un aumento na taxa de mutación da célula hóspede. O segundo mecanismo denominouse ruta perixenética[57] e implica a trasformación do fenotipo da célula hóspede por medio de alteracións en proteínas celulares tales como as proteínas de adhesión. Propúxose a posibilidade de que H. pylori induza inflamación e niveis localmente altos de TNF-alfa ou interleucina 6. De acordo co mecanismo perixenético proposto, as moléculas sinalizadoras de inflamación, tales como TNF-alfa, poderían alterar a capacidade de adhesión das células epiteliais do estómago e orixinar a dispersión e migración destas células epiteliais mutadas, sen necesidade de alteracións adicionais en xenes supresores de tumores (como, por exemplo, os xenes que codifican para proteínas de adhesión celular).
Refluxo ácido e cancro de esófago
A taxa de infección por H. pylori foi decreciendo en países desenvolvidos, presuntamente debido ás melloras na hixiene e ao incremento do uso de antibióticos. Por exemplo, en EEUU a incidencia de cancro de estómago descendeu nun 80 % durante o período entre 1900 e 2000. Porén, viuse un drástico incremento nese mesmo período de certas enfermidades relacionadas co refluxo gastroesofáxico e o cancro de esófago.
Estudos xenómicos de diferentes cepas

Coñécense varias cepas de H. pylori, e o xenoma de tres delas foi secuenciado completamente.[58][59][60][61][62][63]
O xenoma da cepa "26695" consta de 1,7 millóns de pares de bases, cun total de aproximadamente 1.550 xenes. As dúas cepas secuenciadas mostran moitas diferenzas xenéticas, con máis dun 6 % de nucleótidos diferentes.
O estudo do xenoma de H. pylori céntrase en aspectos relacionados coa patoxenicidade, é dicir, coa capacidade deste organismo de causar enfermidades. Na base de datos do xenoma de H. pylori existen uns 62 xenes na categoría de patoxénese.
Illa Cag de patoxenicidade
Ambas as cepas secuenciadas teñen unha illa de patoxenicidade (unha secuencia de xenes que se cre que participa na capacidade infecciosa da bacteria) chamada Cag: Mide 40 quilobases de tamaño e contén uns 40 xenes. Esta illa de patoxenicidade está xeralmente ausente en cepas de H. pylori illadas de humanos con infecciones asintomáticas.
O xene cagA codifica para unha das proteínas de virulencia maioritarias en H. pylori. As cepas bacterianas que teñen o xene cagA, están asociadas coa habilidade de causar úlceras severas. Este xene codifica para a síntese dunha proteína relativamente grande (1.186 aminoácidos). A proteína CagA entra nas células humanas, onde interrompe o normal funcionamento do citoesqueleto. A illa de patoxenicidade Cag ten uns 30 xenes que codifican para un complexo de transporte (sistema de secreción de tipo IV). Despois de fixarse ás células epiteliais do estómago, a proteína CagA inxéctase dentro da célula a través deste sistema de secreción. A proteína CagA é fosforilada nun residuo específico de tirosina por proteínas de membrana da célula hóspede. Viuse que as cepas patoxénicas de H. pylori activan o receptor do factor de crecemento epidérmico (EGFR, en inglés), unha proteína de membrana con actividade de tirosina quinase. A activación do EGFR por H. pylori está asociada con alteracións nos sinais de transdución e de expresión xénica nas células hóspedes, e este feito pode contribuír á súa patoxenicidade. Tamén se suxeriu que a rexión C-terminal da proteína CagA (aminoácidos 873-1002) podería regular a transcrición xenética da célula hóspede, independentemente da fosforilación. Pénsase que debido ao baixo contido GC do xene cagA en comparación co resto do xenoma, este xene foi adquirido por transferencia horizontal de xenes desde outra bacteria cagA+.[64][65][66][67]
Implicacións nas migracións humanas prehistóricas
Cada poboación humana posúe unha distribución característica de cepas de H. pylori que tipicamente infectan a membros da súa poboación. Esta característica levou aos investigadores a usar H. pylori para estudar os padróns de migración en humanos. Así, as variedades atopadas estarían relacionadas coa orixe dos humanos modernos e as súas migracións prehistóricas.
A medida que os grupos humanos orixinados en África se estenderon polo planeta, disgregándose e diversificando gradualmente as súas características xenéticas, as poboacións de H. pylori que levaban con eles fixeron o mesmo. Así, a cepa que infecta os habitantes de Europa, por exemplo, é a hpEurope, mentres que as cepas hpAsia2 e hpEastasia están presentes na poboación asiática.[68] En Oceanía hai dous tipos principais: hpSahul que se originou hai entre 31.000 e 37.000 anos no chamado continente Sahul (Australia + Nova Guinea + Tasmania) e é típico de nativos australianos e papúas, e a cepa hspMaori relacionada coa cepa hpEastAsia e que ao parecer saíu de Taiwán hai uns 5.000 anos e se espallou cos pobos malaio-polinesios.[69]
Distribución filoxeográfica
Como xa se mencionou, H. pylori está presente na metade da poboación mundial e foi posible relacionala coas migracións humanas e a súa distribución global, identificándose as seguintes cepas:[70]
- hpAfrica1
- hspSAfrica: Típico de África Austral
- hspWAfrica: Común en África e en afroamericanos. Típico de África Occidental.
- hpAfrica2: Común en África Austral.
- hpNEAfrica: Típico do Corno de África e de pobos nilosaharianos. Pouco en Europa e Asia.
- hpEurope: Típico de Eurasia Occidental, o que inclúe Europa, Próximo Oriente, Asia Central e parte do Norte de África. A colonización europea dispersouno por todo o mundo.
- hpEastAsia
- hspEAsia: Típico do Extremo Oriente.
- hspAmerind: Típico de pobos indíxenas americanos.
- hspMaori: Típico dos pobos malaio-polinesios.
- hpAsia2: No Subcontinente indio, parte do Sueste de Asia e outras zonas de Eurasia.
- hpSahul: En nativos australianos e papúas.
Presenza na América prehispánica
Pode establecerse que as cepas de H. pylori en nativos amazónicos teñen a súa orixe no leste de Asia, máis que en Europa, o que suxire que estas poboacións chegaron a América polo menos hai 11.000 anos.
Un estudo realizado por expertos do Departamento de Microbioloxía e Parasitoloxía da Facultade de Medicina da UNAM (Universidade Nacional Autónoma de México) liderados por Gonzalo Castillo, e publicado en BMC Microbiology e impulsado polo INAH (Instituto Nacional de Antropoloxía e Historia de México), suxire a presenza de H. pylori nas sociedades prehispánicas. Durante a investigación usáronse mostras de tecido estomacal de 6 momias (5 procedentes da cova La Ventana en Chihuahua e outra de Durango, México) que datan de 1350.[71]
Notas
Véxase tamén
Outros artigos
Bibliografía
- Varis K., Samloff I.M., Ihamäki T., Siurala M. An appraisal of tests for severe atrophic gastritis in relatives of patients with pernicious anaemia. Dig Dis Sci, 1979; 24:187-191.
- Sipponen P., Kekki M., Haapakoski J., Ihamäki T., Siurala M. Gastric cancer risk in chronic atrophic gastritis: Statistical calculations of cross-sectional data. Int J Cancer 1985; 35:173-177.
- Wadstrom T. (1995). An update on Helicobacter pylori. Current Opinion in Gastroenterology, 11:69-75.
- Northfield T.C., Mendall M., Goggin P.C. (1994). H. pylori Infection Pathophysiology, Epidemiology and Management. Kluwer Academic Press Dortrecth.
- Logan, Robert P H; Walker, Marjorie M (20 de outubro de 2001). "Clinical review: ABC of the upper gastrointestinal tract. Epidemiology and diagnosis of Helicobacter pylori infection". BMJ 323: 920–922. PMID 11668141.
Ligazóns externas
- Helicobacter Pylori and other Gastric Helicobacter-Like Organisms enlace directo á sección específica. (NB: enlace a texto incompleto agás subscrición).
- "Helicobacter pylori and peptic ulcer". Centers for Disease Control and Prevention. Arquivado dende o orixinal o 21 de xuño de 2013. Consultado o 21 de decembro de 2004.
- The Helicobacter Foundation ofrece información sobre Helicobacter pylori e os seus efectos - fundada por Dr. Barry J. Marshall, un dos descubridores de H. pylori.
- Helicobacter pylori persistence: biology and disease por Martin J. Blaser e John C. Atherton en Journal of Clinical Investigations (2004), 113:321–333.
- Helicobacter pylori: Physiology and Genetics Texto en liña do libro de Mobley et al. (vía NCBI).
- European Helicobacter Study Group patrocina obradoiros, anuarios e protocolos clínicos a nivel internacional.
- The Year in Helicobacter pylori 2005 Helicobacter journal set 2005
- The Year in Helicobacter pylori 2004 Helicobacter journal agosto de 2004
- Atwood KC. Bacteria, Ulcers, and Ostracism?: H. pylori and the Making of a Myth. Skeptical Inquirer, novembro de 2004. Texto completo
- Imaxe microscópica de H. pylori
- National Digestive Diseases Information Clearinghouse (NDDIC) Publicado baixo dominio público.
- H. pylori - Interaccións hóspede patóxeno