Typ 2-diabetes
Diabetes mellitus typ 2 eller ofta bara typ 2-diabetes, tidigare känd som icke-insulinberoende diabetes mellitus (NIDDM) eller vuxen- eller åldersdiabetes, är en endokrin sjukdom som karakteriseras av högt blodsocker i samband med insulinresistens och relativ insulinbrist.[2] Detta står i kontrast mot typ 1-diabetes, som innebär absolut insulinbrist till följd av destruktion av cellöar i bukspottskörteln.[3]
| Typ 2-diabetes | |
 Den blå cirkeln är en universell symbol för diabetes.[1] | |
| Klassifikation och externa resurser | |
|---|---|
| ICD-10 | E11 |
| ICD-9 | 250.00, 250.02 |
| OMIM | 125853 |
| DiseasesDB | 3661 |
| Medlineplus | 000313 |
| eMedicine | article/117853 |
| MeSH | svensk engelsk |
De klassiska symptomen för typ 2-diabetes är ökad törst, ökad urinproduktion och ökad hunger. Typ 2-diabetes utgör cirka 90 procent av fallen av diabetes, medan de resterande 10 procenten primärt beror på typ 1-diabetes och graviditetsdiabetes. Fetma tros vara den primära underliggande orsaken till typ 2-diabetes hos de individer som bär genetiska anlag för sjukdomen.
Typ 2-diabetes behandlas till en början med ökad fysisk aktivitet och träning och förändringar i diet. Om blodglukosnivåerna inte sänks tillräckligt via dessa åtgärder kan läkemedel komma att krävas, till exempel metformin eller insulin. För de som tar insulin krävs vanligtvis regelbunden kontroll av blodsockernivåerna.
I Sverige har antalet typ 2-diabetesfall hållit sig ungefär konstant i förhållande till folkmängden under flera decennier, och minskat något på senare år, men skulle sannolikt ha minskat avsevärt mer om befolkningen vägde mindre.[4][5][6] Internationellt har sjukdomen emellertid ökat lavinartat, främst i fattigare länder, från cirka 30 miljoner människor år 1985 till 285 miljoner år 2010. Långvariga komplikationer av högt blodsocker innefattar hjärtsjukdom, stroke, diabetesretinopati (synpåverkan), njursvikt (vilken kan kräva dialys), samt otillräcklig cirkulation i extremiteterna, vilket kan leda att amputation måste göras. Den akuta komplikationen ketoacidos, vilken kännetecknar typ 1-diabetes, är ovanlig.[7] Icke-ketotisk hyperosmolär koma kan emellertid förekomma.
Tecken och symptom
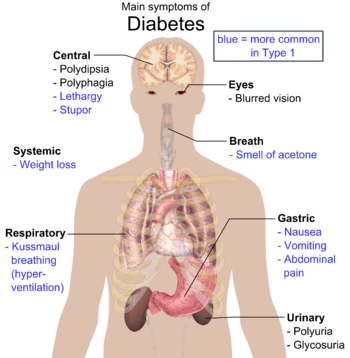
De klassiska symptomen för diabetes är ökad urinproduktion, ökad eller abnorm törst, ökad hunger och viktförlust.[8] Andra symptom som ofta föreligger vid diagnos inkluderar återkommande dimsyn, klåda, perifer neuropati, återkommande vaginella infektioner och trötthet. Många människor har emellertid inga symptom under de första åren och får sin diagnos vid rutinkontroller. Människor med typ 2-diabetes mellitus hamnar sällan i icke-ketotisk hyperosmolär koma (ett tillstånd med mycket högt blodsocker förknippat med en sänkt medvetandegrad och lågt blodtryck).[3]
Komplikationer
Typ 2-diabetes är i vanliga fall en kronisk sjukdom förknippad med tio års kortare förväntad livslängd.[9] Detta beror delvis på ett antal komplikationer, med vilka sjukdomen är förknippad, inklusive två till fyra gånger högre risk för hjärt- och kärlsjukdomar, inklusive ischemisk hjärtsjukdom och stroke, tjugo gånger fler amputationer av nedre extremiteter och fler sjukhusinläggningar.[9] I utvecklingsländerna och i allt högre grad även i övriga världen är typ 2-diabetes den största orsaken till icke-traumatisk blindhet och njursvikt.[10] Sjukdomen har även förknippats med en ökad risk för kognitiv dysfunktion och demens via sjukdomsförlopp som Alzheimers sjukdom och vaskulär demens.[11] Andra komplikationer inkluderar acanthosis nigricans, sexuell dysfunktion och återkommande infektioner.[8]
Orsak
Utvecklingen av typ 2-diabetes beror på en kombination av livsstilsfaktorer och genetiska faktorer.[10][12] En del av dem är under personlig kontroll, till exempel diet och fetma, medan andra, till exempel ökande ålder, kvinnligt kön och genetik inte är det.[9] Sömnbrist har kopplats till typ 2-diabetes.[13] Man tror att denna effekt beror på att den påverkar metabolismen.[13] En moders näringsstatus under fosterutvecklingen kan också spela en roll och en föreslagen mekanism är förändrad DNA-metylering.[14]
Livsstil
Ett antal livsstilsfaktorer är kända för att vara centrala i utvecklingen av typ 2-diabetes, däribland fetma (definierad genom ett BMI över trettio), bristande fysisk aktivitet, dålig kost, stress och urbanisering.[9] Ökat kroppsfett kan kopplas med 30 procent av fallen hos individer av kinesisk och japansk härkomst, medan 60–80 procent av fallen hos de med europeisk och afrikansk härkomst, samt 100 procent av fall hos de med pimaindiansk härkomst och individer från stillahavsområdet.[3] De som inte har regelrätt fetma men ändå får typ 2-diabetes har ofta en hög midja-höftkvot.[3]
Födo-faktorer påverkar också risken att utveckla typ 2-diabetes. En överkonsumtion av socker-sötade drycker förknippas med ökad risk.[15][16] Typen av fetter som finns i dieten är också centrala. Mättade fetter och transfetter ökar risken, medan fleromättat såväl som enkelomättat fett har visat minska risken att utveckla typ 2-diabetes.[12] Ytterligare visar sig att ett stort intag av vitt ris ökar risken att utveckla sjukdomen.[17] Bristande motion tros orsaka 7 procent av fallen av typ 2-diabetes.[18]
Genetik
I de flesta fall av diabetes är många gener inblandade och var och en bidrar endast något till en ökad risk att drabbas av typ 2-diabetes.[9] Om en enäggstvilling har typ 2-diabetes, är risken att den andre också utvecklar typ 2-diabetes under sin livstid mer än 90 procent, medan risken för syskon som inte är enäggstvillingar ligger på mellan 25 och 50 procent.[3] År 2011 fann man att fler än 36 gener bidrar till risken för att en individ utvecklar typ 2-diabetes.[19] Alla dessa gener står emellertid tillsammans endast för 10 procent av den totala påverkan av ärftlighet på sjukdomen. TCF7L2 allelen ökar till exempel risken att utveckla diabetes med 1,5 gånger och utgör den största risken av de vanliga genetiska varianterna. Flertalet av de gener som är kopplade till diabetes är involverade i betacell-funktioner.[3]
I sällsynta fall uppstår diabetes på grund av en abnormitet i en enda gen (kallat monogenetiska former av diabetes eller "andra specifika typer av diabetes").[3][9] Dessa inkluderar maturity onset diabetes of the young (MODY), Donohues syndrom och Rabson-Mendenhalls syndrom.[9] MODY utgör 1–5 procent av alla diabetesfall hos unga människor.[20]
Medicinska tillstånd
Ett antal läkemedel och andra hälsoproblem kan predisponera för diabetes.[21] Läkemedlen ifråga inkluderar glukokortikoider, tiazider, betablockerare, atypiska antipsykotika,[22] och statiner.[23] De som tidigare har haft graviditetsdiabetes löper större risk att utveckla typ 2-diabetes.[8] Andra hälsoproblem som också är förknippade innefattar akromegali, Cushings syndrom, giftstruma, feokromocytom och vissa typer av cancer till exempel glukagonomer.[21] Testosteronbrist förknippas också med typ 2-diabetes.[24][25] Kvinnor som har polycystiskt ovarialsyndrom (PCOS) ar en ökad risk att utveckla diabetes typ 2.[26]
Patofysiologi
Typ 2-diabetes beror på en otillräcklig insulinproduktion från betaceller i samband med insulinresistens.[3] Insulinresistens, vilket innebär att cellerna är oförmögna att svara adekvat på normala insulinnivåer, förekommer primärt inuti musklerna, levern och fettvävnaden.[27] I levern hämmar insulin normalt frisättningen av glukos. Vid insulinresistens sker emellertid en felaktig frisättning av glukos från levern in i blodet.[9] Proportionen insulinresistens kontra dysfunktion av betaceller skiljer sig åt från människa till människa – en del har primärt insulinresistens och endast en smärre defekt i insulinutsöndringen, medan andra har en lätt insulinresistens och primärt en brist i insulinutsöndringen.[3]
Andra potentiellt viktiga mekanismer som är förknippade med typ 2-diabetes och insulinresistens inkluderar ökad nedbrytning av lipider inuti fettceller, resistens mot och brist på inkretin, höga glukagonnivåer i blodet, ökad salt- och vattenretention i njurarna och en felaktig metabolismreglering i centrala nervsystemet.[9] Emellertid utvecklar inte alla människor med insulinresistens diabetes, eftersom det även krävs att de pankreatiska betacellerna har en nedsatt insulinsekretion.[3]
Diagnos
Världshälsoorganisationens definition av diabetes (både typ 1 och typ 2) av förhöjd glukos vid en enda avläsning med symptom, i övrigt förhöjda värden vid två tillfällen, gäller endera:[28]
- fastande plasmaglukos ≥ 7,0 mmol/l (126 mg/dl)
- eller
- med ett glukostoleranstest två timmar efter den orala dosen med plasmaglukos ≥ 11,1 mmol/l (200 mg/dl)
Ett slumpmässigt blodsockerprov på över 11,1 mmol/l (200 mg/dL) i samband med typiska symptom[8] eller glykerat hemoglobin (HbA1c) på över 6,5 procent är en annan metod för att diagnostisera diabetes.[9] År 2009 rekommenderade en internationell expertkommitté, vilken inkluderade representanter från American Diabetes Association (ADA), International Diabetes Federation (IDF) och European Association for the Study of Diabetes (EASD) att man ska använda ett tröskelvärde på ≥6,5 procent HbA1c för att diagnostisera diabetes. American Diabetes Association antog denna rekommendation år 2010.[29] Positiva tester ska upprepas, om inte personen uppvisar typiska symptom och blodsocker >11,1 mmol/l (>200 mg/dl).[30]
Förhållandet mellan resultaten från glukostoleranstester, fasteglukos eller HbA1c och komplikationer, t.ex. retinala problem är avgörande för en diabetesdiagnos.[9] Ett fasteblodsocker eller slumpmässigt blodsocker är att föredra framför glukostoleranstest, eftersom de är lättare att hantera. Fördelarna med [9] HbA1c är att fasta inte krävs och att resultaten är stabilare, men nackdelen är att testet är dyrare än blodglukosmätningen.[31] Det beräknas att 20 procent av alla diabetiker i USA är omedvetna om sin sjukdom.[9]
Typ 2-diabetes karakteriseras av hög blodglukos i samband med insulinresistens och relativ insulinbrist.[2] Detta till skillnad från typ 1-diabetes, då det råder en absolut insulinbrist till följd av destruktion av cellöar i bukspottkörteln , och graviditetsdiabetes, vilket är en ny debut av högt blodsocker i samband med graviditet.[3] I allmänhet går det att skilja mellan typ 1- och typ 2-diabetes beroende på vilka omständigheter som föreligger.[30] Om diagnosen är tveksam kan det vara till hjälp att använda sig av antikroppstester för att bekräfta typ 1-diabetes och C-peptid-nivåer kan vara användbart för att bekräfta typ 2-diabetes.[32]
Screening
Ingen större organisation rekommenderar världsomfattande screening av diabetes, eftersom det saknas belägg för att ett sådant program skulle förbättra utfallen.[33] För de med lägre blodtryck är belägget otillräckligt för att vare sig rekommendera eller inte rekommendera screening. Världshälsoorganisationen rekommenderar endast tester i de grupper som ligger i högriskzonen.[33] De grupper som löper hög risk i USA inkluderar de som är äldre än 45 , de som har en familjemedlem med diabetes, vissa etniska grupper, inklusive latinamerikaner, afroamerikaner och amerikansk ursprungsbefolkning, människor som tidigare haft graviditetsdiabetes, polycystiskt ovariesyndrom, övervikt och sjukdomar förknippade med metabolt syndrom.[8]
Förebyggande
Debuten av typ 2-diabetes kan fördröjas eller förebyggas med korrekt näring och regelbunden motion.[34][35] Intensiva åtgärder i livsstilen kan reducera risken med mer än hälften.[10] Oavsett personens ursprungliga vikt eller efterföljande viktförlust, kommer träningen att göra nytta.[36] Beläggen för att endast förändringar av kosten skulle göra någon nytta är emellertid begränsade[37] och endast några belägg pekar på en kost rik på gröna bladgrönsaker[38]och några talar för ett begränsat intag av sockerhaltiga drycker.[15] För personer med nedsatt glukostolerans kan diet och träning antingen var för sig eller i kombination med metformin eller akarbos minska risken för att utveckla diabetes.[10][39] En förändrad livsstil är mer effektivt än metformin.[10]
Behandling
Behandling av typ 2-diabetes fokuserar på en förändrad livsstil, en sänkning av övriga riskfaktorer för hjärt- och kärlsjukdomar, och ett bibehållande av blodglukosnivåerna inom ett normalt intervall.[10] År 2008 rekommenderade brittiska National Health Service egenkontroll av blodglukos för nydiagnostiserade typ 2-diabetiker [40] men det kan ifrågasättas om det är fördelaktigt med egenkontroll för de som inte använder flerdos-insulin.[10][41] Om andra riskfaktorer för hjärt- och kärlsjukdomar, exempelvis hypertoni, högt kolesterol och mikroalbuminuri, behandlas ökar en persons förväntade livslängd.[10] Intensivbehandling av blodtryck (lägre än 130/80 mmHg) jämfört med standardbehandling av blodtryck (lägre än 140–160/85–100 mmHg) resulterar i en något minskad risk för stroke, men ger ingen effekt på dödsrisken i allmänhet.[42]
Intensivbehandling för sänkning av blodsockret (HbA1C < 6 procent) jämfört med en standardbehandling för sänkning av blodsockret (HbA1C på 7–7,9 procent) ser inte ut att ändra dödligheten.[43][44] Målet med behandlingen är vanligen ett HbA1C på under sju procent eller ett fasteglukos på under 6,7 mmol/L (120 mg/dL), men dessa målsättningar kan komma att förändras efter professionell, klinisk rådgivning, där man tar hänsyn till särskilda risker för hypoglykemi och förväntad livslängd.[8] Det rekommenderas att alla som har typ 2-diabetes regelbundet genomgår oftalmologi-undersökningar.[3]
Livsstil
Lämplig kost och motion är grunden till diabetesvård,[8] och ju mer motion desto bättre resultat.[45]Aerobisk träning leder till lägre HbA1C och förbättrad insulinkänslighet.[45] Styrketräning är också till nytta och kombinationen av båda typerna av träning kan vara ytterst effektivt.[45] Diabetesdiet som främjar viktförlust är viktigt.[46] Även om det tvistas om vilken typ av diet som är bäst för att åstadkomma detta,[46] har GI-metoden visat sig förbättra blodsockerkontrollen.[47] Kulturellt lämplig utbildning kan hjälpa människor med typ 2-diabetes att kontrollera sina blodsockernivåer i minst sex månader.[48] Om en förändrad livsstil för de med mild diabetes inte har lett till förbättrade blodsockernivåer inom sex veckor, ska medicinering övervägas.[8]
Medicinering

Flera olika klasser av antidiabetiska läkemedel finns att tillgå. Metformin rekommenderas i allmänhet som första linjens behandling, eftersom det finns en del belägg för att det minskar dödligheten.[10] Ett andra oralt medel av en annan klass kan användas, om metformin inte är tillräckligt.[49] Andra läkemedelsklasser inkluderar: sulfonureider, sekretagoger (icke sulfonreider), alfa-glukosidashämmare, thiazolidinedioner, glukagonlik peptid-1-analog, dipeptidylpeptidas 4-hämmare och SGLT2-hämmare.[10][50] Metformin ska inte användas av dem med allvarliga njur- eller leverproblem.[8] Insulininjektioner kan antingen användas för sig eller som tillägg till orala läkemedel.[10]
De flesta typ 2-diabetiker behöver inte insulin till att börja med.[3] När det används, tillsätts ofta ett långverkande preparat nattetid, samtidigt som orala läkemedel fortsätter att användas.[8][10] Doserna ökar därefter tills rätt effekt uppnås (välkontrollerade blodsockernivåer).[10] När nattinsulin inte räcker, kan insulin två gånger dagligen ge bättre kontroll.[8] De långverkande insulinerna, glargin och detemir verkar inte vara mycket bättre än neutralt protamin Hagedorn (NPH) insulin, men är avsevärt dyrare att framställa och sedan år 2010 är de inte kostnadseffektiva.[51] Insulin är i allmänhet den behandling som väljs för gravida.[8]
Kirurgi
Viktminskningskirurgi för de som är överviktiga är en effektiv åtgärd för att behandla diabetes.[52] Många kan behålla normala blodsockernivåer med få eller inga läkemedel efter kirurgi[53] och mortaliteten minskar på lång sikt.[54] På kort sikt föreligger det emellertid viss mortalitetsrisk på mindre än 1 procent efter kirurgin.[55] Gränsvärdena för kroppsmasseindex, vilka avgör om kirurgi är lämplig, är emellertid inte entydiga.[54] Man rekommenderar emellertid att detta alternativ ska övervägas för de som inte klarar av att få såväl kroppsvikt som blodsocker under kontroll.[56]
Epidemiologi

ingen data ≤ 7.5 7.5–15 15–22.5 22.5–30 30–37.5 37.5–45 | 45–52.5 52.5–60 60–67.5 67.5–75 75–82.5 ≥ 82.5 |
År 2010 beräknades 285 miljoner människor ha typ 2-diabetes, vilket motsvarar cirka 90 procent av alla diabetesfall.[9] Det innebär cirka sex procent av världens vuxna befolkning.[57] Diabetes är vanligt i såväl industri- som i utvecklingsländerna.[9] Sjukdomen är emellertid fortfarande ovanlig i de underutvecklade länderna.[3]
Kvinnor verkar löpa en större risk, liksom vissa etniska grupper, [9][58] t.ex. sydasiater, Stillahavsområdets befolkning, latinamerikaner och amerikansk ursprungsbefolkning.[8] Detta kan bero på en ökad känslighet för en västerländsk livsstil hos vissa etniska grupper.[59] Typ 2-diabetes, vilken traditionellt betraktats som en vuxensjukdom, diagnostiseras i allt högre grad hos barn parallellt med en ökande frekvens av fetma.[9] Typ 2-diabetes diagnostiseras idag lika ofta som typ 1-diabetes hos tonåringar i USA.[3]
Diabetesfrekvenserna beräknades år 1985 till 30 miljoner, steg till 135 miljoner år 1995 och till 217 miljoner år 2005.[60] Denna ökning tros framför allt bero på en åldrande världsbefolkning, minskad motion och en ökande frekvens av fetma.[60] De fem länder som hade högst antal människor med diabetes år 2000 var Indien med 31,7 miljoner, Kina 20,8 miljoner, USA 17,7 miljoner, Indonesien 8,4 miljoner och Japan 6,8 miljoner.[61] Världshälsoorganisationen betraktar sjukdomen som en världsepidemi.[62]
Historik
Diabetes är en av de först beskrivna sjukdomarna,[63] med ett egyptiskt manuskript från ca 1500 f.Kr. och nämner ”för stor tömning av urinen."[64] De först beskrivna fallen tros vara typ 1-diabetes.[64] Indiska läkare identifierade sjukdomen runt denna tid och klassificerade den som madhumeha eller honungsurin, då de noterade att urinen attraherade myror.[64] Termen "diabetes" eller "att passera igenom” användes först 230 f.Kr av grekerna Appollonius från Memphis.[64] Sjukdomen var sällsynt under Romarrikets tid, och Galenos kommenterade att han endast hade sett två fall under sin karriär.[64]
Typ 1- och typ 2-diabetes identifierades för första gången som separata sjukdomar av de indiska läkarna Sushruta och Charaka 400-500 e.Kr. Typ 1 förknippades med ungdom och typ 2 med övervikt.[64] Termen "mellitus" eller "från honung” lade britten John Rolle till under senare delen av 1700-talet för att skilja sjukdomen från diabetes insipidus, som också förknippas med ofta förekommande urinering.[64] Effektiv behandling utvecklades inte förrän början av 1900-talet, när kanadensarna Frederick Banting och Charles Best upptäckte insulin under åren 1921 och 1922.[64] Detta följdes av utvecklingen av det långverkande NPH-insulinet under 1940-talet.[64]
Referenser
- Den här artikeln är helt eller delvis baserad på material från engelskspråkiga Wikipedia, Diabetes mellitus type 2, 8 maj 2014.