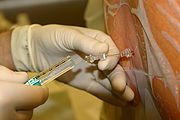
麻酔
麻酔(ますい)とは、ヒトまたは動物を対象として誘発される、感覚または意識の制御された一時的な喪失の状態を指す。
| 麻酔 | |
|---|---|
| 治療法 | |
 | |
| MeSH | E03.155 |
| MedlinePlus | anesthesia |
| eMedicine | 1271543 |
麻酔には、鎮痛(痛みの緩和または防止)、不動化(筋肉の弛緩)、健忘(記憶の喪失)、および意識消失、これら4つの要素の一部または全部が含まれる[1][注釈 1]。麻酔薬の作用下にある個体は、「麻酔がかかっている」と呼ばれる。
麻酔をかけないと耐えられないような強い痛みを伴う処置や、技術的に不可能な処置も、麻酔をかければ痛みを感じさせずに行うことができる。麻酔は、意識消失の深さにより、3つの種類に分類される。
- 全身麻酔は、注射や吸入の薬剤を用いて中枢神経系の活動を抑制し、意識を失わせて全感覚をなくさせるものである。
- 鎮静は中枢神経系への抑制が全身麻酔よりは軽いため、意識消失まで陥ることはなく、何らかの反応がある状態である。不安や長期記憶の形成を抑制することができる。
- 区域麻酔(広義の局所麻酔):意識消失を伴わず、身体の特定部位からの神経伝達を遮断するものである。状況に応じて、単独で(この場合、患者の意識は完全に保たれる)、または全身麻酔や鎮静と組み合わせて行われる。例えば、歯の治療のために歯の感覚を麻痺させたり、手足全体の感覚を抑制するために神経ブロックを用いるなど、薬剤の標的を末梢神経として、身体の一部分にのみ麻酔をかけることができる。また、硬膜外麻酔や脊髄くも膜下麻酔は、脊髄周辺そのものに作用し、ブロックした部位に供給される神経から入ってくる感覚をすべて遮断することができる[2]。
医学的(または獣医学的)処置の準備に際して、医師は、処置の種類および特定の患者に適した麻酔の種類および麻酔深度を達成するために、薬剤を選択する。用いられる薬剤の種類には、全身麻酔薬、局所麻酔薬、催眠薬[注釈 2]、解離性麻酔薬、鎮静薬、神経筋遮断薬、麻薬、鎮痛薬などがある。

麻酔中あるいは麻酔後の合併症のリスクは、麻酔を行う手技のリスクと切り離すことが難しい場合が多いものの、主に、患者の手術前の健康状態、手技自体の複雑さとストレス、麻酔手技の3つの要因に関連していると言われている。これらの要因のうち、最も大きな影響を及ぼすのは患者の健康状態である[3]。周術期の重大なリスクとしては、死亡、心筋梗塞、肺塞栓症などがあるが、軽微なリスクとしては、術後の吐き気や嘔吐、再入院などがある。局所麻酔薬の毒性、気道外傷、悪性高熱症など、より直接的に特定の麻酔薬や処置に起因する症状もある。
麻酔の起源は全身麻酔と局所麻酔とで異なる。全身麻酔下手術は中国の華佗が行ったことは『三国志』魏書に残されているが、処方である麻沸散の記録は残っていない。1804年、日本の華岡青洲が全身麻酔下手術に成功した。彼は150件以上の全身麻酔下手術を行い、多数の記録を残した。用いられた処方名は華沱と同じ麻佛散である。しかし、江戸幕府の鎖国政策により、青洲の業績は当時、世界に知られることは無かった。現代の全身麻酔の直接的な源流となったのは、1846年にアメリカの歯科医ウィリアム・T・G・モートンが用いたジエチルエーテル、1847年にイギリスの産科医ジェームズ・シンプソンが用いたクロロホルム、それぞれによる全身麻酔下手術である。失敗に終わったものの、1845年のアメリカの歯科医ホーレス・ウェルズによる亜酸化窒素のヒトに対する公開実験も特筆すべきであり、この3年間に重要な麻酔科学上の発見が相次いだ。
局所麻酔薬の起源はインカ帝国で先住民が用いていたコカに由来する。近代医学への応用は全身麻酔よりも遅く、コカから単離されたコカインを用いて、1884年にドイツの眼科医カール・コラーが眼科手術を行ったのが最初の局所麻酔とされる。1903年にアメリカの脳神経外科医ハーヴェイ・クッシングは術中にはじめて血圧を測定して、麻酔記録を記載し、全身麻酔と局所麻酔を組み合わせて手術に用いた。複数の麻酔法、麻酔薬を組み合わせることで最適な麻酔を達成することは後世バランス麻酔と呼ばれるようになり、現代の麻酔法の礎となっている。
語源
麻酔はanesthesie(アネステジア)の訳語として1850年(嘉永3年)に蘭方医杉田成卿が、Joseph Schlesingerが書いた麻酔の医学書であるDie Einathmung des Schwefel-Aethers in ihren Wirkungen auf Menschen und Thiere, besonders als ein Mittel bei chirurgischen Operationen den Schmerz zu umgehen (Schlesinger, Joseph 1847)(硫酸エーテルの吸入による人および動物への影響、特に外科手術の際の痛みを回避するための手段として)のオランダ語翻訳本を日本語に翻訳した済生備考二巻を執筆した時に作った造語である[4][5]。英語のAnesthesiaも造語で、1846年にアメリカの著名な作家・医師であるオリバー・ウェンデル・ホームズ・シニアがギリシャ語で無感覚を意味する[6]ἀναισθησίαに因んで名付けたものである[7][8]。すなわち、現代の麻酔に該当する概念が提唱されてから、江戸時代の日本でその訳語が造出されるまでに4年しか経っていない。
適応
麻酔の目的は、次の4つの基本的な要素またはエンドポイント(臨床評価項目)に集約される[1]。
- 鎮痛(Analgesia): 感覚の喪失、自律神経反射を鈍らせる。不十分な鎮痛は頻脈や高血圧を引き起こす[9]。
- 不動化(Immobilization): 筋弛緩とも呼ばれ、主として神経筋遮断薬による。神経筋遮断薬は神経筋接合部に作用して筋弛緩作用を発現する[10]。
- 健忘(Amnesia):術中の記憶の喪失。
- 意識消失(Unconsciousness): 一時的に意識を失うことであり、鎮静(Sedation)ないしは催眠(Hypnosis)とも称される。「鎮静」は麻酔の基本的要素の1つでありながら、麻酔の方法そのものをも意味する(後述)。薬学的な文脈では、催眠という言葉は通常この文字通りの意味を持つが、より一般的な、あるいは心理学的な意味としては、催眠は必ずしも薬物によって引き起こされるわけではない意識の変容を意味する。
麻酔の種類によって、エンドポイントに与える影響は異なる。例えば、局所麻酔は鎮痛に、ベンゾジアゼピン系鎮静剤は健忘に、そして吸入麻酔薬はすべてのエンドポイントに影響を及ぼす事が可能である[1]。麻酔そのものには、直接的な疾患の治療効果はなく、何らかのリスクを伴う。従って、麻酔の目標は、生体へのリスクを最小限に抑えながら、予定されている外科手技に必要なエンドポイントを達成することである。
上記のエンドポイント達成には必ずしも全て、麻酔を必要とはしない。例えば、健常成人であれば、軽微な外傷に対する処置であれば、自らの意思で、創部を不動化し、大きな恐怖も感じないので、麻酔は鎮痛のみをエンドポイントとする局所麻酔で十分である。一方、軽い怪我やMRIなどでも乳幼児であれば、恐怖のために処置に必要な不動化を自らの意思で維持できない。従って、鎮静や全身麻酔が必要であると考えられている[11]。例え、処置や手術による痛みが軽微、もしくは無痛であったとしても、近年の医学の処置や検査には、正確性を徹底するために患者が長時間、動いてはならない時もある。長時間同じ姿勢を維持し続けることは大きなストレスであり、このような場合も何らかの麻酔を必要とする[12]。これらの処置や検査は手術室外で行われることも多く、その件数は増加しているものの、設備・人員の充実した手術室と異なる環境で麻酔を行うことには大きな困難を伴うこともある[13]。
術前評価
麻酔の第一段階は、病歴聴取、診察(理学所見)、臨床検査からなる術前リスク評価である。患者・動物の術前の身体状態を診断することで、医師は麻酔のリスクを最小化することができる。病歴が十分に記載されていれば、56%の確率で正しい診断が得られ、理学所見取得により73%に増加する[14]。臨床検査は診断に役立つが、その割合は3%に過ぎず、麻酔の前に十分な病歴と身体検査を行う必要性が強調される。術前の評価や準備が不適切であることが、麻酔の有害事象の11%の根本原因である[14]。
| ASA class | 身体状況 |
|---|---|
| ASA 1 | 健常人 |
| ASA 2 | 軽度の全身疾患 |
| ASA 3 | 重度の全身疾患 |
| ASA 4 | 常時生命への脅威となり得る重度の全身疾患 |
| ASA 5 | 手術なしでは生存不可能であろう瀕死の患者 |
| ASA 6 | 臓器提供予定の脳死患者 |
| E | 緊急手術時は"E"の接尾辞を付加 |
リスク評価のひとつは、患者の健康状態に基づいている。アメリカ麻酔科学会は、患者の術前の身体状態を層別化する6段階のスケールを開発した。これはアメリカ麻酔科学会全身状態分類(American Society of Anesthesiologists Physical Status: ASA-PS)と呼ばれている。この尺度は、患者の一般的な健康状態が麻酔に関係するとして、リスクを評価するものである[15]。
より詳細な術前病歴聴取は、遺伝子疾患(悪性高熱症や偽コリンエステラーゼ欠損症など)、習慣(喫煙、薬物、アルコール類の使用)、身体的特徴(肥満や困難気道など)、麻酔に影響を与える可能性のある併存疾患(特に心疾患や呼吸器疾患)の発見を目的とする。理学所見は、臨床検査に加えて、病歴で発見されたものの影響を定量化するのに役立つ[16]。
患者の健康状態の一般的な評価とは別に、手術に関連する特定の要因の評価も麻酔のために考慮する必要がある。例えば、出産時の麻酔は、母親だけでなく、胎児のことも考えなければならない。肺や気道を占拠している癌や腫瘍は、全身麻酔を行う上では特に問題となる[17][18]。麻酔をかける患者・動物の健康状態や、手技の完了に必要なエンドポイントを見極めた上で、麻酔薬の種類を選択する。手術方法と麻酔法の選択は、合併症のリスクを減らし、回復に必要な時間を短縮し、手術侵襲反応を最小限に抑えることを目的としている。
全身麻酔


全身麻酔のエンドポイントを達成するための最も一般的なアプローチは、吸入全身麻酔薬を用いることである。吸入麻酔薬は、脂溶性に相関する固有の効力を持っている。全身麻酔薬の作用理論については諸説あるが、中枢神経系のタンパク質の空洞(リガンド結合部位)に直接結合するため、脂溶性に相関する効力が存在するとされる。吸入麻酔薬は、中枢神経系のさまざまな部位に作用を及ぼすと考えられている。たとえば、吸入麻酔薬の不動化作用は脊髄への影響から生じるが、鎮静、催眠、健忘は脳の部位が関与する[19]。例えば鎮静は、脳内の神経核に作用して発生し、睡眠の活性化に似ている。その効果は、人の意識を低下させることである[20]。吸入麻酔薬の効力は、最小肺胞内濃度(英語: Minimum Alveolar Concentration (MAC))によって定量化される[21]。MACは、被験者の50%が痛み刺激に反応しなくなる麻酔薬の投与量の割合である[21]。一般にMACが高いほど、その麻酔薬は効き目が弱い[21]。
記憶の喪失(健忘)は、脳の複数の(しかし特定の)領域に対する薬物の作用によって生じる。記憶は、いくつかの段階(短期、長期、持続)を経て、顕在記憶または非顕在記憶として作られるが、その強さは、シナプス可塑性と呼ばれるニューロン間の結合の強さによって決定される[22]。各麻酔薬は、投与量を変えると、記憶形成に対する独特の作用によって健忘をもたらす。吸入麻酔薬は、意識消失に必要な用量以上であれば、核の全体的な抑制を通じて確実に健忘をもたらす。ミダゾラムやプロポフォールは、長期記憶の形成を阻害することによって、健忘をもたらす[23]。
しかしながら、麻酔中に夢を見たり、麻酔中に何も起きている徴候がないにもかかわらず、手術中に意識があることもある。全身麻酔中に夢を見る人は22%、「術中覚醒」と呼ばれる何らかの意識を持っていた人は1000人に1〜2人と推定されている[24]。ヒト以外の動物が全身麻酔中に夢を見るかどうかは不明である。
現代では全身麻酔薬の主たる投与経路は、吸入又は静脈注射であるが、吸入麻酔薬も結局は肺から血液中に拡散によって溶解するため、全身麻酔薬は血行性に全身の全組織に移行する。これは血液胎盤関門によって多くの薬剤から保護される胎児[25]ですら、例外では無い。従って、帝王切開の麻酔は胎児への影響を最小限にとどめるために、麻酔薬の直接影響がほぼ髄腔内に限定される脊髄くも膜下麻酔が選択される[26]。しかしながら、訓練された麻酔・手術チームが協働すれば、病棟搬送から手術室に搬入し、全身麻酔をかけて消毒、腹部の切開を経て胎児が取り出されるまでに10分もかからず、胎児への麻酔薬の影響は最小化される[27]。
覚醒
全身麻酔、ないしは鎮静直後の時期を覚醒と称する。全身麻酔や鎮静剤からの覚醒時は、合併症の危険性が残っているため、慎重なモニタリングが必要である[28]。麻酔からの覚醒は、手術室で行われる場合と、術後回復室(又は麻酔後回復室、Post-anesthesia care unit: PACU)で行われる場合とがあるが、日本ではPACUの普及率は2017年の報告で16.1%に留まる[29]と報告されていることから、2023年現在も手術室で多く、麻酔からの覚醒が行われているものと考えられる。PACUにおける、吐き気や嘔吐は9.8%と報告されている[30]が、麻酔薬の種類や手技によって異なる。気道確保の必要性は6.8%、尿閉(50歳以上に多い)は2.7%、低血圧は2.7%と報告されている[30]。低体温、震え、混乱は、手術中は筋肉が動かない(その結果、熱産生が行われない)ため、術直後によくみられる[30]。
UCLAのDavid Geffen School of Medicineで行われた最近の研究によると、脳は一連の活動クラスター、すなわち「ハブ」を経由して、意識に戻る道を進むとされている。UCLAの麻酔科学講師のアンドリュー・ハドソン医師は、「麻酔からの回復は、単に麻酔が『切れる』だけでなく、脳が迷路のような活動状態の中から、意識を持てるような状態に戻る道を見つけ出す結果でもある」と述べている。簡単に言えば、脳が自ら再起動するのである」と述べている[31]。

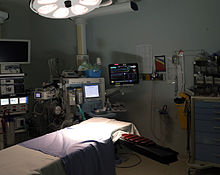
医療機器
吸入麻酔薬の供給システムの中核となる機器は麻酔器である。気化器、人工呼吸器、麻酔回路、余剰ガス排泄装置、圧力計などを備えている。麻酔器の目的は、一定の圧力で麻酔ガスを供給し、呼吸のための酸素を供給し、二酸化炭素や他の麻酔ガスの余剰物を除去することである。麻酔ガスは助燃性であるため、機械がすぐに使える状態であること、安全機能が有効であること、電気的な危険性がないことを確認するために、さまざまなチェックリストが考案されている[32]。静脈麻酔薬は、ボーラス投与またはシリンジポンプによって投与される。また、気道確保や患者のモニタリングに用いる小型の器具も数多くある。この分野の最新の機器に共通しているのは、機械の致命的な誤用が起こる確率を下げるフェイルセーフシステムを備えていることである[33]。
鎮静
鎮静(古くは解離性麻酔、現在では監視下麻酔管理(英: Monitored Anesthesia Care (MAC))は、催眠、抗不安、健忘、抗けいれん、中枢性筋弛緩の特性を生み出すものである。鎮静剤を投与する側から見ると、患者は眠くなり、リラックスして物忘れしたように見えるので、不快な手技をより容易に完了することができるようになる。ベンゾジアゼピン系などの鎮静剤は、通常、鎮痛剤(麻薬や局所麻酔薬など、またはその両方)と一緒に投与されるが、これは鎮静剤だけでは十分な鎮痛が得られないためである[34]。他にプロポフォール[35]、チオペンタール[36]、ケタミン[37]、吸入麻酔薬[38]など、多くの薬物が鎮静に用いられる。
動物の場合、ヒトと異なり、手術・処置の際には意思疎通による不動化の維持が困難であるため、ケタミン、ミダゾラム、メデトミジンなどの鎮静剤やブトルファノールやブプレノルフィンなどのオピオイド鎮痛剤が投与される[39]。全身麻酔に対する鎮静の有利な点は、一般に気道や呼吸の補助を必要とせず(気管挿管や人工呼吸器を使用しない)、心血管系への影響も少ないため、患者・動物によってはより安全性が高まる可能性がある[40]。
通常、手術時の、気管挿管と人工呼吸を伴う鎮静は全身麻酔とみなされる[41]が、集中治療室においては、この状況は全身麻酔とは呼ばれずに鎮静と称される[42]。
区域麻酔
局所麻酔薬(英: local anesthetic)を用いて体の一部から痛みを遮断することを、一般に区域麻酔(英: regional anesthesia)と呼ぶ。区域麻酔には、組織そのものに注射するもの、四肢の患部の静脈に注射するもの、患部に感覚を供給する神経幹の周りに注射するものなど、さまざまな種類がある。後者は(広義の)神経ブロック(英: nerve block)と呼ばれ、末梢神経ブロックと脊髄幹ブロックに分けられる。局所麻酔(英: local anesthesia)は広義には区域麻酔、狭義には浸潤麻酔と表面麻酔を意味するが、厳密に区別して記載されていないことも多い。2018年のコクランレビューでは、区域麻酔が開胸術後3~18カ月、帝王切開後3~1カ月の残存術後痛の頻度を減らす可能性があるという中程度の質のエビデンスが見出された[43]。乳がん手術の3~12ヵ月後では、質の低いエビデンスが見つかった[43]。このレビューでは、レビュー対象以外の手術および区域麻酔に対してはこれらのエビデンスが当てはまるとは限らない、とされている[43]。
区域麻酔の種類は以下の通りである[44]。
浸潤麻酔

少量の局所麻酔薬を狭い範囲に注射し、その範囲内の鎮痛を得る(裂傷の閉鎖時[45]、歯の麻酔[46]等)。頻用されている局所麻酔薬のリドカインやブピバカインの効果発現時間は数分である[47]。
表面麻酔
粘膜や皮膚から拡散するように特別に処方された局所麻酔薬で、患部表面の鎮痛効果を得られる(例:EMLAパッチ(リドカインとプリロカインの合剤貼付剤))。
静脈内区域麻酔
(Bierブロックとも呼ばれる):薬剤が四肢の外に拡散しないように駆血帯を巻き、静脈から希釈した局所麻酔薬を駆血帯遠位に注入する。
膨潤麻酔
膨潤麻酔(Tumescent anesthesia)とは、ごく低濃度の局所麻酔薬を皮下組織に大量に注入するものである[48]。脂肪吸引など美容外科で頻用されているが、血管外科での有用性も報告されている[48]。
神経ブロック
局所麻酔薬を、ある部位全体の感覚を伝達する太い神経の周りに注射することを、神経ブロックまたは伝達麻酔という。身体の特定の部分に感覚をもたらす神経の近くに局所麻酔薬を注射する。薬剤の効力により、麻酔の発現速度や持続時間に大きな差がある(下歯槽神経ブロック、腸骨筋膜コンパーメントブロック[49]など)。浸潤麻酔は麻酔薬の注射部位と鎮痛の部位が数センチ以内に限られるが、神経ブロックの場合は注射部位から相当離れた部位が鎮痛される。例えば、腕神経叢ブロックの鎖骨上アプローチでは、前腕が鎮痛される[50]。
神経ブロックは歯科でもよく用いられ、例えば、下の歯の処置のために下顎神経が対象となる。太い神経(上肢の斜角筋間ブロックや下肢の大腰筋溝ブロックなど)では、超音波または電気刺激によって神経と針の位置を同定する。超音波ガイド単独、または末梢神経刺激を併用して神経ブロックを施行すれば、感覚・運動ブロックの成功率改善、鎮痛補助の必要性の減少、合併症の減少において優れていることを裏付けるエビデンスがある[51]。神経に作用させるためには大量の局所麻酔薬が必要なため、局所麻酔薬の極量を考慮する必要がある。神経ブロックは、膝や股関節、肩の人工関節置換術などの大きな手術の後に、持続的に注入する方法としても用いられており、合併症の軽減と関連している可能性もあるとされる[52]。神経ブロックは、より中枢側の硬膜外麻酔や脊髄くも膜下麻酔と比較して、神経学的合併症のリスクとの関連も低いとされる[53]。
脊髄くも膜下麻酔、硬膜外麻酔、仙骨ブロック
脊髄幹麻酔は、腹部、骨盤または下肢の鎮痛を目的として、脊髄の周囲に局所麻酔薬を注入するものである。脊髄(クモ膜下腔への注射)、硬膜外(クモ膜下腔の外側の硬膜外腔への注射)、仙骨(仙骨裂孔経由での仙骨硬膜外腔への注射)に分類される。脊髄くも膜下麻酔と硬膜外麻酔は、脊髄幹麻酔で最も一般的に行われる手技である。
脊髄くも膜下麻酔(脊椎麻酔とも)は、低用量の麻酔薬で迅速な麻酔効果発現と強力な感覚遮断を提供する「ボーラス注射」であり、通常、運動麻痺も伴う[54]。硬膜外麻酔では、より大量の麻酔薬を硬膜外腔に留置したカテーテルから注入し、効果が薄れ始めたら麻酔薬を追加することができる。硬膜外麻酔は、脊髄くも膜下麻酔と比較して運動機能への影響は少ない。
脊髄くも膜下麻酔は動脈および静脈の血管拡張を引き起こすため、血圧低下がよく生じる[54]。硬膜外麻酔は脊髄くも膜下麻酔よりも血圧低下は軽度である[55]。
モニター

麻酔を受ける患者は、安全性を確保するために継続的な生理学的モニターを受ける必要がある。米国では、アメリカ麻酔科学会(ASA)が、全身麻酔、区域麻酔、鎮静を受ける患者に対する最低限のモニタリングガイドラインを制定している[56]。その内容は、心電図(ECG)、心拍数、血圧、吸気・呼気ガス、血液の酸素飽和度(パルスオキシメトリー)、体温などである。英国では、麻酔科医協会(AAGBI)が全身麻酔および区域麻酔の最低監視ガイドラインを定めている[57]。小手術の場合、一般的に心拍数、酸素飽和度、血圧、酸素・二酸化炭素・吸入麻酔薬の吸気・呼気濃度のモニタリングが含まれる。より侵襲性の高い手術では、体温、尿量、血圧、中心静脈圧、肺動脈圧、肺動脈楔入圧、心拍出量、脳活動、神経筋接合部などのモニタリングもある。さらに、手術室の環境は、周囲の温度と湿度、および手術室職員の健康に有害である可能性のある呼気中麻酔薬の蓄積を監視しなければならない[58]。
疼痛管理
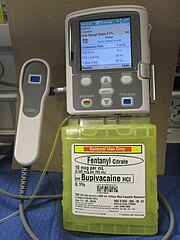
侵害受容(Nociception)(痛覚)は、身体に生得の回路として組み込まれているわけではない。むしろ、持続的な痛み刺激とは、その侵害知覚システムを感作し、疼痛管理を困難にするか、慢性疼痛の発生を促進するような動的な過程である。このため、先制的な急性痛の管理は、急性痛と慢性痛の両方を軽減する可能性があり、手術、それを行う環境(入院/外来)、個人に合わせて行われる[59]。
疼痛管理は、先制的なもの(麻酔科学では先制鎮痛と呼ばれる)とオンデマンドのものとに分類される。オンデマンドの鎮痛剤には、一般的にオピオイドや非ステロイド性抗炎症薬が含まれるが、亜酸化窒素吸入[60]やケタミンなども用いてよい[61]。オンデマンド薬物療法は、医師による投与、あるいは患者自身による患者管理鎮痛法(patient-controlled analgesia: PCA)を用いて行うことができる。PCAは、従来の方法と比較すると、わずかだが、痛みのコントロールが良好で患者の満足度も向上させることが示されている[62]。一般的な先制鎮痛には、硬膜外麻酔[63]や神経ブロックがある[60]。腹部大動脈瘤手術後の疼痛コントロールについて検討したあるレビューによると、硬膜外麻酔は術後3日までの期間において、より良い疼痛緩和(特に動作時)をもたらすことがわかった。また、術後の気管挿管の期間を約半分に短縮することができた。また、術後の人工呼吸期間や心筋梗塞の発生も硬膜外鎮痛により減少することが分かっている[64]。
リスクと合併症
麻酔に関連するリスクや合併症は、罹患率(麻酔が原因で起こる病気や障害)と死亡率(麻酔が原因で起こる死)のいずれかに分類される。麻酔が罹患率や死亡率にどのように寄与しているかを定量的に把握することは、手術前の健康状態や手術手技の難易度などもリスク要因になるため、難しい場合もある。

手術合併症は重大(Major)なもの(心筋梗塞、肺炎、肺塞栓症、腎不全/慢性腎臓病、術後の認知機能障害、アレルギー)と軽微(Minor)なもの(軽い吐き気、嘔吐、再入院)に分類される。通常、患者(または動物)の健康状態、実施される手術の種類、麻酔薬の間には、罹患率と死亡率につながる要因に重複がある。各要因の相対危険度を理解するためには、患者の健康状態に完全に起因する死亡率が1:870であることをまず考慮する。これを手術要因(1:2860)または麻酔単独(1:185,056)と比較すると、麻酔死亡率における最大の要因は患者の健康状態であることがわかる[3]。これらの統計は、1954年に行われた麻酔の死亡率に関する最初の研究とも比較できる。この研究では、すべての原因による死亡率は1:75で、麻酔だけに起因する死亡率は1:2680と報告されている[66]。危険因子の層別化が異なるため、死亡率統計間の直接比較は、時間や国を超えて信頼できるものではない。しかし、どの程度のものなのかはわからない[65]が、麻酔の安全性が著しく向上したというエビデンスはある[67]。
罹患率や死亡率を一律に記載するのではなく、手術と麻酔を組み合わせた相対危険度の要因として、多くの因子が報告されている。例えば、60~79歳の患者に対する手術は、60歳未満の患者に比べて2.3倍リスクが高くなる。また、ASA-PSスコアが3、4、5であれば、ASAスコアが1、2の人に比べて10.7倍リスクが高くなる。その他の変数としては、80歳以上(60歳未満の人に比べて3.3倍)、性別(女性は0.8倍と低い)、手術の緊急性(緊急の場合は4.4倍)、手技を行う人の経験(経験8年未満、または600件未満の場合は1.1倍)、麻酔の種類(区域麻酔は全身麻酔より低リスク}[68])などがある。妊産婦、新生児、老人はすべて合併症のリスクが高いので、特別な予防措置が必要かもしれない[69]。
小児の発達への影響
2016年12月14日、アメリカ食品医薬品局は、「3歳未満の子どもや妊娠後期の妊婦の手術や手技の際に全身麻酔薬や鎮静剤を繰り返しまたは長時間用いることは、子どもの脳の発達に影響を与える可能性がある」という警告を公示した[70]。この警告に対して、米国産科婦人科学会は、妊婦への使用に関する直接的なエビデンスがなく、「この警告のせいで、医療従事者が医学的に適切な治療を妊娠中患者に提供することを不適切に思いとどまらせる可能性がある」と批判している[71]。患者擁護団体は、無作為臨床試験は倫理的に問題があること、障害の機序は動物で確立されていること、麻酔薬を複数回用いることで幼児の学習障害発症リスクが有意に上昇し、ハザード比2.12(95%信頼区間、1.26-3.54)となった研究結果を指摘した[72]。
術後認知機能障害
術後認知機能障害(POCD、Post Anesthetic confusionとも)とは、手術後の認知機能の障害のことである[73]。また、覚醒時せん妄(術後すぐの錯乱)や早期認知機能障害(術後1週間の認知機能低下)を表す言葉としても多義的に用いられることがある[73]。3つの主体(せん妄、早期POCD、長期POCD)は別個だが、術後のせん妄の発生からは早期POCDの発生を予測できる。せん妄や早期POCDと、長期POCDの間には関連はないようである[74]。術中の低酸素血症と低炭酸ガス血症は、用量依存的に術後7日以内のせん妄のリスク因子であるとされる[75]。
長期にわたるPOCDは、認知機能の微妙な低下であり、数週間、数ヶ月、またはそれ以上続くことがある[73]。最も一般的なのは、本人の親族による、注意力、記憶力の欠如、以前は本人にとって大切だった活動(クロスワードなど)への興味喪失の報告である[76]。同様に、仕事をしている人は、以前と同じスピードで仕事をこなすことができなくなったと報告することがある[77]。心臓手術後にPOCDが発生し、その主な原因は微小塞栓の形成であることを示す十分なエビデンスがある[78]。また、POCDは心臓以外の手術でも発生する可能性がある。非心臓手術におけるその原因はあまり明らかではないが、高齢がその発生の危険因子である[79]。
歴史
古代以前
全身麻酔の最初の試みは、おそらく先史時代に投与された薬草療法であったと思われる。アルコールは最も古くから知られている鎮静剤の一つであり、数千年前の古代メソポタミアで用いられていた[80]。シュメール人は、紀元前3400年頃にはメソポタミア南部でアヘンケシを栽培し、収穫していたと言われている[81][82]。古代エジプトでは、外科手術用の器具[83][84]、原始的な鎮痛剤と鎮静剤(おそらくマンドレイクの果実の抽出物)が使用されていた[85]。
1世紀の帝政ローマ期の記録では、ペダニウス・ディオスコリデスがマンドレイクをワインと一緒に煮詰めたものを、眠れない人や重傷者、外科手術をする人にコップ一杯飲ませたとし、その中でもモリオンという種は、飲むと3-4時間は感覚がなく眠りこけるため、手術前に使うとしており[86]、大プリニウスも、マンドレイクの根をワインで煮詰めたものを、蛇に噛まれた場合や、切ったり刺したりするときにそれを感じなくさせるために飲ませるが、人によっては匂いだけでそうなるとしている[87]。ディオスコリデスはこのマンドレイクの効果を、「άναισθησία(anaisthēsía)」と表現している[88]。20世紀初頭、古代の制作方法を再現して動物実験が行われたが、マンドレイク・ワインの麻酔効果が認められたという[89]。

華佗がいった、「これは脾臓が半分腐っているので、腹を割いて治療せねばなりません。」薬を飲ませて寝かせると、腹を切開して内部を直接窺った。・・・刀子で患部の肉を切り取り、膏薬を傷口にぬりこみ、そのあと薬を飲ませると、百日で平癒した。—魏書方技伝の注に引かれる『華佗別伝』より[90]
中国の扁鵲(へんじゃく、紀元前300年頃)は伝説的な内科医・外科医で、毒入りの酒を飲ませて仮死状態にし、心臓を入れ替えたという説話がある[91]。しかし、歴史上初めて麻酔薬を調合した人物は中国の華佗であるとする説が事実として広く認められている[92]。『三国志』魏書華佗伝には、鍼も薬も効かず、切開する必要のある患者に「麻沸散」と呼ばれる薬を飲ませると、なんの感覚もなくなり、その間に患部を切除したとの表現があるものの、一冊の医術書を曹操に殺される前に自ら焼いたとされ[93]、彼の処方はまだ完全に解明されてはいない[94]。麻沸散には「麻」の字が含まれることから、大麻が用いられていたのであろうとされてきたが、当時の中国には薬効成分であるテトラヒドロカンナビノールを含有する大麻の種が伝播しておらず、当時、麻に中枢神経作用があることも知られていなかったことから、この説には疑義が呈されている[92]。
中世
9世紀のヨハンネス・セラピオンや、11世紀のイブン・スィーナーも、マンドレイク・ワインの効能を知っていたが、恐らく死亡率の高さから、あまり利用されなかった[89]。中世ヨーロッパではアルコール蒸気による術中鎮痛が試みられた[95]。他の方法としては、13世紀のイタリアでは、テオドリコ・デ・ボルゴニョーニがアヘンとおそらくスコポラミンを含有する植物の絞り汁を用いて手術時に意識を失わせていた[95][96]。この麻酔法は、アヘン、マンドレイク、ドクニンジンの汁などを溶かした溶液にスポンジを浸し、乾燥させて保存するものであった。手術の直前にスポンジを湿らせ、患者の鼻の下に当てると、全てが上手くいけば、その蒸気で患者は意識を失った[96]。19世紀までこの混合アルカロイドによる治療が、不十分ながら全身麻酔の主役であった。これは、アラブの医師が用いていた「睡眠用スポンジ(海綿)」に由来する[96]。12世紀後半にサレルノ医学校の医学者によって、13世紀にはウーゴ・デ・ボルゴニョーニ(1180-1258)によってヨーロッパにもたらされた[96]。そのスポンジはウーゴの息子で同じ外科医のテオドリコ・デ・ボルゴニョーニ(1205-1298)が普及させ、記録を残した[95]。

エーテルと亜酸化窒素の発見
最も有名な麻酔薬であるエーテルは、8世紀には合成されていたかもしれないが[97][98]、16世紀の医師で博識のパラケルススが、エーテルを吸わせた鶏は眠りに落ちるばかりか、痛みを感じないことを指摘しているにもかかわらず、その麻酔の重要性が認められるまでには、何世紀もかかった。19世紀初頭には、エーテルは人間にも用いられるようになったが、それは単にレクリエーショナルドラッグとしてであった[7]。1818年のジャーナルで、恐らくマイケル・ファラデーによって、エーテルの作用が指摘されたが、これもあまり顧みられなかった[99]。
アヘン、アルコール・・・出血による失神・・・催眠術師など、いずれも効果がなかったが、ハンフリー・デービー卿によるガス、及び亜酸化窒素の研究が公表されたことで、新しい時代が拓けたのである。
一方、1772年、イギリスの科学者ジョゼフ・プリーストリーが亜酸化窒素というガスを発見した。当初、人々はこのガスも他の窒素酸化物と同じように、少量でも致死量になると考えていた。しかし、1799年、イギリスの化学者であり発明家でもあるハンフリー・デービーは、自分自身で実験して確かめようと考えた。デービーは、驚くべきことに亜酸化窒素が自分を笑わせることを発見し、このガスを「笑気」と名づけた[101]。1800年、デービーは亜酸化窒素が手術中の痛みを和らげる麻酔薬となる可能性について書いているが、当時は誰もそれ以上この問題を追及しなかった[101]。
華岡青洲

1804年10月13日[注釈 3]、日本人医師・華岡青洲が、世界で初めて全身麻酔を用いた手術に成功した[102][注釈 4]。華岡の成功を記念して、10月13日は「麻酔の日」と定められている[104]。
華岡は、日本の伝統医学と、蘭学の外科学や漢方医学を学んだ。長年の研究と実験の結果、彼は遂にチョウセンアサガオなどの生薬を配合した「通仙散(麻沸散)」という処方を開発した[105]。華佗の「麻沸散」との関連性はないとする説もあるが、呉秀三以降の学者は、華岡は当然華佗の影響を受けていると考えており、苦労の末に開発した麻酔薬に同じ名前を付けたことからも、そのことがうかがえるという[106]。『乳巖治験録』には、自分を頼ってきた患者の必死の願いを受け、華佗に倣って切開し、乳がんを取り出そうと華岡が応える様子が書かれている[107]。
華岡の無痛手術の成功はすぐに評判となり、日本各地から患者が訪れるようになった。華岡はその後も、悪性腫瘍の切除、膀胱結石の摘出、四肢の切断など、多くの手術を通仙散を用いて行っている[108]。1835年に亡くなるまで、華岡は乳癌の手術を150件以上行っている。しかし、この発見は1854年、徳川幕府の鎖国政策により、鎖国が解けるまで華岡の業績が公表されなかったため、世界に貢献することはなかった[109]。その後、西洋における近代麻酔薬の発明者と称されるクロウフォード・ロングが、ジョージア州ジェファーソンで全身麻酔を用いるまで、40年近い歳月が流れた[110]。
エーテルの臨床応用

ロングは、友人たちがジエチルエーテルを飲んでふらふらと歩いているときに、怪我をしても痛みを感じないことに気がついた。彼はすぐに外科手術に使えると考えた。ちょうど、この「エーテル騒ぎ」に参加していたジェームス・ベナブルという学生が、小さな腫瘍を2つ切除してほしいと希望していた。しかし、ベナブルは手術の痛みを恐れて、手術をずっと先延ばしにしていた。そこで、ロングはエーテルを使って手術をすることを提案した。1842年3月30日、ベナブルは無痛手術に成功した。しかし、ロングがこの発見を発表したのは、1849年になってからである[111]。

ホーレス・ウェルズは、1845年にボストンのマサチューセッツ総合病院で、吸入麻酔薬の最初の公開デモンストレーションを行った。しかし、亜酸化窒素の投与が不適切であったため、痛みに泣き叫ぶ者が出た[112]。1846年10月16日、ボストンの歯科医ウィリアム・T・G・モートンは、同じ会場で医学生にジエチルエーテルを用いた実演を行い、成功させた[113]。モートンは、チャールズ・トーマス・ジャクソンにエーテルの使用を勧められたと言われる[99]。ロングの研究を知らないモートンは、マサチューセッツ総合病院に招かれ、無痛手術の新しい技術を披露することになった。モートンが麻酔をかけた後、外科医ジョン・コリンズ・ウォーレンがエドワード・ギルバート・アボットの首から腫瘍を摘出した。これは、現在エーテルドームと呼ばれている手術用円形劇場で行われた。それまで懐疑的だったウォーレンは感動して、「諸君、これは誤魔化しではない」と言い放った。その後まもなく、アメリカ人の医師で作家のオリバー・ウェンデル・ホームズ・シニアは、モートンへの手紙の中で、発生した状態を「麻酔: anaesthesia」と名付け、その手技を「麻酔薬: anaesthetic」と名付けることを提案した[7][8]。
モートンは当初、この麻酔薬の正体を隠そうとし、「レテオン」と名付けていた。彼はこの物質の米国特許を取得したが、この麻酔薬の成功のニュースは、1846年末には急速に広まった。リストン、ディーフェンバッハ、ピロゴフ、サイメなどヨーロッパの名だたる外科医が、さっそくエーテルを使って数多くの手術を行った。アメリカ生まれの医師ブートは、ロンドンの歯科医ジェームス・ロビンソンに、ロンズデール嬢の歯科手術を行うように勧めた。これは、術者兼麻酔医の最初のケースであった。同じ1846年12月19日、スコットランドのダンフリース王立病院では、スコット医師が外科手術にエーテルを用いている[114]。南半球で初めて麻酔が行われたのは、同じ年のタスマニア州ローンセストンであった。しかし、エーテルによる麻酔は嘔吐が発生しやすく、爆発的に燃えやすいという欠点があった。また、安全性も未確立であり、麻酔に直接関連した最初の死亡例が報告されたのは、エーテル麻酔の導入から2年後のことであった[115]。
クロロホルムの臨床応用
クロロホルムは、1831年にアメリカの医師サミュエル・ガスリー(1782-1848)が発見し、数ヵ月後にフランスのウジェーヌ・スーベラン(1797-1859)とドイツのユストゥス・フォン・リービヒ(1803-1873)もそれぞれ独立して発見した。1834年にジャン・バティスト・デュマ(1800-1884)によって、命名され化学的特性が明らかになった。1842年、ロンドンのロバート・モーティマー・グローバー博士が、実験動物に対するクロロホルムの麻酔効果を発見した[116]。
しかし、ジェームス・Y・シンプソン卿の強力な提唱と、それ自身の持つ優れた特性によって、クロロホルムはすぐに麻酔薬の中でも主要な地位を占めるようになった。その危険性は明白であるにもかかわらず、1847年からその地位にあり続けている。—ブリティッシュ・メディカル・ジャーナル、1910年の記事より[100]
1847年、スコットランドの産科医ジェームズ・シンプソンは、クロロホルムの麻酔作用を初めて人体で実証し、医療に用いる薬として普及させることに貢献した[117]。この最初の供給元は地元の薬剤師であるジェームズ・ダンカンとウィリアム・フロックハートで、その使用は急速に広まり、1895年までに英国で毎週75万回投与されるようになった。シンプソンは、フローレンス・ナイチンゲールへの供給をフロックハートに依頼した[118]。クロロホルムは、1853年にジョン・スノウが、レオポルド皇太子の陣痛時にヴィクトリア女王に投与し、王室の承認を得ている。出産という体験において、クロロホルムは女王の期待に応え、女王は「計り知れない喜びを感じた」と述べている[119]。女王が認めたことで、反対派も減っていった[120]。
しかし、クロロホルムに欠陥がなかったわけでもない。クロロホルム投与が直接の原因とされる最初の死亡事故は、1848年1月28日、ハンナ・グリーナーの死後、記録されたものである[121]。これは、訓練されていないクロロホルムの取り扱いによる多くの死亡例の最初のものであった。クロロホルムは使用に伴う突然死が他にも報告されたが、イギリスやドイツではほぼ、エーテルに取って代わり、1865年から1920年の間は大半の麻酔がクロロホルムで行われていた[121]。20世紀の初めには、クロロホルムの安全な濃度として2%以下が推奨されたが[122]、結局、1934年に報告された本格的な統計調査により、クロロホルムによる死亡率はエーテルのおよそ4倍に上ることが判明し、以後、徐々にクロロホルムは使われなくなっていった[121]。
局所麻酔
局所麻酔薬は全身麻酔薬と同様、その起源は古いが、近代医学への応用は19世紀後半になってからである。ローマ帝国期の医師ディオスコリデスは、「メンフィスの石」(メンフィス近郊で発見された、様々な色の小石[123]、詳細不明)を砕いたものを切開する場所に塗ることで、麻酔をかけられると記している[124]。インカ文明では、コカの葉を噛むと口の中が麻痺することが知られており、穿頭手術の疼痛緩和のため、医師が噛んで傷口に垂らしていたのではないかと考えられている[125]。ドイツの化学者フリードリッヒ・ゲッケにより、コカインが単離されたのは1855年であったが、彼はコカの覚醒作用は認識していたが局所麻酔作用は認識していなかった[126]。眼科医カール・コラーが精神科医ジークムント・フロイトの提案で[127]、1884年にコカインを眼科手術に用いたのが、最初に記録された局所麻酔とされている[128]。ドイツの外科医アウグスト・ビーア(1861-1949)は、1898年にコカインを初めて脊髄くも膜下麻酔に用いた[129]。ルーマニアの外科医ニコラエ・ラコヴィチェアヌ=ピテシュティ(Nicolae Racoviceanu Piteşti, 1860-1942)は、オピオイドを髄腔内鎮痛に用いた最初の人物で、その経験を1901年にパリで発表している[130]。
麻酔専門職の出現

ロンドンのジョン・スノウは、1848年5月以降、『ロンドン医事公報』に「蒸気の吸入による麻酔について」という記事を掲載した[131]。また、スノウは、今日の麻酔器の前身である吸入麻酔薬の投与に必要な機器の製造にも携わっていた[132]。他にも、麻酔薬の滴定投与の概念の提唱など、麻酔を麻酔科「学」として発展させる礎を築いた[133]。彼は科学的手法によって、当時猖獗を極めたロンドンのコレラを終息させた功績から、公衆衛生学の祖としても名高く[133]、麻酔に専従していたとは見なされていない。
1800年代、アメリカでは、麻酔は外科医や看護師の指導のもと、医学生が行うことが多く、術中の患者の死亡が頻発した。その結果、外科医が看護師を訓練して患者の麻酔を担当させるようになった[134]。南北戦争(1861-1865年)の頃には、キャサリン・S・ローレンスが麻酔を施した最初の看護師となった[134]。
1860年11月に生まれたアメリカのアリス・マガウは、麻酔看護師(nurse anesthetists)の先駆者である[135]。ウィリアム・メイヨー、チャールズ・メイヨー父子(メイヨークリニックの創設者・外科医)の専属麻酔看護師としての彼女の名声は、チャールズ・メイヨーが麻酔看護師による麻酔への彼の満足と信頼を説明した1905年の記事におけるメイヨー自身の言葉によって確固たるものとなった。「麻酔の問題は最も重要な問題です。私たちには、頼りになる正規の麻酔看護師がいるので、私は手術に全力を注ぐことができるのです」[135]。マガウは自分の症例を徹底的に記録し、これらの麻酔を記録した。14,000件以上の手術麻酔を検討した出版物の中で、マガウは麻酔に関連する死亡例がなく、麻酔の提供に成功したことを示している[135]。マガウは別の記事において、「エーテル単独で674回、クロロホルム単独で245回、エーテルとクロロホルムの併用で173回、合計1,092回の麻酔を行った。この1,092回のうち、事故は一度もなかったと報告できる」と述べた。マガウの治療成績は、今日の医療従事者のそれを凌ぐものであった[135]。
第一次世界大戦中には、負傷者の麻酔の大部分を看護師が担うに至った[134]。しかし、1900年代初頭には、麻酔に関する正式な教育機関や訓練システムは存在しなかった。また、麻酔を提供する側も、看護師だけでなく、医師や歯科医師などさまざまであった。看護師による麻酔を違法とする訴訟が3つ起こされたが、いずれも看護師を支持する評決が下された[134]。一方、政府による麻酔科医育成プログラムへの投資の甲斐もあり、麻酔科医の数は順調に増加した[134]。結局アメリカでは麻酔科医による組織であるアメリカ麻酔科学会(American Society of Anesthesiologists: ASA)が1936年に、麻酔看護師による組織であるAANA(American Association of Nurse Anesthetists)が1931年に別個に設立され、現在に至っている。麻酔看護師が医師による監督を要するか否かは州ごとに異なる[134]。
近代麻酔科学の発展
1914年、麻酔科医ジェームズ・テイロー・グワスミー博士と化学者チャールズ・バスカビル博士によって、麻酔に関する最初の総合的な医学教科書「Anesthesia」が執筆された[136]。この本は、麻酔の歴史、生理学、吸入麻酔、直腸麻酔、静脈麻酔、脊髄くも膜下麻酔などの技術について詳しく書かれており、数十年にわたり麻酔学の標準書として使用された[136]。
本節で述べた有名な初期の麻酔薬の中では、亜酸化窒素のみが今日でも広く使われ、クロロホルムやエーテルは、より安全だが、高価でもある全身麻酔薬に、コカインはより効果的で乱用の可能性が低い局所麻酔薬に取って代わられていった[137]。
バランス麻酔の概念の確立

19世紀初頭に麻酔が発明される以前は、手術による生理的ストレスが大きな合併症を引き起こし、ショックによる死亡も少なくなかった。20分以上の手術はたいてい患者が死亡し、特にストレスの大きい開腹術に至っては試みられることすら稀であった[139]。麻酔の登場により、より難しい手術や救命手術が可能になり、手術による生理的ストレスは軽減されたが、麻酔のリスクという要素が加わった。
全身麻酔には、意識消失、健忘、動きの欠如(麻痺)、ストレス反応の軽減という4つの主要な目標がある(前述)[1]。歴史上、麻酔の初期には、麻酔薬は少なくとも最初の2つを確実に達成することができ、外科医は必要な手技を行うことができたが、外科的侵襲による血圧と脈拍の極端な上昇が致命的となり、多くの患者が死亡した。やがて、外科的ストレス反応を鈍らせる必要性がアメリカの脳神経外科医ハーヴェイ・クッシングによって明らかにされ、エーテルによる全身麻酔に局所麻酔を併用することの有用性を1903年に報告した[139]。外科的ストレス反応は血圧の大きな変動を伴うために、現代では分刻みで麻酔記録に血圧を記入することが標準的だが、はじめて術中血圧測定を行い、それに基づく麻酔記録の原型を創始したのもクッシングである[140]。複数の麻酔法や麻酔薬を組み合わせることで、手術に伴うストレスを最小化し、手術に必要な良好な筋弛緩をも実現する、この麻酔法は1926年にアメリカのメイヨー・クリニック麻酔科のジョン・ランディにより、バランス麻酔(Balanced anesthesia)と命名された[141]。2023年現在の麻酔臨床においても生き続けている概念である[142][143]。現代では、例えば、麻酔の開始にはプロポフォール(注射)を用い、ストレス反応を軽減するためにフェンタニル(注射)を用い、健忘を確実にするためにミダゾラム(注射)を投与し、効果を維持するために手技中にセボフルラン(吸入)を使用する[144]。最近開発された、いくつかの静脈麻酔薬により、必要ならば吸入麻酔薬の使用を完全に回避することができるようにもなった[145]。
薬物を用いない麻酔
薬物を用いない麻酔としては、催眠術が長い歴史を持っていたが、手術時の使用の記録が残っているのは1843年のロンドンの医師ジョン・エリオットソン、1845年のジェイムズ・エスデイルによる発表である[146]。しかし、再現性に乏しく、まもなく薬理学的な麻酔方法にほぼとってかわられた。一方、手術を受ける患者に通常の麻酔と催眠術を併用した場合、89%の患者に何らかの好ましいアウトカムが得られたことが、2002年のメタ解析で示されている[147]。このほか、寒冷麻酔、鍼麻酔というものも存在した[148]。鍼麻酔は、一般には1958年に中華人民共和国の上海市第一人民病院で行われた扁桃腺摘出手術を嚆矢とし、過去に類似の麻酔法があったとの説もあるが明確な記録がない[149]。1972年の米中国交回復時のニクソン大統領訪中のニュースとともに鍼麻酔が報道され世界に知られるようになった[150]。しかし、この時期はまさに文化大革命の渦中で、中国において医学の進歩は完全に停滞しており、鍼麻酔の効果が過度に強調された時期と重なっている[148]。
社会・文化的側面
麻酔関連職種
麻酔が安全に行われるかどうかは、高度な訓練を受けた医療従事者のチームがうまく機能するかどうか次第である。麻酔を中心とした医学の専門分野を麻酔科学といい、この分野を専門とする医師を麻酔科医と呼ぶ[151]。また、周術期看護(Perioperative nursing)、麻酔看護師(nurse anesthetists)、認定麻酔科医助手(Certified anesthesiologist assistant: CAA)、麻酔科技師(anaesthetic technician)、麻酔科助手(Anaesthesia associate)、手術室補助員(operating department practitioner)、認定麻酔科技師(Certified Anesthesia Technologist)など、麻酔に携わる医療従事者の肩書きや役割は、地域によってさまざまである。世界保健機関と世界麻酔科学会連合(World Federation of Societies of Anaesthesiologists)が共同で承認した麻酔の安全な実施のための国際基準は、局所麻酔で行う最小限の鎮静や表面的な手技を除いて、麻酔を麻酔科医が提供、監督、指導すべきことを強く推奨している[151]。動物においても、訓練され、監視能力のある(vigilant)麻酔科医が継続的にケアをする必要がある[152]。なお、この"vigilant"、言い換えれば異常察知能力ともいえる資質(ビジランス)は麻酔科医の重要資質であるとされている[153]。
麻酔科医がいない場合は、麻酔科医が現地で指導・監督すべきであり、それが不可能な国や環境では、地域または国の麻酔科医主導の枠組みの中で、現地で最も有能な人物がケアを主導すべきである[151]。組織酸素化、灌流および血圧の臨床的および生体的連続モニタリング、聴診および炭酸ガス検出による気道確保器具の正しい留置の確認、WHO手術安全チェックリストを用いること、手技後の患者のケアを安全に引き継ぐことなど、患者安全に関する最低基準は提供者にかかわらず同じものが適用される[151]。
周術期医療、麻酔計画の立案、麻酔薬の投与など、麻酔科学を専門とする医師は、アメリカでは麻酔科医(anesthesiologist)、イギリス、カナダ、オーストラリア、ニュージーランドなど旧大英帝国圏では麻酔科医(anaesthesiologist)または麻酔医(anaesthetist)として知られる。イギリス、オーストラリア、ニュージーランド、香港、日本では、麻酔薬はすべて医師が投与している。また、109カ国では麻酔看護師(nurse anesthetists)が麻酔を担当している[154]。米国では、麻酔の35%は医師が単独で、約55%は麻酔科医が認定麻酔看護師(CRNA)や麻酔アシスタントを医学的に指導する麻酔ケアチーム(ACT)で、約10%はCRNAが単独で行っている[154][155][156]。また、麻酔を補助する認定麻酔科医助手(Certified anesthesiologist assistant: CAA)(米国)や麻酔科助手(Anaesthesia associate)(英国)も存在する[157]。
サブスペシャリティ
麻酔科学は他の医療分野同様、さらに専門分化が進んでおり、それらはサブスペシャリティと呼ばれる。麻酔科学のサブスペシャリティには心臓血管外科麻酔[158]、脳神経外科麻酔[159]、産科麻酔[160][161]、小児麻酔[162]、老年麻酔[163]、肥満麻酔[164][165]、などがある。他に、特殊な状況(外傷、病院前救護、ロボット支援手術、極限環境など)により、麻酔方法を変更する必要がある場合は多い。
脚注
注釈
出典
参考文献
- Miller, Ronald D. (2010). Miller's Anesthesia (Seventh ed.). US: Churchill Livingstone Elsevier. ISBN 978-0-443-06959-8
- “Dosimetry And The Report Of The Special Chloroform Committee”. The British Medical Journal (BMJ) 2 (2594): 797-798. (1910). JSTOR 25292145.
- “The Fear Of Anaesthetics”. The British Medical Journal (BMJ) 1 (2719): 299-300. (1913). JSTOR 25300367.
- Horine, Emmet F. (1946). “Episodes in the History of Anesthesia”. Journal of the History of Medicine and Allied Sciences (Oxford University Press) 1 (4): 521-526. JSTOR 24618835.
- Davy, Humphry (1800). Researches, Chemical and Philosophical; Chiefly Concerning Nitrous Oxide: Or Dephlogisticated Nitrous Air, and its Respiration. J. Johnson
- * Schlesinger, Joseph (1847). Die Einathmung des Schwefel-Aethers in ihren Wirkungen auf Menschen und Thiere, besonders als ein Mittel bei chirurgischen Operationen den Schmerz zu umgehen; nach allen bisherigen in und ausländisch. W. Gerhard
- 陳寿 著、今鷹真・小南一郎・井波律子 訳『三国志 II』筑摩書房〈筑摩世界古典文学全集 24B〉、1982年。ISBN 4-480-20352-4。
- 諏訪邦夫『麻酔の科学』(第2版)講談社、2010年6月20日。ISBN 978-4-06-257686-4。
関連項目
外部リンク
- NICE Guidelines on pre-operative tests
- ASA Physical Status Classification
- DMOZ link to anesthesia society sites
- 『麻酔』 - コトバンク 記載のメインは1984~1994刊の日本大百科全書となっており、30年以上前の麻酔臨床についてのものなので現代の臨床に即していないが、医学史的に興味深い記載が多い。