গর্ভধারণ
গর্ভধারণ (ইংরেজি: Pregnancy) হলো এমন একটি পর্যায় বা সময়সীমা যখন এক বা একাধিক ভ্রূণ মাতৃগর্ভ বা জরায়ুতে বিকাশ লাভ করে।[৪][১৩] বহু গর্ভধারণ বলতে একাধিক বাচ্চার জন্মলাভ বুঝায় যেমন যমজ।[১৪] গর্ভধারণ সাধারণত রতিক্রিয়ার ফলে ঘটে, তবে সহায়ক প্রজনন প্রযুক্তি ব্যবহার করেও গর্ভধারণ ঘটানো সম্ভব।[৬] একটি গর্ভধারণ জীবিত জন্ম, গর্ভস্রাব, কৃত্রিম গর্ভপাত অথবা মৃত জন্মের মাধ্যমে শেষ হতে পারে। সন্তান প্রসব সাধারণত সর্বশেষ মাসিকের প্রথম দিন থেকে ৪০ সপ্তাহের মধ্যে হয়ে থাকে যাকে গর্ভকালীন বয়স (জেস্টেশনাল এইজ) বলা হয়,[৪][৫] যা পঞ্জিকা অনুযায়ী নয় মাসের একটু বেশি। নিষেক বয়স (ফার্টিলাইজেশন এইজ) অনুযায়ী গণনা করলে প্রায় ৩৮ সপ্তাহ হয়।[৫][১৩] গর্ভধারণ হলো জরায়ুতে একটি রোপিত মানব ভ্রূণ বা প্রভ্রূণের উপস্থিতি; নিষেকের পরে সাধারণত গড়ে ৮-৯ দিন পরে ডিম্বরোপণ (ইমপ্লান্টেশন) হয়।[১৫] ইমপ্লান্টেশন বা রোপণের পরে প্রথম সাত সপ্তাহে (অর্থাৎ গর্ভকালীন বয়স দশ সপ্তাহ) গর্ভে বৃদ্ধিপ্রাপ্ত সন্তানকে ভ্রূণ (এমব্রিও) বলে, এর পর থেকে জন্মাবধি ফিটাস বা প্রভ্রূণ বলে।[৫]গর্ভধারণের প্রথমদিকের লক্ষণ ও চিহ্নসমূহ হলো মাসিক বন্ধ হয়ে যাওয়া, স্তনে ব্যথা, প্রাতঃকালীন অসুস্থতা (বমনেচ্ছা ও বমন), ক্ষুধা লাগা, ডিম্বরোপণ রক্তক্ষরণ ও ঘনঘন প্রস্রাব।[১] গর্ভধারণ পরীক্ষা করার মাধ্যমে গর্ভধারণ সম্পর্কে নিশ্চিত হওয়া যায়।[৭] গর্ভধারণ এড়ানোর জন্য জন্ম নিয়ন্ত্রণ পদ্ধতি — বা, আরও সঠিকভাবে, গর্ভনিরোধ পদ্ধতি — ব্যবহার করা হয়।গর্ভধারণের পুরো সময়কে তিনটি ট্রাইমেস্টার বা ত্রিমাসে বিভক্ত করা হয় এবং প্রায় প্রতি তিন মাসে এক ট্রাইমেস্টার বা ত্রিমাস ধরা হয়। প্রথম ত্রিমাসে শুক্রাণু দ্বারা ডিম্বাণু নিষিক্ত হয়। নিষিক্ত ডিম্বাণু তখন ফ্যালোপিয়ান নালি বা ডিম্বনালি বেয়ে নিচে নেমে এসে জরায়ুর অভ্যন্তরে রোপিত হয়, যেখানে এটি ভ্রূণ ও অমরা গঠন করতে শুরু করে। প্রথম ত্রিমাসে, গর্ভস্রাব বা গর্ভচ্যুতির সম্ভাবনা সবচেয়ে বেশি থাকে। দ্বিতীয় ত্রিমাসের মধ্যভাগে ফিটাস বা প্রভ্রূণের নড়াচড়া অনুভব করা যেতে পারে। ২৮ সপ্তাহে, ৯০%-এর বেশি বাচ্চা জরায়ুর বাইরে বেঁচে থাকতে পারে যদি অত্যাধুনিক চিকিৎসা সেবা প্রদান করা যায়, যদিও এই সময়ে জন্মগ্রহণকারী বাচ্চার অনেক ধরনের জটিলতা দেখা যায়, যেমন হৃৎপিণ্ড ও শ্বসনতন্ত্রের সমস্যা এবং দীর্ঘমেয়াদি বুদ্ধিবৃত্তিক ও বিকাশসংক্রান্ত অক্ষমতা।প্রসবপূর্ব সেবা প্রদান করা হলে গর্ভধারণ পরিণতি ভালো হয়।[৯] প্রভ্রূণের স্বাস্থ্যকর বৃদ্ধি নিশ্চিত করতে গর্ভাবস্থায় পুষ্টিকর খাদ্যগ্রহণ জরুরি।[১৬] প্রসবপূর্ব সেবার মধ্যে আরও রয়েছে বিনোদনমূলক ওষুধের ব্যবহার এড়িয়ে চলা (তামাক ও অ্যালকোহলসহ), নিয়মিত ব্যায়াম করা, রক্ত পরীক্ষা ও নিয়মিত শারীরিক পরীক্ষা করা।[৯] গর্ভধারণের জটিলতার মধ্যে রয়েছে উচ্চ রক্তচাপজনিত রোগসমূহ, গর্ভকালীন ডায়াবেটিস, লৌহ-ঘাটতিজনিত রক্তশূন্যতা ও তীব্র বমনেচ্ছা ও বমন (হাইপারেমেসিস গ্র্যাভিড্যারাম)।[৩] আদর্শ সন্তানপ্রসবের ক্ষেত্রে গর্ভকাল বা টার্মের সময় নিজে থেকেই প্রসববেদনা শুরু হয়।[১৭] ৩৭ সপ্তাহের পূর্বে জন্মগ্রহণকারী বাচ্চাদেরকে প্রাক্-গর্ভকাল (প্রিটার্ম) বলে অভিহিত করা হয় এবং এদের স্বাস্থ্যগত সমস্যার (যেমন সেরিব্রাল পল্জি বা মস্তিষ্ক পক্ষাঘাত) ঝুঁকি অনেক বেশি।[৪] ৩৭ থেকে ৩৯ সপ্তাহের মধ্যে জন্মগ্রহণকারীদেরকে প্রারম্ভিক গর্ভকাল (আর্লি টার্ম) ও ৩৯ থেকে ৪১ সপ্তাহের মধ্যে জন্মগ্রহণকারীদেরকে পূর্ণ গর্ভকাল (ফুল টার্ম) নামে অভিহিত করা হয়।[৪] ৪১ থেকে ৪২ সপ্তাহের মধ্যে জন্মগ্রহণকারীদেরকে বিলম্বিত গর্ভকাল (লেইট টার্ম) ও ৪২ সপ্তাহের পরে গর্ভকালোত্তর (পোস্ট-টার্ম) বলা হয়।[৪] চিকিৎসাগত প্রয়োজন ছাড়া ৩৯ সপ্তাহের আগে প্রসব প্রবর্তনা (লেবার ইনডাকশন) বা সিজারিয়ান সেকশন (জরায়ু ছেদন) পদ্ধতিতে সন্তান প্রসবের জন্য সুপারিশ করা হয় না।[১৮]
| গর্ভধারণ | |
|---|---|
| প্রতিশব্দ | গর্ভাবস্থা, গর্ভাধান |
 | |
| গর্ভধারণের তৃতীয় ত্রিমাসে উপনীত একজন নারী। | |
| বিশেষত্ব | ধাত্রীবিদ্যা, প্রসূতিতন্ত্র |
| লক্ষণ | মাসিক বন্ধ হয়ে যাওয়া, স্তনে ব্যথা, বমিভাব ও বমন, ক্ষুধা, ঘনঘন প্রস্রাব[১] |
| জটিলতা | গর্ভস্রাব বা গর্ভচ্যুতি, গর্ভকালীন উচ্চ রক্তচাপজনিত রোগ, গর্ভকালীন ডায়াবেটিস, লৌহ-ঘাটতিজনিত রক্তশূন্যতা, তীব্র বমনেচ্ছা ও বমন[২][৩] |
| রোগের সূত্রপাত | নিষেক সংঘটিত হওয়ার সময় থেকে। |
| স্থিতিকাল | ~ সর্বশেষ ঋতুকাল থেকে ৪০ সপ্তাহ (গর্ভধারণের সময় থেকে ৩৮ সপ্তাহ)[৪][৫] |
| কারণ | যৌনসঙ্গম, সহায়ক প্রজনন প্রযুক্তি[৬] |
| ঝুঁকির কারণ | প্রি-এক্লাম্পসিয়া (প্রাক্-গর্ভাক্ষেপ), এক্লাম্পসিয়া (গর্ভাক্ষেপ) |
| রোগনির্ণয়ের পদ্ধতি | গর্ভধারণ পরীক্ষা[৭] |
| প্রতিরোধ | জন্ম নিয়ন্ত্রণ (জরুরি গর্ভনিরোধসহ)[৮] |
| চিকিৎসা | প্রসবপূর্ব সেবা,[৯] গর্ভপাত[৮] |
| ঔষধ | ফলিক অ্যাসিড, লৌহ সম্পূরণ[৯][১০] |
| সংঘটনের হার | ২১ কোটি ৩০ লাখ (২০১২)[১১] |
| মৃতের সংখ্যা | ২,৩০,৬০০ (২০১৬)[১২] |
পরিভাষা

চিকিৎসাবিজ্ঞানে গর্ভধারণসংক্রান্ত পরিভাষা হলো গ্র্যাভিড (gravid) বা গর্ভবতী ও প্যারাস (parous)। ইংরেজি গ্র্যাভিড শব্দটি এসেছে লাতিন ভাষার gravis (গ্রাভিস) শব্দ থেকে যার অর্থ ভারী।[১৯] গর্ভবতী মহিলাকে কখনো কখনো গ্র্যাভিডা (অন্তঃসত্ত্বা) হিসেবেও অভিহিত করা হয়।[২০] গ্র্যাভিডিটি বলতে একজন মহিলা কত সংখ্যকবার গর্ভধারণ করেছেন তা বুঝায়। অনুরূপভাবে, প্যারিটি বা প্রসবতা বলতে একজন মহিলা কত সংখ্যকবার গর্ভধারণকে প্রাণধারণক্ষম দশা পর্যন্ত নিয়ে যেতে পেরেছেন তার সংখ্যাকে বুঝায়।[২১] যমজ ও অন্যান্য বহুপ্রসবকে একটি গর্ভধারণ ও প্রসব হিসেবে গণনা করা হয়। যে মহিলা কখনো গর্ভধারণ করেনি তাকে নালিগ্র্যাভিডা (অপ্রসবা বা বন্ধ্যা) নামে অভিহিত করা হয়। যে মহিলা প্রথমবার গর্ভধারণ করেন তাকে প্রাইমিগ্র্যাভিডা (প্রথম প্রসবা বা প্রথম গর্ভা)[২২] ও একাধিকবার গর্ভধারণকারীকে মাল্টিগ্র্যাভিডা বা মাল্টিপ্যারাস (বহুপ্রসবা) নামে অভিহিত করা হয়।[২০][২৩]সুতরাং, দ্বিতীয় গর্ভধারণকালে একজন মহিলাকে গ্র্যাভিডা ২, প্যারা ১ হিসেবে এবং জীবিত সন্তান প্রসবের পর গ্র্যাভিডা ২, প্যারা ২ হিসেবে অভিহিত করা হবে। চলমান গর্ভধারণ, গর্ভপাত, গর্ভচ্যুতি এবং/অথবা মৃত প্রসবের ক্ষেত্রে প্যারিটি বা প্রসব সংখ্যা বা প্রসবতা গ্র্যাভিডা সংখ্যার তুলনায় কম হয়। যে মহিলা কখনোই ২০ সপ্তাহের বেশি সময় ধরে গর্ভধারণ করতে পারেনি তাকে নালিপ্যারাস (অপ্রসবা) হিসেবে আখ্যায়িত করা হয়।[২৪] গর্ভধারণের ৩৭-তম সপ্তাহকে গর্ভকাল (টার্ম), ৩৭ সপ্তাহের কম হলে প্রাক্-গর্ভকাল (প্রিটার্ম) ও ৪২ সপ্তাহ বা এর বেশি হলে গর্ভকালোত্তর (পোস্ট-টার্ম) হিসেবে বিবেচনা করা হয়। আমেরিকান কলেজ অব অবস্টেট্রিসিয়ান্স অ্যান্ড গাইনিকোলজিস্টস্ এই সময়সীমাকে আরও কয়েক ভাগে বিভক্ত করার সুপারিশ করেছে। তাদের মতে, ৩৭ থেকে ৩৯ সপ্তাহ প্রারম্ভিক গর্ভকাল (আর্লি টার্ম), ৩৯ থেকে ৪১ সপ্তাহ পূর্ণ গর্ভকাল (ফুল টার্ম) ও ৪১ থেকে ৪২ সপ্তাহ বিলম্বিত গর্ভকাল (লেইট টার্ম)।[২৫]
জনসংখ্যাতত্ত্ব ও পরিসংখ্যান
২০১২ সালে প্রায় ২১ কোটি ৩০ লাখ সংখ্যক গর্ভধারণ ঘটে, যার মধ্যে ১৯ কোটি (৮৯%) ছিল উন্নয়নশীল দেশে এবং ২ কোটি ৩০ লাখ (১১%) ছিল উন্নত দেশে।[১১] ১৫ থেকে ৪৪ বছর বয়সি প্রতি ১,০০০ সংখ্যক মহিলাদের মধ্যে ১৩৩ জন গর্ভধারণ করে।[১১] স্বীকৃত গর্ভধারণের ১০% থেকে ১৫% ক্ষেত্রে গর্ভস্রাব বা গর্ভচ্যুতি ঘটে[২] ২০১৬ খ্রিষ্টাব্দে গর্ভধারণের জটিলতায় ২,৩০,৬০০ সংখ্যক মাতৃমৃত্যুর ঘটনা ঘটে, ১৯৯০ খ্রিষ্টাব্দে এই সংখ্যা ছিল ৩,৭৭,০০০ জন।[১২] সাধারণ কারণগুলো হলো রক্তক্ষরণ, প্রসবোত্তর সংক্রমণ, গর্ভকালীন উচ্চ রক্তচাপজনিত রোগ, প্রতিবদ্ধ প্রসব, গর্ভচ্যুতি, গর্ভপাত বা অস্থানিক গর্ভ (এক্টোপিক প্রেগন্যান্সি)।[১২] বৈশ্বিকভাবে, মোট গর্ভধারণের ৪৪% হলো অপরিকল্পিত।[২৬] অনাকাঙ্ক্ষিত বা অপরিকল্পিত গর্ভধারণের অর্ধেকের বেশি ক্ষেত্রে (৫৬%) গর্ভপাত ঘটানো হয়।[২৬] একটি প্রতিবেদনে দেখা যায়, যুক্তরাষ্ট্রের অনাকাঙ্ক্ষিত গর্ভধারণের ক্ষেত্রে ৬০% নারী গর্ভধারণ শুরুর মাসে জন্ম নিয়ন্ত্রণ পদ্ধতি কিছুটা ব্যবহার করেছিল।[২৭]
লক্ষণ ও চিহ্নসমূহ


গর্ভধারণের সাধারণ লক্ষণ ও চিহ্নসমূহ দৈনন্দিন জীবনযাপনে বিঘ্ন ঘটায় না বা মা ও শিশুর স্বাস্থ্যঝুঁকি তৈরি করে না। তবে, গর্ভধারণের জটিলতাসমূহ আরও গুরুতর উপসর্গ তৈরি করতে পারে, যেমন রক্তশূন্যতার সাথে সংশ্লিষ্ট সমস্যাবলি।গর্ভধারণের সাধারণ লক্ষণ ও চিহ্নসমূহ নিম্নরূপ:
- ক্লান্তি, খুবই সাধারণ লক্ষণ যা গর্ভধারণের প্রথম দিকে দেখা যায়।
- প্রাতঃকালীন অসুস্থতা: ৭০% ক্ষেত্রে দেখা যায়, প্রথম গর্ভধারণের সময় বেশি দেখা যায় এবং পরবর্তী গর্ভধারণের সময় এর প্রবণতা কমে যায়। সাধারণত মাসিক বন্ধ হওয়ার পরপরই এটি দেখা যেতে পারে এবং ১৬ সপ্তাহের পর সাধারণত আর থাকে না। এর তীব্রতার মাত্রা বিভিন্ন হতে পারে, যেমন সকালে বিছানা থেকে ওঠার পর বমিভাব, ক্ষুধামান্দ্য এমনকি বমন। তবে, এটি সাধারণত মায়ের স্বাস্থ্যগত অবস্থাকে প্রভাবিত করে না।[২৮]
- কোষ্ঠকাঠিন্য
- শ্রোণিচক্রে ব্যথা
- কোমর ব্যথা
- ব্র্যাক্সটন হিক্স সংকোচন: জরায়ু পেশির বিক্ষিপ্ত, অনিয়মিত সংকোচন ও প্রসারণ। এটি সাধারণত ৬ সপ্তাহ থেকে শুরু হলেও গর্ভধারণের দ্বিতীয় বা তৃতীয় সপ্তাহের পূর্বে অনুভব করা যায় না। এর মাধ্যমে দেহ সত্যিকারের প্রসবের জন্য প্রস্তুত হয়। এটি গর্ভধারণের একটি স্বাভাবিক ঘটনা। কিছুটা অস্বস্তিদায়ক হলেও এতে কোনো ব্যথা হয় না। ঋতুকালীন খিল ধরা বা পেটের নির্দিষ্ট কিছু অংশ শক্ত হয়ে যাওয়ার মতো ঘটনা ঘটে যা সাধারণত ৩০ সেকেন্ড স্থায়ী হয়।[২৯][৩০][৩১]
- প্রান্তীয় শোথ: পা ফুলে যাওয়া, এটি গর্ভধারণের শেষের দিকে প্রায়শই দেখা যায়। জরায়ু কর্তৃক নিম্ন মহাশিরা (ইনফিরিয়র ভিনা কেভা) ও শ্রোণীয় শিরা (পেলভিক ভেইন) সংনমিত হওয়ার ফলে নিম্নাঙ্গে উদস্থৈতিক চাপ (হাইড্রোস্ট্যাটিক প্রেশার) বৃদ্ধি পাওয়াই এরূপ ঘটে।
- নিম্ন রক্তচাপ: নিম্ন মহাশিরা ও উদর মহাধমনি (অ্যাবডোমিনাল অ্যাওর্টা) উভয়ের সংনমন ঘটার ফলে এরূপ হতে পারে। (অ্যাওর্টোকেভাল কম্প্রেশন সিনড্রোম)।
- ঘনঘন প্রস্রাব হওয়া: গর্ভবতী নারীদের সাধারণত ৮-১২তম সপ্তাহের দিকে প্রায়শই এই সমস্যাটি হয়, কিছু কারণে এই সমস্যাটি দেখা দেয়, যেমন জরায়ুর অতি অগ্রানত (অ্যান্টিভার্টেড) অবস্থানের কারণে মূত্রাশয়ের ফান্ডাসে (অধোদেশ) স্থূলাকার জরায়ু চাপ প্রদান করে, মূত্রাশয়ের শ্লৈষ্মিক ঝিল্লির রক্তাধিক্য (কনজেশন) ও মায়ের অভিস্রবণ নিয়ন্ত্রণের (অসমোরেগুলেশন) পরিবর্তনের ফলে তৃষ্ণা ও প্রস্রাব বৃদ্ধি পায়। ১২ সপ্তাহের পর জরায়ু অপরের দিকে সোজা হয়ে অবস্থান করায় সমস্যাটি দূর হয়ে যায়।
- মূত্রনালির সংক্রমণ[৩২]
- প্রস্ফীত শিরা (ভ্যারিকোস ভেইন) শিরাস্থ মসৃণ পেশির শ্লথন বা শিথিলতা ও ইন্ট্রাভাস্কিউলার বা অন্তর্বাহ চাপ বৃদ্ধি পাওয়ায় স্থায়ীভাবে শিরা ফুলে যায়।
- অর্শরোগ (পাইল্জ্): মলনালির শিরাসমূহ (রেক্টাল ভিনাস প্লেক্সাস) ফুলে যায়। কোষ্ঠকাঠিন্যের জন্য মলত্যাগের সময় কোঁত পাড়া, গর্ভধারণের শেষের দিকে উদরের অভ্যন্তরে চাপ বৃদ্ধি পাওয়া, শিরাস্থ রক্ত ফেরত আসা ব্যাহত হওয়া প্রভৃতি কারণে অর্শ বা পাইল্জ্ দেখা দিতে পারে।[৩৩]
- উদ্গিরণ, বুকজ্বালা, বমনেচ্ছা.
- গর্ভদাগ
- স্তনব্যথা: প্রথম ত্রিমাসে বেশি দেখা যায় এবং যারা অল্প বয়সে গর্ভবতী হয় তাদের ক্ষেত্রে বেশি দেখা যায়।[৩৪]
- স্তন: প্রারম্ভিক সপ্তাহগুলোতেই ইস্ট্রোজেন ও প্রোজেস্টেরন হরমোনের প্রভাবে স্তনের আকার স্পষ্টভাবে বড়ো হয়, রক্তপ্রবাহ বেড়ে যাওয়ায় ত্বকের নিচে নীলাভ শিরাসমূহ দৃশ্যমান হয়। কারও কারও ক্ষেত্রে, পেক্টোরালিস মেজর পেশির নিচে স্তন টিসু বৃদ্ধিপ্রাপ্ত হয় এবং ব্যথা অনুভূত হয় যা অ্যাক্সিলারি টেইল নামে পরিচিত।[৩৫]
- স্তনবৃন্ত ও বৃন্তবৃতি: স্তনবৃন্ত আকারে বড়ো, খাড়া ও গাঢ়ভাবে রঙ্গিত হয়ে যায়। অগর্ভাবস্থায় অদৃশ্য থাকা কতক সিবেশাস বা স্নেহগ্রন্থি (৫-১৫) আকারে বড়ো হয় (হাইপারট্রফি বা অতিবৃদ্ধি) যাদেরকে মন্টগোমারি টিউবারকল বা গুটিকা বলে। স্তনবৃন্তের চারিদিকে এগুলো থাকে। এদের ক্ষরণ স্তনবৃন্ত ও অ্যারিওলা বা বৃন্তবৃতিকে আর্দ্র ও স্বাস্থ্যকর রাখে। দ্বিতীয় ত্রিমাসে একটি অপেক্ষাকৃত কম লক্ষণীয় ও অনিয়তভাবে রঙ্গিত বাহ্যিক অঞ্চল দৃশ্যমান হয় যাকে সেকেন্ডারি অ্যারিওলা (গৌণ বৃন্তবৃতি বা ক্ষেত্রিকা) বলে। ১২ সপ্তাহের দিকে স্তনে চাপ দিলে শালদুধ বের হতে পারে যা প্রথম দিকে আঠালো থাকে, পরবর্তীতে ১৬ সপ্তাহের দিকে এটি ঘন ও হলুদাভ হয়ে যায়। পূর্বে কখনো স্তন্যদান করেনি এমন কারও স্তন থেকে শালদুধের নিঃসরণ গর্ভধারণের একটি গুরুত্বপূর্ণ লক্ষণ।[৩৫]
- মেছতা বা মেচেতা (মেলাজ্মা): মুখে কালচে বা বাদামি ছোপ ছোপ দাগ পড়ে, সাধারণত সন্তান প্রসবের কয়েক মাস পরে বিলীন হয়ে যায়। ৬ষ্ঠ-৮ম সপ্তাহের দিকে ভারী-ভারী বা পরিপূর্ণতা ও 'সুঁই ফোটানো' অনুভূতি লক্ষ করা যায়, বিশেষ করে প্রথম-প্রসবাদের ক্ষেত্রে এটা বেশি লক্ষণীয়।[২৮]
সময়রেখা
| ঘটনা | গর্ভকালীন বয়স (সর্বশেষ মাসিক থেকে শুরু) | নিষেক বয়স | ডিম্বরোপণ বয়স |
|---|---|---|---|
| রজঃচক্র শুরু | গর্ভধারণের ১ম দিন | গর্ভবতী না | গর্ভবতী না |
| যৌন মিলন ও ডিম্বক্ষরণ হয় | ২ সপ্তাহের গর্ভবতী | গর্ভবতী না | গর্ভবতী না |
| নিষেক; ক্লিভেজ বা সম্ভেদ দশা শুরু[৩৬] | ১৫তম দিন[৩৬] | ১ম দিন[৩৬][৩৭] | গর্ভবতী না |
| ব্লাস্টোসিস্ট বা কোরকথলিকার ডিম্বরোপণ (ইমপ্লান্টেশন) শুরু | ২০তম দিন | ৬ষ্ঠ দিন[৩৬][৩৭] | ০ দিন |
| ডিম্বরোপণ সমাপ্ত | ২৬তম দিন | ১২তম দিন[৩৬][৩৭] | ৬ষ্ঠ দিন (বা ০ দিন) |
| ভ্রুণীয় দশা শুরু; প্রথম মাসিক বন্ধ | ৪ সপ্তাহ | ১৫তম দিন[৩৬] | ৯ম দিন |
| হৃদ্যন্ত্রের কার্যক্রম আল্ট্রাসনোগ্রাফির মাধ্যমে শনাক্ত করা যায় | ৫ সপ্তাহ, ৫ দিন[৩৬] | ২৬তম দিন[৩৬] | ২০তম দিন |
| প্রভ্রূণীয় দশা শুরু | ১০ সপ্তাহ, ১ দিন[৩৬] | ৮ সপ্তাহ, ১ দিন[৩৬] | ৭ সপ্তাহ, ২ দিন |
| প্রথম ত্রিমাস শেষ | ১৩ সপ্তাহ | ১১ সপ্তাহ | ১০ সপ্তাহ |
| দ্বিতীয় ত্রিমাস শেষ | ২৬ সপ্তাহ | ২৪ সপ্তাহ | ২৩ সপ্তাহ |
| প্রসব | ৩৯–৪০ সপ্তাহ | ৩৭–৩৮ সপ্তাহ[৩৭](p108) | ৩৬–৩৭ সপ্তাহ |
গর্ভধারণের সময় গণনা সাধারণত গর্ভকালীন বয়স (জেস্টেশনাল এইজ) হিসেবে করা হয়, যার প্রথম দিন হচ্ছে নারীর সর্বশেষ মাসিকের প্রথম দিন। এই পদ্ধতি অনুযায়ী কোনো নারীকে গর্ভবতী হিসেবে গণনা করা হয় নিষেকের দুই সপ্তাহ ও ডিম্বরোপণ বা ইমপ্লান্টেশনের তিন সপ্তাহ পূর্বে। কখনো কখনো সময় গণনায় নিষেক বয়স (ফার্টিলাইজেশন এইজ) ব্যবহার করা হয়, যা প্রকৃতপক্ষে গর্ভধারণের সময় থেকে ভ্রূণের বয়স।
গর্ভকালীন বয়সের শুরু
দি আমেরিকান কংগ্রেস অব অবস্টেট্রিসিয়ান্স অ্যান্ড গাইনিকোলজিস্টস্ গর্ভকালীন বয়স গণনায় নিম্নোক্ত পদ্ধতির সুপারিশ করেছেন:[৩৮]
- সর্বশেষ মাসিকের প্রথম দিন থেকে সরাসরি গণনা করা।
- শুরুর দিকে আল্ট্রাসনোগ্রাফি (শব্দোত্তর চিত্রণ) করে বয়স নির্ণয় করা; যদি প্রাথমিক আল্ট্রাসাউন্ডের মাধ্যমে নির্ণীত বয়সের সাথে শেষ মাসিকের তারিখ থেকে নির্ণীত বয়সের গড়মিল দেখা যায়, তাহলে প্রথমদিকের আল্ট্রাসাউন্ডকেই প্রাধান্য দেওয়া হয়।[৩৮]
- ইন ভিট্রো ফার্টিলাইজেশন (আইভিএফ)-এর ক্ষেত্রে, ডিম্বকোষ পুনরুদ্ধার (উওসাইট রিট্রিভ্যাল) বা কো-ইনকিউবেশনের (সহ-ডিম্বোস্ফোটন)সময় থেকে দিন গণনা করে এর সাথে ১৪ দিন যোগ করা হয়।[৩৯]
ত্রিমাস
গর্ভধারণকে তিনটি ট্রাইমেস্টার বা ত্রিমাসে ভাগ করা হয়, প্রত্যেক ট্রাইমেস্টার প্রায় তিন মাসে বিভক্ত।[৪] প্রত্যেক ত্রিমাসের দৈর্ঘ্য উৎস অনুযায়ী বিভিন্ন হতে পারে।
- প্রথম ত্রিমাস শুরু হয় উপরে বর্ণিত গর্ভকালীন বয়স শুরুর সাথে সাথে, অর্থাৎ, ১ম সপ্তাহ শুরু বা ০ সপ্তাহ + ০ দিন গর্ভকালীন বয়স। এটি ১২ সপ্তাহে শেষ হয় (১১ সপ্তাহ + ৬ দিন গর্ভকালীন বয়স)।[৪] বা ১৪ সপ্তাহের শেষে (১৩ সপ্তাহ + ৬ দিন গর্ভকালীন বয়স).[৪০]
- দ্বিতীয় ত্রিমাস আরম্ভ হয়, ১৩তম সপ্তাহের (১২ সপ্তাহ + ০ দিন গর্ভকালীন বয়স) শুরু[৪] ও ১৫ তম সপ্তাহের (১৪ সপ্তাহ + ০ দিন গর্ভকালীন বয়স) শুরুর মধ্যবর্তী সময়ে।[৪০] এটি শেষ হয় ২৭তম সপ্তাহের (২৬ সপ্তাহ + ৬ দিন গর্ভকালীন বয়স)[৪০] বা ২৮তম সপ্তাহের শেষে।[৪]
- তৃতীয় ত্রিমাস আরম্ভ হয় ২৮তম সপ্তাহের শুরু (২৭ সপ্তাহ + ০ দিন গর্ভকালীন বয়স)[৪০] বা ২৯তম সপ্তাহের (২৮ সপ্তাহ + ০ দিন গর্ভকালীন বয়স) শুরু থেকে।[৪] সন্তান প্রসব পর্যন্ত এটি চলমান।

যথাযথ সময় গণনা

প্রসবের যথাযথ সময় নির্ণয় মূলত দুটি বিষয়ের উপর নির্ভর করে:
- গর্ভকালীন বয়সের উৎস হিসেবে কোন সময় বিন্দুটি ব্যবহৃত হবে তা নির্ধারণ।
- উপর্যুক্ত সময় বিন্দু থেকে প্রসবের সময়ে প্রাক্কলিত গর্ভকালীন বয়স যুক্ত করা। গড়ে ২৮০ দিন (৪০ সপ্তাহ) গর্ভকালীন বয়সে সন্তান প্রসব হয়, যার ফলে এটি প্রায়শই প্রত্যেক গর্ভধারণের ক্ষেত্রে প্রমিত প্রাক্কলন হিসেবে ব্যবহৃত হয়।[৪২]
আমেরিকান কলেজ অব অবস্টেট্রিসিয়ান্স অ্যান্ড গাইনিকোলজিস্টস্ পূর্ণ কালকে তিন ভাগে বিভক্ত করেছে:[৪৩]
- প্রারম্ভিক গর্ভকাল (আর্লি টার্ম): ৩৭ সপ্তাহ ০ দিন থেকে ৩৮ সপ্তাহ ৬ দিন পর্যন্ত।
- পূর্ণ-গর্ভকাল (ফুল-টার্ম): ৩৯ সপ্তাহ ০ দিন থেকে ৪০ সপ্তাহ ৬ দিন পর্যন্ত।
- বিলম্বিত-গর্ভকাল (লেইট টার্ম): ৪১ সপ্তাহ ০ দিন থেকে ৪১ সপ্তাহ ৬ দিন পর্যন্ত।
- গর্ভকালোত্তর (পোস্ট-টার্ম): ৪২ সপ্তাহ ০ দিন বা এর অধিক।
একটি গর্ভধারণের যথাযথ তারিখ নির্ণয়ে নেগেলের বিধি একটি আদর্শ পদ্ধতি, যেখানে প্রসবের সময় গর্ভকালীন বয়স ২৮০ দিন ধরা হয়। এই বিধি মতে, গর্ভকালীন বয়সের শুরু থেকে এক বছর যোগ করে তিন মাস বিয়োগ করা হয় এবং এর সাথে সাত দিন যোগ করা হয়। তাছাড়া কিছু মোবাইল অ্যাপ রয়েছে, যেগুলো একে অপরের তুলনায় প্রায় সঙ্গতিপূর্ণ তথ্য প্রদান করে এবং অধিবর্ষেও সঠিক তারিখ দেখায়, অন্যদিকে কাগজের তৈরি গর্ভধারণ চক্র একে অপরের থেকে সাত দিন কমবেশি হয় এবং সাধারণত অধিবর্ষে সঠিক তারিখ প্রদর্শন করে না।[৪৪]অধিকন্তু, প্রাক্কলিত যথাযথ তারিখের সীমার মধ্যে প্রকৃত প্রসব ঘটার একটি নির্দিষ্ট সম্ভাব্যতা রয়েছে। একক জীবিত প্রসব নিয়ে করা এক গবেষণায় দেখা গিয়েছে যে, সন্তান প্রসব প্রথম ত্রিমাসে কৃত আল্ট্রাসনোগ্রাম (শব্দোত্তর চিত্র) থেকে প্রাক্কলিত তারিখ থেকে ১৪ দিন ও সর্বশেষ মাসিকের তারিখ থেকে প্রাক্কলিত তারিখ হতে ১৬ দিন কমবেশি হয়।[৪১]
শারীরবৃত্তি
সক্ষমতা
প্রজনন ক্ষমতা (ফার্টিলিটি) ও ফিকান্ডিটি (গর্ভাধানক্ষমতা) বলতে নিষিক্ত করা, ক্লিনিক্যাল গর্ভধারণ প্রতিষ্ঠা করা ও জীবিত সন্তান প্রসব করাকে বুঝায়। সন্তান জন্মদানের ক্ষমতা ক্ষতিগ্রস্ত হওয়া বা হ্রাস পাওয়াকে অনুর্বরতা (ইনফার্টিলিটি) বলে, অপরদিকে সন্তান জন্মদানের স্থায়ী অক্ষমতাকে বন্ধ্যত্ব (স্টেরিলিটি) বলে।[৪৫]গর্ভধারণের সক্ষমতা নির্ভর করে প্রজননতন্ত্র, এর বিকাশ, বৈচিত্র্য ও ব্যক্তির অবস্থার উপর।আন্তঃলিঙ্গ (ইন্টারসেক্স) ও ট্রান্সজেন্ডারসহ যে-সব নারীর কার্যকর স্ত্রী প্রজননতন্ত্র রয়েছে, তারা গর্ভধারণে সক্ষম। কোনো কোনো ক্ষেত্রে, কেউ হয়ত নিষেকযোগ্য ডিম্বাণু উৎপাদনে সক্ষম, কিন্তু গর্ভাশয় নেই সেক্ষেত্রে তারা সারোগেসি পদ্ধতি গ্রহণ করতে পারে।[৪৬]
আরম্ভ
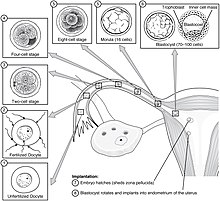
ফলিকল উদ্দীপক হরমোনসহ বিভিন্ন হরমোনের আন্তঃক্রিয়ার ফলে কোষথলিজনন (ফলিকিউলোজেনেসিস) ও ঊওজেনেসিস (ডিম্বোৎপাদন) প্রক্রিয়ায় একটি পরিপক্ব ডিম্বকোষ তৈরি হয় যাকে স্ত্রী গ্যামিট বলে। নিষেক হলো এমন একটি ঘটনা যেখানে ডিম্বকোষ পুং জননকোষ (গ্যামিট) স্পার্মাটোজোওনের (চলনক্ষম শুক্রাণু) সাথে মিলিত হয়। নিষেকের পরে, স্ত্রী ও পুং জননকোষের সম্মিলিত বস্তুটিকে জাইগোট (ভ্রূণবীজ) বলা হয়। সাধারণত যৌনমিলনের পরে স্ত্রী ও পুং জননকোষের সম্মিলন ঘটে। যৌনমিলনের মাধ্যমে গর্ভধারণ হার সর্বোচ্চ হয় ঋতুচক্রের সময়ে ডিম্বক্ষরণের ৫ দিন পূর্ব থেকে শুরু করে পরবর্তী ১ থেকে ২ দিন পর্যন্ত।[৪৭] এ-ছাড়াও সহায়ক প্রজনন প্রযুক্তি যেমন কৃত্রিম পরিনিষেক (আর্টিফিশিয়াল ইনসেমিনেশন) ও ইন ভিট্রো ফার্টিলাইজেশন বা বহির্দেহ নিষেকের মাধ্যমেও নিষেক ঘটতে পারে। নিষেককে কখনো কখনো গর্ভধারণের সূচনা হিসেবে বিবেচনা করা হয়, এই সময় থেকে গণনাকৃত বয়সকে নিষেক বয়স বলা হয়। নিষেক সাধারণত পরবর্তী প্রত্যাশিত ঋতুস্রাবের দুই সপ্তাহ পূর্বে সংঘটিত হয়। কেউ কেউ তৃতীয় আরেকটি সময়বিন্দুকে গর্ভধারণের প্রকৃত প্রারম্ভকাল হিসেবে বিবেচনা করেন: এটি হলো ডিম্বরোপণকাল, যখন ভ্রূণবীজ জরায়ুতে সংযুক্ত হয়। এটি নিষেকের এক সপ্তাহ থেকে দশ দিন পরে ঘটে।[৪৮]
ভ্রূণ ও প্রভ্রূণের বিকাশ
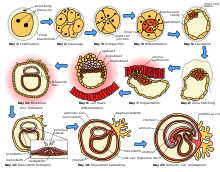
শুক্রাণু ও ডিম্বকোষ (যা নারীর দুটি ডিম্বাশয়ের একটি থেকে অবমুক্ত হয়) দুটি ডিম্বনালির একটিতে মিলিত হয়। নিষিক্ত ডিম্বকোষ, যা জাইগোট (ভ্রূণবীজ) নামে পরিচিত, জরায়ু অভিমুখে যাত্রা শুরু করে, এই ভ্রমণ সম্পন্ন করতে এক সপ্তাহের মতো সময় লাগতে পারে। পুং ও স্ত্রী কোষ মিলিত হওয়ার ২৪ থেকে ৩৬ ঘণ্টা পরে কোষ বিভাজন শুরু হয়। কোষ বিভাজন খুব দ্রুতগতিতে চলতে থাকে, কোষের এই দশাটি ব্লাস্টোসিস্ট (কোরকথলিকা) নামে পরিচিত। ব্লাস্টোসিস্ট জরায়ুতে পৌঁছার পর এর প্রাচীরে সংযুক্ত হয়, এই প্রক্রিয়াটিকে ডিম্বরোপণ (ইমপ্লান্টেশন) বলে। যে কোষপিণ্ডটি থেকে মানব শিশুর উৎপত্তি তার প্রায় প্রথম দশ সপ্তাহের বৃদ্ধি বা বিকাশকে ভ্রূণজনি বা ভ্রূণবিকাশ বলে। এই সময়ে কোষসমূহ বিভিন্ন দেহতন্ত্রে বিভেদিত হতে শুরু করে। অঙ্গ, দেহ ও স্নায়ুতন্ত্রের মূল রূপরেখা প্রতিষ্ঠিত হয়। ভ্রূণীয় দশার শেষ দিকে, আঙুল, চোখ, মুখ ও কান দৃশ্যমান হতে শুরু করে। এই সময়ে ভ্রূণকে প্রতিরক্ষা প্রদানকারী অঙ্গসমূহ (যেমন অমরা (গর্ভফুল) ও নাভিরজ্জু) গঠিত হতে শুরু করে। অমরা বা প্লাসেন্টা বিকাশমান ভ্রূণকে জরায়ু প্রাচীরের সাথে সংযুক্ত করে এবং মায়ের দেহের রক্তের মাধ্যমে পুষ্টি গ্রহণ, বর্জ্য পদার্থ অপসারণ ও গ্যাসীয় বিনিময় কাজে সাহায্য করে। নাভিরজ্জু হলো ভ্রূণ বা প্রভ্রূণকে অমরার সাথে সংযোগকারী রজ্জু।গর্ভকালীন বয়স দশ সপ্তাহ হলে ভ্রুণকে ফিটাস বা প্রভ্রূণ বলে।[৪৯] প্রভ্রূণীয় দশা শুরু হলে গর্ভচ্যুতির ঝুঁকি ব্যাপকভাবে কমে যায়[৫০] এই পর্যায়ে, একটি প্রভ্রূণ ৩০ মিমি (১.২ ইঞ্চি) দীর্ঘ হয়, আল্ট্রাসাউন্ডের মাধ্যমে হৃৎস্পন্দন দেখা যায় এবং প্রভ্রূণ অনৈচ্ছিক নড়াচড়া করে।[৫১] প্রভ্রূণের চলমান বিকাশকালীন, ভ্রূণীয় দশায় গঠিত দেহতন্ত্র ও অঙ্গসমূহ বৃদ্ধি পেতে থাকে। গর্ভধারণের তৃতীয় মাসে যৌনাঙ্গসমূহ দৃশ্যমান হতে শুরু করে। প্রভ্রূণ ওজন ও দৈর্ঘ্য উভয় দিক থেকেই বৃদ্ধি পেতে থাকে, যদিও শারীরিক বৃদ্ধির বেশিরভাগই গর্ভধারণের শেষ দিকের সপ্তাহগুলোতে হয়।গর্ভধারণের ৫ম সপ্তাহের শেষ দিকে প্রথমবারের মতো বৈদ্যুতিক মস্তিষ্ক সক্রিয়তা শনাক্ত হয়, তবে এটি সজ্ঞান মস্তিষ্ক সক্রিয়তার শুরুর চেয়ে বরং মস্তিষ্ক-মৃত্যুর মতো আদি স্নায়ু সক্রিয়তা। ৭ম সপ্তাহের আগে স্নায়ুসন্ধি (সাইন্যাপ্স) গঠন শুরু হয় না।[৫২] ২৪তম গর্ভকালীন বয়সে সংবেদী কর্টেক্স ও থ্যালামাসের মধ্যে স্নায়ুসংযোগ তৈরি হয়, তবে প্রায় ৩০ সপ্তাহের আগে তাদের কার্যক্রম শুরুর প্রমাণ পাওয়া যায় না, যখন সামান্য চেতনা, স্বপ্ন দেখা ও ব্যথা অনুভব করার মতো সক্ষমতা তৈরি হয়।[৫৩]প্রথম ত্রিমাসে প্রভ্রূণ নড়াচড়া শুরু করলেও দ্বিতীয় ত্রিমাসের আগে তা অনুভব করা যায় না (কুইকেনিং বা গর্ভসঞ্চালন)। এটি সাধারণত চতুর্থ মাসে হয়, আরও সুনির্দিষ্টভাবে ২০তম থেকে ২১তম সপ্তাহে বা পূর্বে গর্ভবতী হওয়া নারীর ক্ষেত্রে ১৯তম সপ্তাহে। কোনো কোনো নারী আরও পরে অনুভব করতে পারে। দ্বিতীয় ত্রিমাসে যখন শরীরের আকারের পরিবর্তন হয়, তখন মাতৃত্ব পোশাক পরিধান করা যেতে পারে।
- নিষেকের পরে ৪র্থ সপ্তাহের ভ্রূণ (গর্ভকালীন বয়স ৬ সপ্তাহ)
- নিষেকের পরে ৮ম সপ্তাহের ভ্রূণ (গর্ভকালীন বয়স ১০ সপ্তাহ)
- নিষেকের পরে ১৮ সপ্তাহের প্রভ্রূণ (গর্ভকালীন বয়স ২০ সপ্তাহ)
- নিষেকের পরে ৩৮ সপ্তাহের প্রভ্রূণ (গর্ভকালীন বয়স ৪০ সপ্তাহ)
- ১ম মাসের আপেক্ষিক আকার (সরলীকৃত চিত্রণ)
- ৩য় মাসের আপেক্ষিক আকার (সরলীকৃত চিত্রণ)
- ৫ম মাসের আপেক্ষিক আকার (সরলীকৃত চিত্রণ)
- ৯ম মাসের আপেক্ষিক আকার (সরলীকৃত চিত্রণ)
মাতৃত্বসংক্রান্ত পরিবর্তন


গর্ভধারণের সময় একজন নারীর অনেক শারীরবৃত্তীয় পরিবর্তন সংঘটিত হয়, যেমন আচরণগত, হৃদ্বাহসংক্রান্ত, রক্তসংক্রান্ত, বিপাকীয়, বৃক্কীয় ও শ্বসনতন্ত্রের পরিবর্তন। রক্তের গ্লুকোজ, শ্বাস-প্রশ্বাস ও হৃদ্গত উৎপাদের বৃদ্ধি প্রয়োজন। পুরো গর্ভকালীন প্রোজেস্টেরন ও ইস্ট্রোজেন মাত্রা বৃদ্ধি পেতে থাকে, যার ফলে হাইপোথ্যালামিক অক্ষ ও রজঃচক্র অবদমিত হয়। অল্প বয়সে (২৫ বছরের কম) গর্ভধারণ করলে স্তন, ডিম্বাশয় ও অন্তর্জরায়ুজ ক্যান্সারের ঝুঁকি কমে যায়। একাধিক পূর্ণ গর্ভকাল গর্ভধারণের ক্ষেত্রে এই ঝুঁকি আরও কমে যায়।[৫৪][৫৫]

প্রভ্রূণ জিনগতভাবে তার মায়ের থেকে আলাদা, তাই এটিকে বেদস্তুরভাবে সফল অ্যালোগ্রাফট (সম কলম) হিসেবে বিবেচিত হয়।[৫৬] এর প্রধান কারণ হচ্ছে গর্ভধারণের সময় অনাক্রম্য সহিষ্ণুতা বৃদ্ধি পাওয়া,[৫৭] যার ফলে কোনো নির্দিষ্ট উদ্দীপনার বিরুদ্ধে অনাক্রম্যতন্ত্রের প্রতিক্রিয়া সৃষ্টিতে মায়ের দেহকে নিবৃত্ত করে।[৫৬]
প্রথম ত্রিমাসে, মিনিট বায়ুচলন প্রায় ৪০ শতাংশ বৃদ্ধি পায়।[৫৮] অষ্টম সপ্তাহের দিকে গর্ভাশয়ের আকৃতি একটি লেবুর সমান বৃদ্ধি পায়। গর্ভধারণের অনেক উপসর্গসমূহ, যেমন বমনেচ্ছা ও স্তন ব্যথা প্রথম ত্রিমাসে দেখা দেয়।[৫৯]
দ্বিতীয় ত্রিমাসের সময়, অধিকাংশ নারী কর্মশক্তিসম্পন্ন হয়ে উঠেন এবং প্রাতঃকালীন অসুস্থতা কমে যাওয়ায় ওজন বাড়তে শুরু করে। এই সময় তারা গর্ভস্থ প্রভ্রূণের নড়াচড়া অনুভব করতে শুরু করেন।ব্র্যাক্সটন হিক্স সংকোচন হলো বিক্ষিপ্ত জরায়ু সংকোচন যা গর্ভধারণের প্রায় ছয় সপ্তাহের দিকে শুরু হয়।[৬০] দ্বিহাস্তিক সংস্পর্শন পরীক্ষার মাধ্যমে এটি অনুভব করা যায়, ঔদরিক সংস্পর্শনের সময় জরায়ু এক সময় দৃঢ় এবং আরেক সময় নরম অনুভূত হয়। যদিও এটি স্বতঃস্ফূর্তভাবে হয়, তথাপি জরায়ু ঘর্ষণের মাধ্যমে এই সংকোচন উদ্দীপিত করা যায়। সংকোচনটি অনিয়মিত, অপৌনঃপুনিক, আক্ষেপক ও ব্যথাহীন, জরায়ুমুখ প্রসারণে এর কোনো প্রভাব নেই। রোগী সংকোচন সম্পর্কে উপলব্ধ থাকেন না। জরায়ুমধ্যস্থ চাপ ৮ মি.মি. (পারদ)-এর নিচে থাকে। পূর্ণ গর্ভকালের কাছাকাছি সময়ে এটি পৌনঃপুনিকভাবে হয়, তীব্রতা বৃদ্ধি পাওয়ার ফলে রোগী কিছুটা অস্বস্তি অনুভব করতে পারে।[৩৫]তৃতীয় ত্রিমাসে সর্বশেষ ওজন বৃদ্ধি ঘটে; পুরো গর্ভধারণ সময়ে সবচেয়ে বেশি ওজনবৃদ্ধি ঘটে এই সময়। উদরের প্রসারণ ঘটে, নাভি উত্তল আকৃতির হয় (বাইরে দিকে বের হয়ে আসার মতো)। জরায়ু (বিকাশমান প্রভ্রূণ ধারণকারী পেশিবহুল অঙ্গ) গর্ভধারণের সময় এর স্বাভাবিক আকারের চেয়ে ২০ গুণ প্রসারিত হয়। গর্ভধারণের পূর্বে জরায়ুর ওজন থাকে ৬০ গ্রাম, দৈর্ঘ্যে প্রায় ৭.৫ সে.মি. ও গহ্বরের ধারণক্ষমতা ৫-১০ মি.লি., পূর্ণ গর্ভকালে এর দৈর্ঘ্য বেড়ে ৩৫ সে.মি. ও ওজন ৯০০-১০০০ গ্রাম হয় এবং ধারণক্ষমতা প্রায় ৫০০-১০০০ গুণ বৃদ্ধি পায়।[৩৫] জরায়ু প্রাচীর অপেক্ষাকৃত পাতলা হয়ে যায়, পূর্ণ গর্ভকালে এর পুরুত্ব ১.৫ সে.মি. বা এর কম হয়। অগর্ভাবস্থার চেয়ে গর্ভাবস্থায় জরায়ু নরম ও স্থিতিস্থাপক অনুভূত হয়।[৩৫]
গর্ভস্থ শিশুর মাথা যখন নিচের দিকে শ্রোণিচক্রে নেমে আসে তখন চিকিৎসা পরিভাষায় তাকে মস্তক শ্রোণিবদ্ধতা (হেড ইনগেজমেন্ট) বলে, এ-সময় উদরের উপরের দিকে চাপ কমে যায় এবং শ্বাস-প্রশ্বাস আরামদায়ক হয় বলে একে লাইটেনিং বা হালকাকরণ নামেও আখ্যায়িত করা হয়। এর ফলে মূত্রাশয়ের ধারণক্ষমতাও অনেক কমে যায়, ফলে ঘনঘন প্রস্রাব করার প্রয়োজন হয় এবং শ্রোণিতল ও মলাশয়ের উপর চাপ বৃদ্ধি পায়। হালকাকরণ বা লাইটেনিং কখন ঘটবে তা পূর্বানুমান করা যায় না। প্রথম গর্ভধারণের ক্ষেত্রে যথাযথ তারিখের কয়েক সপ্তাহ আগে হতে পারে, যদিও এটি পরেও হতে পারে, এমনকি প্রসব বেদনা শুরুর আগ পর্যন্ত নাও হতে পারে। পরবর্তী গর্ভধারণের ক্ষেত্রে এমনটা বেশি হয়।[৬১]
তৃতীয় ত্রিমাসে মায়ের কাজকর্ম ও ঘুমের ভঙ্গিমা সীমাবদ্ধ রক্তপ্রবাহের জন্য প্রভ্রূণের বিকাশকে প্রভাবিত করতে পারে। চিত হয়ে শুয়ে থাকলে বর্ধিত জরায়ু মহাশিরার উপর চাপ প্রয়োগ করে এটিকে সংনমিত করে, বাম কাতে শুয়ে এই অবস্থা থেকে উপশম পাওয়া যায়।[৬২]
সন্তান প্রসব
প্রসব হলো এমন একটি প্রক্রিয়া যার মাধ্যমে একটি শিশু জন্মলাভ করে।[৬৩] প্রসবের সময় নিয়মিত জরায়ু সংকোচন হয়, এর সাথে জরায়ুমুখের পরিবর্তন ঘটে— প্রাথমিকভাবে অবলোপ ও প্রসারণ। প্রসবের সময় বেশ ব্যথা অনুভূত হয়, তবে কিছু কিছু নারী ব্যথাহীন প্রসবের অভিজ্ঞতা লাভ করেন, অন্যদিকে কেউ কেউ বলেন যে, জন্মের দিকে মনোযোগ দিলে প্রসব প্রক্রিয়া ত্বরান্বিত হয় এবং ব্যথার অনুভূতি কম হয়। অধিকাংশ ক্ষেত্রেই যোনিপথে সফলভাবে জন্ম হয়, কিন্তু কখনো কখনো কিছু জটিলতার কারণে সিজারিয়ান সেকশন (জরায়ু ছেদন) নামক অস্ত্রোপচার করার প্রয়োজন হতে পারে।জন্মের পরপর মা ও বাচ্চার মধ্যে হরমোনের প্রভাবে বন্ধন তৈরি হয়। এই সময় মায়ের শরীরে অক্সিটোসিন নামক একটি হরমোন তৈরি হয়, বাচ্চাকে বুকের দুধ খাওয়ানোর সময়েও এই হরমোনটি তৈরি হয়। গবেষণায় দেখা গিয়েছে যে, জন্মের পরপর নবজাতককে মায়ের ত্বকের সংস্পর্শে নিয়ে আসা মা ও বাচ্চা উভয়ের জন্যই উপকারী। বিশ্ব স্বাস্থ্য সংস্থার একটি পুনরীক্ষণ প্রতিবেদন অনুযায়ী, জন্মের অব্যবহিত পরে নবজাতককে মায়ের ত্বকের সংস্পর্শে নিয়ে আনলে ক্রন্দন কমে যায়, মা-শিশুর মধ্যে মিথস্ক্রিয়া গড়ে উঠে এবং মাকে সফলভাবে স্তন্যদানে সাহায্য করে। তাদের সুপারিশ মতে জন্মের দুই ঘণ্টার মধ্যে মা ও নবজাতকের মধ্যে বন্ধন তৈরি করতে হবে, কারণ জীবনের প্রারম্ভিক পরবর্তী সময়ের তুলনায় এই সময়ে শিশুরা সবচেয়ে বেশি প্রাণবন্ত ও সজাগ থাকে।[৬৪]
প্রসব পরিপক্বতা দশাসমূহ
| দশা | শুরু | শেষ |
|---|---|---|
| প্রাক্-গর্ভকাল[৬৫] | - | ৩৭ সপ্তাহে |
| প্রারম্ভিক গর্ভকাল[৬৬] | ৩৭ সপ্তাহ | ৩৯ সপ্তাহ |
| পূর্ণ গর্ভকাল[৬৬] | ৩৯ সপ্তাহ | ৪১ সপ্তাহ |
| বিলম্বিত গর্ভকাল[৬৬] | ৪১ সপ্তাহ | ৪২ সপ্তাহ |
| গর্ভকালোত্তর[৬৬] | ৪২ সপ্তাহ | - |
আদর্শ প্রসবের ক্ষেত্রে প্রসব ব্যথা পূর্ণ গর্ভকালে নিজে থেকেই শুরু হয়।[১৭] ৩৭ সপ্তাহ পূর্ণ হওয়ার আগের ঘটনাকে প্রাক্-গর্ভকাল বলে।[৬৫] প্রাক্-গর্ভকাল প্রসব অনেক ঝুঁকিপূর্ণ বিধায় সম্ভব হলে এড়ানো উচিত।[৬৭]কখনো কখনো যদি ৩৯ সপ্তাহের আগে কোনো নারীর পানি ভাঙে বা জরায়ু সংকোচন হয়, তাহলে জন্ম অনিবার্য হয়ে যায়।[৬৬] তবে, ৩৭ সপ্তাহের পরে স্বতঃস্ফূর্ত জন্ম হলে প্রাক্-গর্ভকাল প্রসবের মতো ঝুঁকি থাকে না, তাই এটিকে পূর্ণ গর্ভকাল হিসেবেই বিবেচনা করা হয়।[৬৩] ৩৯ সপ্তাহের পূর্বে সিজারিয়ান সেকশন (জরায়ু ছেদন) বা প্রসব প্রবর্তনার মাধ্যমে পরিকল্পিত প্রসবের ক্ষেত্রে গর্ভকালের মধ্যে হওয়া সত্ত্বেও জটিলতার ঝুঁকি কিছুটা বেশি থাকে।[৬৮] এর মধ্যে রয়েছে অপরিণত ফুসফুসের জন্য নবজাতকের ক্ষণস্থায়ী দ্রুতশ্বসন, অপরিণত অনাক্রম্যতন্ত্রের কারণে সংক্রমণ, মস্তিষ্ক অপরিণত থাকায় খাওয়ার সমস্যা এবং অপরিণত যকৃতের জন্য জন্ডিস।[৬৯]৩৯ থেকে ৪১ সপ্তাহের মধ্যে জন্মগ্রহণকারী শিশুরা উক্ত সীমার বাইরে জন্মগ্রহণকারীদের তুলনায় অপেক্ষাকৃত ভালো থাকে।[৬৬] এই বিশেষ সময়সীমাকে পূর্ণ গর্ভকাল বলে।[৬৬] যখনই সম্ভব, এই সময়সীমার মধ্যে প্রসব নিজে থেকেই শুরু হওয়ার জন্য অপেক্ষা করা মা ও শিশু উভয়ের স্বাস্থ্যের জন্যই ভালো।[১৭] ইনডাকশন বা প্রবর্তনা দেওয়ার পূর্বে অবশ্যই ঝুঁকি ও উপকার বিবেচনা করে সিদ্ধান্ত নিতে হবে, তবে ৩৯ সপ্তাহের পরে এটি অপেক্ষাকৃত নিরাপদ।[১৭] ৪২ সপ্তাহ অতিক্রম করলে সেটিকে গর্ভকালোত্তর গর্ভধারণ বলা হয়।[৬৬] ৪২ সপ্তাহ অতিক্রম করলে, মা ও শিশু উভয়ের জন্যই জটিলতার ঝুঁকি অনেক বেড়ে যায়।[৭০][৭১] সেই কারণে, জটিলতা নেই এমন ক্ষেত্রে, ধাত্রীবিদ্যাবিশারদগণ ৪১ থেকে ৪২ সপ্তাহের কোনো পর্যায়ে কৃত্রিমভাবে প্রসব বেদনা উৎপন্ন করার সিদ্ধান্ত নেন।[৭২]
প্রসবোত্তর পর্যায়
প্রসবোত্তর পর্যায় বাচ্চা জন্মগ্রহণের অব্যবহিত পরেই শুরু হয় এবং প্রায় ছয় সপ্তাহ ধরে চলমান থাকে। একে সূতিকাদশা (পিউয়ারপেরিয়াম) নামেও আখ্যায়িত করা হয়।[৬৩] এই সময়ে, মায়ের দেহ গর্ভধারণের পূর্বাবস্থায় ফিরে যায়, যেমন হরমোন মাত্রা, জরায়ুর আকার।[৬৩]
শনাক্তকরণ
উপসর্গ দেখে একজন নারী নিজে নিজেই গর্ভধারণের শুরু শনাক্ত করতে পারবেন, গর্ভধারণ পরীক্ষার মাধ্যমেও নির্ণয় করা যায়। গর্ভধারণ অস্বীকার হলো গুরুতর স্বাস্থ্য সমস্যাসংসৃষ্ট একটি গুরুত্বপূর্ণ অবস্থা যেখানে গর্ভবতী নারী গর্ভধারণের বিষয়টি অস্বীকার করেন। ২০তম সপ্তাহ পর্যন্ত এই অস্বীকারের হার প্রতি ৪৭৫ জনে ১ জন। প্রসব পর্যন্ত এই অস্বীকারের অনুপাতে দাঁড়ায় ২,৫০০ জনে ১ জন।[৭৩] অপরদিকে, কিছু কিছু অগর্ভবতী নারী দৃঢ়ভাবে বিশ্বাস করেন যে তারা গর্ভবতী এবং তাদের শরীরে কিছু পরিবর্তনও লক্ষ করা যায়। এই অবস্থাটিকে খলগর্ভ (সিউডোসায়িসিস) বা অলীক গর্ভধারণ (ফ্যান্টম প্রেগন্যান্সি) বলে।[৭৪]
শারীরিক চিহ্নসমূহ

অধিকাংশ গর্ভবতী নারীর ক্ষেত্রে বেশকিছু উপসর্গ দেখা যায় যা গর্ভধারণকে ইঙ্গিত করে।[৭৫] বেশকিছু প্রারম্ভিক চিহ্ন ও উপসর্গ রয়েছে যা গর্ভধারণের সাথে সম্পর্কিত।[৭৬][৭৭] এই চিহ্নসমূহ নিম্নরূপ:
- রক্তে ও মূত্রে হিউম্যান কোরিয়োনিক গোনাডোট্রপিন (এইচসিজি) উপস্থিত থাকা।
- মাসিক বন্ধ হয়ে যাওয়া।
- শেষ মাসিকের পরে তৃতীয় বা চতুর্থ সপ্তাহে ভ্রূণের রোপণের ফলে রক্তক্ষরণ হতে পারে।
- ডিম্বক্ষরণ হওয়ার পর দেহের মূল তাপমাত্রা (বেসাল বডি টেমপেরাচার) বৃদ্ধি পায় এবং দুই সপ্তাহের বেশি সময় ধরে বৃদ্ধিপ্রাপ্ত অবস্থায় থাকে।
- চ্যাডউইকের লক্ষণ (জরায়ুমুখ, যোনি ও যোনিদ্বারের রং নীলাভ হয়ে যায়।)।
- গুডেলের লক্ষণ (জরায়ুমুখের যোনিপ্রান্ত নরম হয়ে যায়)।
- হেগারের লক্ষণ (জরায়ু যোজক বা ইউটেরাইন ইস্থমাস নরম হয়ে যায়)
- লিনিয়া অ্যালবা (শুভ্ররেখা) রঞ্জিত হয়ে কৃষ্ণবর্ণ ধারণ করে, যা লিনিয়া নাইগ্রা (কৃষ্ণ রেখা) নামে পরিচিত (গর্ভধারণের মাঝামাঝি সময়ে হরমোনসংক্রান্ত পরিবর্তনের ফলে পেটের মধ্যরেখা বরাবর ত্বক কালো হয়ে যায়)।[৭৬][৭৭]
- স্তনবৃন্ত ও বৃন্তবৃতি বা ক্ষেত্রিকা (অ্যারিওলা) হরমোনের বৃদ্ধির ফলে বেশি কালো হয়ে যায়।[৭৮]
জৈবনিদর্শকসমূহ
এক বা একাধিক বিভিন্ন ধরনের গর্ভধারণ পরীক্ষা করার মাধ্যমে গর্ভধারণ নির্ণয় করা যেতে পারে।[৭৯] এই পরীক্ষায় নতুন গঠিত অমরা (গর্ভফুল) থেকে উৎপন্ন হরমোন শনাক্ত করা হয়, যা গর্ভধারণের জৈবনিদর্শক (বায়োমার্কার) হিসেবে কাজ করে।[৮০] রক্ত ও মূত্র পরীক্ষার মাধ্যমে যথাক্রমে নিষেকের ১১ ও ১৪ দিন পরে গর্ভধারণ শনাক্ত করা যেতে পারে।[৮১][৮২] রক্ত গর্ভধারণ পরীক্ষা মূত্র পরীক্ষার চেয়ে বেশি সংবেদনশীল (অপেক্ষাকৃত কম মেকি ঋণাত্মক ফলাফল প্রদান করে)।[৮৩] বাড়িতে যে গর্ভধারণ পরীক্ষা করা হয় তা হলো মূত্র পরীক্ষা এবং এই পরীক্ষার মাধ্যমে নিষেকের ১২ থেকে ১৫ দিন পরে গর্ভধারণ শনাক্ত করা যেতে পারে।[৮৪] একটি পরিমাণবাচক রক্ত পরীক্ষা ভ্রূণের নিষেকের আনুমানিক তারিখ নিরূপণ করতে পারে, কারণ এইচসিজি মাত্রা গর্ভধারণের ৮ সপ্তাহের আগ পর্যন্ত প্রতি ৩৬ থেকে ৭২ ঘণ্টা সময়ের মধ্যে দ্বিগুণ হয়ে যায়।[৬৩][৮২] আসন্ন গর্ভপাতের (গর্ভধারণের প্রারম্ভিক পর্যায়ে রক্তক্ষরণ) ঝুঁকিতে যারা রয়েছে তাদের ক্ষেত্রে ভ্রূণ টিকে থাকবে কি না তা নির্ণয় করতে প্রোজেস্টেরন মাত্রা পরীক্ষা করা যেতে পারে, তবে কেবল যদি আল্ট্রাসাউন্ড পরীক্ষার ফলাফল অনির্ণায়ক হয়।[৮৫]
আল্ট্রাসাউন্ড
আল্ট্রাসাউন্ড (শব্দোত্তর চিত্র) পরীক্ষার মাধ্যমে প্রভ্রূণীয় অস্বাভাবিকতা, বহুগর্ভ শনাক্ত করা যায় ও ২৪ সপ্তাহে গর্ভধারণসংক্রান্ত তারিখ নির্ণয়ের উন্নতি করা যায়।[৮৬] এই পরীক্ষায় প্রাপ্ত প্রাক্কলিত গর্ভকালীন বয়স ও প্রভ্রূণের যথাযথ তারিখ শেষ মাসিকের তারিখের উপর ভিত্তি করে প্রাপ্ত তারিখের চেয়ে বেশি সঠিক।[৮৭]ডাউন সিনড্রোম নির্ণয়ের জন্য গ্রীবাপৃষ্ঠীয় ভাঁজ (নিউকাল ফোল্ড) পরিমাপ করতে আল্ট্রাসাউন্ড ব্যবহার করা হয়।[৮৮]
চিকিৎসা ব্যবস্থাপনা

প্রসবপূর্ব সেবা
প্রাক্-গর্ভধারণ পরামর্শকরণ হলো এমন একটি সেবা যেখানে একজন নারী বা দম্পতিকে গর্ভধারণ, গর্ভাবস্থা, বর্তমান স্বাস্থ্যগত বিষয়াদি ও গর্ভধারণের পূর্বের সময়ে করণীয় বিষয়ে পরামর্শ প্রদান করা হয়।[৯১] প্রসবপূর্ব সেবা হলো গর্ভধারণের সময় নারীদের জন্য সুপারিশকৃত চিকিৎসাগত ও শুশ্রূষা সেবা, দেশভেদে প্রতিটি সাক্ষাতের সময় ব্যবধান ও যথার্থ লক্ষ্য ভিন্ন হয়।[৯২] যে-সব গর্ভবতী নারী উচ্চ ঝুঁকিতে আছেন তারা নিয়মিত ও ঘন ঘন চিকিৎসকের সংস্পর্শে থাকলে অপেক্ষাকৃত ভালো ফল লাভ করে থাকেন।[৯৩] একজন নারী বিবিধ কারণে উচ্চ ঝুঁকিতে আছেন বলে চিহ্নিত হতে পারেন, যেমন পূর্বের গর্ভধারণের জটিলতাসমূহ, বর্তমান গর্ভধারণের জটিলতাসমূহ, বর্তমান রোগসমূহ বা সামাজিক বিষয়াদি।[৯৪][৯৫]একটি ভালো প্রসবপূর্ব সেবার উদ্দেশ্য হচ্ছে যে-কোনো জটিলতা প্রতিরোধ, প্রারম্ভিক পর্যায়ে শনাক্তকরণ ও চিকিৎসা প্রদান।[৯৬] একটি মৌলিক প্রসবপূর্ব সাক্ষাতের অন্তর্ভুক্ত বিষয়গুলো হলো রক্তচাপ পরিমাপ, ফান্ডাল উচ্চতা, ওজন ও প্রভ্রূণীয় হৃৎস্পন্দন হার, প্রসবের উপসর্গগুলো আছে কি না তা যাচাইকরণ এবং পরবর্তী করণীয় বিষয়সম্পর্কে দিকনির্দেশনা প্রদান করা।[৯১]
পুষ্টি
গর্ভস্থ শিশুর স্বাস্থ্যকর বৃদ্ধি নিশ্চিত করতে গর্ভাবস্থায় পুষ্টির বিষয়ে খেয়াল রাখা খুবই গুরুত্বপূর্ণ।[১৬] অগর্ভাবস্থা থেকে গর্ভধারণকালীন পুষ্টির বিষয়টি একটু ভিন্ন।[১৬] এই সময় শক্তি ও বিশেষ অণুপুষ্টির চাহিদা বেড়ে যায়।[১৬] গর্ভধারণের সময় সুষম শক্তি ও আমিষ গ্রহণে উৎসাহিত করে এমন স্বাস্থ্যশিক্ষা থেকে নারীরা উপকৃত হতে পারে।[৯৭] কিছু নারী যাদের পথ্য বিভিন্ন রোগাবস্থা, খাদ্য অ্যালার্জি বা সুনির্দিষ্ট ধর্মীয়/ নীতিগত বিশ্বাসের দ্বারা প্রভাবিত; তাদের ক্ষেত্রে পেশাগত চিকিৎসা পরামর্শের প্রয়োজন হতে পারে।[৯৮] গর্ভকালীন ডায়াবেটিস প্রতিরোধে পথ্যবিধিসংক্রান্ত উপদেশ কোনো প্রভাব রাখে কি না, তা বুঝতে আরও গবেষণার প্রয়োজন; তবে কিছু নিম্ন মানসম্পন্ন তথ্যপ্রমাণ অনুযায়ী কিছু উপকারিতার কথা জানা যায়।[৯৯] গর্ভধারণের অব্যবহিত পূর্বে ও পরে পর্যাপ্ত ফলিক অ্যাসিড (ফলেট বা ভিটামিন বি৯ নামেও পরিচিত) গ্রহণ করলে প্রভ্রূণীয় স্নায়ু নল (নিউরাল টিউব) ত্রুটি, যেমন স্পাইনা বিফিডা (দ্বিধামেরু) হওয়ার ঝুঁকি অনেক কমে যায়।[১০০] গর্ভধারণের প্রথম ২৮ দিনের মধ্যে নিউরাল টিউব বা স্নায়ু নল গঠিত হয়, গর্ভধারণের পরে ১৪ দিন না হওয়া পর্যন্ত মূত্রীয় গর্ভধারণ পরীক্ষা সাধারণত পজিটিভ (হ্যাঁ-বোধক) হয় না, তাই গর্ভধারণের পূর্ব থেকেই পর্যাপ্ত ফলেট গ্রহণ নিশ্চিত করা উচিত।[৮৪][১০১] সবুজ শাক, লেগিউম (শিম বা মটরজাতীয় বীজ) ও লেবুগোত্রীয় (সিট্রাস) ফলসমূহে প্রচুর ফলেট থাকে।[১০২] যুক্তরাষ্ট্র ও কানাডাতে অধিকাংশ গমজাত দ্রব্যে (ময়দা, নুডল্স) ফলিক অ্যাসিড মিশ্রিত করা হয়।[১০৩]
ওজন বৃদ্ধি

| গর্ভাবস্থায় গড় ওজনবৃদ্ধি (১২ কেজি) | |
|---|---|
| প্রজননসংক্রান্ত ওজন বৃদ্ধি (৯.৫ কেজি) | মাতৃত্বজনিত নিট ওজন বৃদ্ধি (২.৫ কেজি) |
|
|
গর্ভধারণের সময় স্বাস্থ্যকর ওজন বৃদ্ধির পরিমাণ ভিন্ন হয়।[১০৪] ওজন বৃদ্ধি নির্ভর করে গর্ভস্থ শিশু, অমরা, সংবহনতন্ত্রের ওজন, সংবহনতন্ত্রের বাইরের তরল, বৃহত্তর টিসু, মেদ ও প্রোটিন সঞ্চয়ের ওজনের উপর।[১৬] সবচেয়ে প্রয়োজনীয় ওজন বৃদ্ধি ঘটে গর্ভধারণের শেষের দিকে।[১০৫] প্রারম্ভিক সপ্তাহগুলোতে কারও কারও ক্ষেত্রে বমনেচ্ছা বা বমনের কারণে ওজন কমতে পারে। শেষের ১ বা ২ সপ্তাহ ছাড়া পরের মাসগুলোতে ধারাবাহিকভাবে ওজন বাড়তে থাকে, শেষের ১ বা ২ সপ্তাহে ওজন স্থির থাকে। একক গর্ভধারণের ক্ষেত্রে একজন স্বাস্থ্যবান গর্ভবতী মহিলা পুরো গর্ভধারণের সময় গড়ে ১১-১২ কেজি (২৪-২৭ পাউন্ড) ওজন লাভ করে থাকেন, যার প্রথম ত্রিমাসে ১ কেজি এবং দ্বিতীয় ও তৃতীয় ত্রিমাসে গড়ে ৫ কেজি করে বাড়ে।[৩৫]
গর্ভাবস্থায় নিয়মিত ওজন নির্ণয় করা খুব গুরুত্বপূর্ণ। গর্ভধারণের পরবর্তী মাসগুলোতে সপ্তাহে ০.৫ কেজির (১ পাউন্ড) বেশি বা মাসে ২ কেজির (৫ পাউন্ড) বেশি ওজন বাড়লে প্রি-এক্লাম্পসিয়া (প্রাক্-গর্ভাক্ষেপ) হওয়ার সম্ভাবনা বাড়ে; অন্যদিকে, ওজন স্থির থাকলে বা কমে গেলে জরায়ুতে ভ্রূণের ওজন বৃদ্ধি ব্যাহত বা ভ্রূণের মৃত্যুর সম্ভাবনা থাকে।[৩৫]
দি ইন্সটিটিউট অব মেডিসিনের সুপারিশ মতে, স্বাভাবিক ওজনবিশিষ্ট (দেহ ভর সূচক ১৮.৫–২৪.৯) একজনের ক্ষেত্রে একটি একক গর্ভধারণের সময় সার্বিক ওজন বৃদ্ধি ১১.৩-১৫.৯ কেজি (২৫-৩৫ পাউন্ড) হওয়া উচিত।[১০৬] কম ওজনবিশিষ্ট (দেহ ভর সূচক ১৮.৫-এর কম) নারীর ক্ষেত্রে ওজন বৃদ্ধি ১২.৭-১৮ কেজি (২৮-৪০ পাউন্ড), যারা মাত্রাধিক ওজনবিশিষ্ট (দেহ ভর সূচক ২৫-২৯.৯) তাদের ওজন ৬.৮-১১.৩ কেজি (১৫-২৫ পাউন্ড) এবং অতিস্থূলদের ক্ষেত্রে ওজন ৫-৯ কেজি (১১-২০ পাউন্ড) হওয়া উচিত।[১০৭] এই ওজন সীমা পূর্ণ গর্ভকালের ক্ষেত্রে প্রত্যাশিত।গর্ভধারণের সময় অপর্যাপ্ত বা অত্যধিক ওজনবৃদ্ধি মা ও গর্ভস্থ শিশু উভয়ের জন্যই ক্ষতিকর হতে পারে।[১০৫] গর্ভধারণের সময় মাত্রাধিক ওজনবিশিষ্ট হওয়া মা ও প্রভ্রূণের জটিলতার ঝুঁকি বৃদ্ধি করে, যেমন সিজারিয়ান সেকশন (জরায়ু ছেদন), গর্ভকালীন উচ্চ রক্তচাপ, প্রি-এক্লাম্পসিয়া (প্রাক্-গর্ভাক্ষেপ), ম্যাক্রোসোমিয়া (বিশাল দেহ) ও শোল্ডার ডিস্টোসিয়া (স্কন্ধজনিত কষ্টপ্রসব)।[১০৪] অত্যধিক ওজন বৃদ্ধি গর্ভধারণ পরবর্তী ওজন হ্রাসকে কঠিন করে তুলে।[১০৪][১০৮] এ-সব জটিলতার কিছু কিছু স্ট্রোকের ঝুঁকি উপাদান।[১০৯]যুক্তরাজ্যের মতো উন্নত দেশগুলোতে সন্তানধারণ বয়সের প্রায় ৫০% নারী মাত্রাধিক ওজনবিশিষ্ট বা স্থূলকায়।[১০৮] ওজন বৃদ্ধি ও এর সাথে সংশ্লিষ্ট ঝুঁকি হ্রাস করতে খাদ্যাভ্যাস পরিবর্তন সবচেয়ে কার্যকর উপায়।[১০৮]
ওষুধ
গর্ভধারণের সময় ব্যবহৃত ওষুধের ফিটাস বা প্রভ্রূণের উপর সাময়িক বা স্থায়ী প্রভাব থাকতে পারে।[১১০] প্রভ্রূণের স্থায়ী বিকলাঙ্গতা ঘটাতে পারে এমন যে-কোনো কিছুকে (ওষুধসহ) টেরাটোজেন (অপভ্রূণজনক) বলে।[১১১] মার্কিন যুক্তরাষ্ট্রের ফুড অ্যান্ড ড্রাগ অ্যাডমিনিস্ট্রেশনের শ্রেণিবিন্যাস পদ্ধতি অনুযায়ী সম্ভাব্য উপকারিতা ও প্রভ্রূণীয় ঝুঁকির উপর ভিত্তি করে চিকিৎসা নির্দেশনা প্রদানের উদ্দেশ্যে ওষুধসমূহকে এ, বি, সি, ডি ও এক্স শ্রেণিতে ভাগ করা হয়।[১১২] যে-সব ওষুধ (কিছু মাল্টিভিটামিনসহ) মানবদেহে নিয়ন্ত্রিত পরীক্ষার পরে প্রভ্রূণের উপর কোনো ক্ষতিকর প্রভাব লক্ষ করা যায় না, তাদেরকে ক্যাটিগোরি-এ হিসেবে শ্রেণিভুক্ত করা হয়।[১১০] অন্যদিকে, থ্যালিডোমাইড ও এর মতো অন্যান্য ওষুধসমূহ যেগুলোর প্রভ্রূণের উপর ক্ষতিকর প্রভাব আছে বলে প্রমাণিত এবং উপকারের চেয়ে ক্ষতির পরিমাণ বেশি সেগুলোকে ক্যাটিগোরি-এক্স হিসেবে শ্রেণিভুক্ত করা হয়।[১১০]
বিনোদনমূলক ওষুধ
গর্ভাবস্থায় বিনোদনমূলক ওষুধের ব্যবহার বিবিধ গর্ভধারণসংক্রান্ত জটিলতা সৃষ্টি করতে পারে।[৬৩]
- গর্ভকালীন অ্যালকোহলসমৃদ্ধ পানীয় পান করলে এক বা একাধিক ফিটাল অ্যালকোহল স্পেকট্রাম ডিসওর্ডার (অ্যালকোহলজনিত প্রভ্রূণীয় রোগ) হতে পারে[৬৩] যুক্তরাষ্ট্রের রোগ নিয়ন্ত্রণ ও প্রতিরোধ কেন্দ্র সিডিসির মতানুসারে, গর্ভাবস্থায় অ্যালকোহলের নিরাপদ পরিমাণ বলে কিছু জানা নেই এবং গর্ভাবস্থায় মদ পানের নিরাপদ সময় বলেও কিছু নেই, এমনকি একজন নারী নিজে জানার আগেও যে সে গর্ভবতী।[১১৩]
- গর্ভাবস্থায় তামাক সেবন বিভিন্ন ধরনের আচরণগত, স্নায়বিক ও শারীরিক সমস্যা সৃষ্টি করতে পারে।[১১৪] গর্ভাবস্থায় ধূমপান করলে প্রসবপূর্ব ঝিল্লি বিদারণ, প্লাসেন্টাল অ্যাব্রাপশন (অমরাচ্যুতি) ও প্লাসেন্টা প্রিভিয়া বা প্রস্থিত অমরার ঝুঁকি দ্বিগুণ বেড়ে যায়।[১১৫] ধূমপানের ফলে প্রাক্-গর্ভকাল প্রসবের ঘটনা ৩০% বৃদ্ধি পায়।[১১৬]
- প্রসবপূর্ব কোকেন সেবনের ফলে অকাল প্রসব, জন্মগত ত্রুটি ও মনোযোগ ঘাটতিজনিত অতিক্রিয়তা রোগ দেখা দিতে পারে।[৬৩]
- প্রসবপূর্ব মেথামফেটামিন সেবনের ফলে অকাল প্রসব ও জন্মগত ত্রুটি দেখা দিতে পারে।[১১৭] এছাড়াও এ-সব শিশুদের (মেথামফেটামিন শিশু) স্বল্পমেয়াদে স্নায়ু-আচরণগত কার্যক্রমে ঘাটতি দেখা দেয় এবং বৃদ্ধি ব্যাহত হয়।[১১৮] মেথামফেটামিন ব্যবহারে দীর্ঘমেয়াদে মস্তিষ্কের বিকাশ ক্ষতিগ্রস্ত হতে পারে।[১১৭]
- প্রাণীদের ক্ষেত্রে গর্ভাবস্থায় বেশি মাত্রায় গাঁজা সেবন টেরাটোজেনিক (অপভ্রূণজনক) হিসেবে দেখা গেলেও মানুষের ক্ষেত্রে এখনও এমন প্রভাব লক্ষ করা যায়নি।[৬৩]
অধিবিষের সংস্পর্শ
গর্ভাবস্থায় পরিবেশগত অধিবিষ জরায়ুতে প্রবেশ করলে গর্ভস্থ শিশুর প্রসবপূর্ব বিকাশ ব্যাহত হতে পারে এবং নানাবিধ গর্ভধারণের জটিলতা সৃষ্টি হতে পারে।[৬৩] বায়ুদূষণের ফলে কম ওজনবিশিষ্ট শিশুর জন্ম হতে পারে।[১১৯] পারদ বিষক্রিয়া ও সিসা বিষক্রিয়ার ক্ষেত্রে ঝুঁকির মাত্রা একটু বেশি।[৬৩] পরিবেশগত অধিবিষের সংস্পর্শ হ্রাস করতে দি আমেরিকান কলেজ অব নার্স-মিডওয়াইভ্স প্রদত্ত সুপারিশ হলো: বাড়িতে সিসাযুক্ত রং লাগানো আছে কি না তা পরখ করে দেখতে হবে, সকল তাজা ফল ও শাকসবজি ভালো করে ধুয়ে নিতে হবে, জৈব খাদ্য কিনতে হবে এবং বিষাক্ত লেবেলযুক্ত পরিষ্কারক দ্রব্যাদি বা সতর্কতা চিহ্নযুক্ত যে-কোনো দ্রব্য এড়িয়ে চলা।[১২০] গর্ভবতী মহিলাগণ কর্মক্ষেত্রে বায়ুবাহিত কণাসহ রাসায়নিক ঝুঁকির সম্মুখীন হতে পারেন। গর্ভবতী মহিলাদের ওপর এন৯৫ মাস্ক ব্যবহারের প্রভাব অগর্ভবতী মহিলাদের মতোই, এক ঘণ্টা মাস্ক পরে থাকলে গর্ভস্থ শিশুর হৃৎস্পন্দন হারের ওপর কোনো প্রভাব পড়ে না।[১২১]
সহিংসতায় মৃত্যু
গর্ভবতী মহিলা বা যারা সম্প্রতি মার্কিন যুক্তরাষ্ট্রে জন্ম দিয়েছেন তাদের প্রসূতিজনিত কারণে মৃত্যুর চেয়ে খুন হওয়ার সম্ভাবনা বেশি। এই নরহত্যাগুলি অন্তরঙ্গ সঙ্গী সহিংসতা এবং আগ্নেয়াস্ত্রের সংমিশ্রণ। স্বাস্থ্য কর্তৃপক্ষ সহিংসতাকে "গর্ভবতী মহিলাদের জন্য একটি স্বাস্থ্য জরুরী" বলে অভিহিত করেছে, কিন্তু বলেছে যে গর্ভাবস্থা-সম্পর্কিত হত্যাকাণ্ড প্রতিরোধযোগ্য যদি স্বাস্থ্যসেবা প্রদানকারীরা ঝুঁকিপূর্ণ মহিলাদের চিহ্নিত করে এবং তাদের সহায়তা প্রদান করে।[১২২][১২৩][১২৪]
যৌন ক্রিয়া
অধিকাংশ নারী পুরো গর্ভাবস্থায় যৌন ক্রিয়া (যৌনসঙ্গমসহ]]) চালিয়ে যেতে পারে।[১২৫] গবেষণা অনুযায়ী জানা যায় যে, যৌনাকাঙ্ক্ষা ও যৌন সম্পর্কের সংখ্যা উভয়ই প্রথম ও তৃতীয় ত্রিমাসে কমে যায় এবং দ্বিতীয় ত্রিমাসে বেড়ে যায়।[১২৬][১২৭][১২৮][১২৯] বিশেষ চিকিৎসাগত কারণে চিকিৎসক যৌন মিলন এড়িয়ে চলার পরামর্শ না দিলে গর্ভাবস্থায় যৌন মিলন একটি কম ঝুঁকিসম্পন্ন আচরণ।[১২৫] একজন স্বাস্থ্যবান গর্ভবতী মহিলার জন্য গর্ভাবস্থায় যৌন মিলনের কোনো একক নিরাপদ বা সঠিক উপায় নেই।[১২৫]
ব্যায়াম

গর্ভাবস্থায় নিয়মিত সবাত ব্যায়াম শারীরিক সক্ষমতা উন্নত করতে বা বজায় রাখতে সাহায্য করে।[১৩০] গর্ভাবস্থায় শারীরিক ব্যায়াম করলে সিজারিয়ান সেকশন করার প্রয়োজনীয়তা কমে আসে,[১৩১] এমনকি কঠোর ব্যায়ামও শিশুর জন্য খুব বেশি ঝুঁকিপূর্ণ নয়[১৩২], এটি মায়ের স্বাস্থ্যের জন্য উপকারী।[১৩৩] গবেষণার জন্য ছাড়া বিছানায় বিশ্রাম গ্রহণের পরামর্শ প্রদানের সুপারিশ করা হয় না, কারণ এতে উপকার কিংবা সম্ভাব্য ক্ষতির কোনো তথ্যপ্রমাণ নেই।[১৩৪]
কানাডার দা ক্লিনিক্যাল প্র্যাক্টিস অব্সটেট্রিক কমিটি সুপারিশ করেছে যে প্রতিনির্দেশনা না থাকলে সকল মহিলাকে গর্ভকালীন স্বাস্থ্যকর জীবনশৈলীর অংশ হিসেবে সবাত ও শক্তি-কন্ডিশনিং ব্যায়ামে অংশ নিতে উৎসাহিত করা উচিত।[১৩৫] যদিও নিরাপদ ব্যায়ামের ঊর্ধ্ব মাত্রা প্রতিষ্ঠিত নয়, তথাপি যে-সব মহিলা গর্ভধারণের পূর্ব থেকে নিয়মিত ব্যায়াম করেন এবং কোনো গর্ভধারণজনিত জটিলতায় ভুগছেন না তারা উচ্চ মাত্রার ব্যায়াম করতে পারেন, এতে অকাল প্রসব, নিম্নতর জন্ম ওজন বা গর্ভকালীন ওজন বৃদ্ধির উচ্চতর ঝুঁকি নেই।[১৩২] সাধারণত, বিস্তৃত ধরনের চিত্তবিনোদনমূলক ক্রিয়ায় অংশগ্রহণ নিরাপদ বলে বিবেচনা করা হয়, তবে পড়ে যাওয়ার উচ্চ ঝুঁকি আছে এমন কার্যকলাপ যেমন ঘোড়ার পিঠে আরোহন, স্কি ব্যবহার করে বরফের উপর দিয়ে চলা কিংবা পেটে আঘাত লাগতে পারে এমন খেলাধুলা যেমন ফুটবল, হকি, ক্রিকেট ইত্যাদি এড়িয়ে চলতে হবে।[১৩৬]
আমেরিকান কলেজ অব অবস্টেট্রিসিয়ান্স অ্যান্ড গাইনিকোলজিস্টস্ প্রতিবেদন প্রকাশ করে জানিয়েছে যে, অতীতে গর্ভাবস্থায় ব্যায়ামের ক্ষেত্রে প্রধান উদ্বেগ প্রভ্রূণ বা ফিটাসের উপর কেন্দ্রীভূত ছিল এবং প্রভ্রূণের সম্ভাব্য ঝুঁকির কথা চিন্তা করে মায়ের সম্ভাব্য উপকারের বিষয়টি এড়িয়ে যাওয়া হতো। তবে, সাম্প্রতিক তথ্য অনুযায়ী, জটিলতাবিহীন গর্ভধারণের ক্ষেত্রে প্রভ্রূণের আঘাত পাওয়ার সম্ভাবনা খুবই ক্ষীণ।[১৩৬] তবে, তারা কতক অবস্থার তালিকা করেছে যখন একজন গর্ভবতী মহিলা ব্যায়াম চালিয়ে যাওয়ার আগে তার স্বাস্থ্যসেবা প্রদানকারীর সাথে যোগাযোগ করবেন: যোনিপথে রক্তক্ষরণ, শারীরিক কসরতের পূর্বে শ্বাসকষ্ট, মাথা ঝিমঝিম করা, মাথাব্যথা, বুকব্যথা, পেশি দৌর্বল্য, প্রাক্-গর্ভকাল প্রসব, প্রভ্রূণীয় নড়াচড়া কমে যাওয়া, অ্যামনিওটিক তরল (উল্বরস) ছিদ্রপথে নির্গত হওয়া, পিণ্ডিকায় ব্যথা বা ফুলে যাওয়া (থ্রম্বোফ্লিবাইটিস বা প্রদাহক শিরা তঞ্চন আছে কি না তা খতিয়ে দেখতে হবে).[১৩৬]
ঘুম
নবজাতকের মানসিক ও আচরণগত সমস্যার ঝুঁকি কমাতে অন্ততপক্ষে গর্ভধারণের শেষ ত্রিমাসে পালা করে কাজ এবং রাতের বেলা উজ্জ্বল আলো এড়িয়ে চলতে হবে।[১৩৭]
পীড়ন
সাম্প্রতিক গবেষণায় দেখা গিয়েছে গর্ভাবস্থায় মায়ের পীড়ন মাত্রার সাথে তাদের শিশুর বাহ্যিককরণ আচরণগত সমস্যা, যেমন প্রতিক্রিয়াশীল/আগ্রাসী মনোভাব, অতিক্রিয়তা ও আবেগতাড়িত হওয়ার সাথে যোগসূত্র আছে।[১৩৮] এই প্রভাব ছেলে ও মেয়ে উভয় শিশুর ক্ষেত্রেই তাদের বিভিন্ন বিকাশগত পর্যায়ব্যাপী লক্ষ করা গিয়েছে: প্রারম্ভিক শৈশব (বয়স ২-৫), মধ্য শৈশব (৬-১২) ও বয়ঃসন্ধি (১৩-১৮), যদিও এই প্রভাব সবচেয়ে বেশি লক্ষণীয় প্রারম্ভিক শৈশবে।[১৩৯]
অন্যান্য গবেষণায় আরও জানা গিয়েছে যে, মায়ের মানসিক পীড়ন বা চাপের ফলে প্রাক্-গর্ভকাল প্রসবের সম্ভাবনা বাড়ে এবং পরবর্তীতে তাদের শিশুদের বয়সও দ্রুত বৃদ্ধি পেতে থাকে।[১৪০]
দাঁতের যত্ন
গর্ভাবস্থায় ইস্ট্রোজেন ও প্রোজেস্টেরন মাত্রা বেড়ে যাওয়ায় মাড়িপ্রদাহ (জিঞ্জিভাইটিস) হওয়ার সম্ভাবনা বেড়ে যায়; মাড়ি ফুলে যায়, লাল বর্ণ ধারণ করে এবং সহজে রক্তপাত হয়।[১৪১] পিড়কা বা প্যাপিলার ওষ্ঠ্যতলে পায়োজেনিক গ্র্যানুলোমা (পুঁজোৎপাদক ক্ষতাঙ্কুরার্বুদ) বা গর্ভাবস্থা অর্বুদ (প্রেগন্যান্সি টিউমার) দেখা যায়। ক্ষতের আকারের উপর ভিত্তি করে স্থানীয় মৃত টিসু অপসারণ বা গভীরভাবে চিরে টিসু অপসারণ করে চিকিৎসা করা যেতে পারে। মৌখিক স্বাস্থ্যবিধি ভালোভাবে মেনে চলতে হবে।[১৪২] গুরুতর পেরিওডোন্টাইটিস (পরিদন্ত প্রদাহ) হলে অকাল প্রসব ও নিম্ন জন্ম ওজনের ঝুঁকি বাড়ে বলে মনে করা হয়। তবে, কক্রেন পুনরীক্ষণ প্রতিবেদনে এর সপক্ষে পর্যাপ্ত তথ্য প্রমাণাদি পাওয়া যায়নি।[১৪৩]
বিমান যাত্রা
কম ঝুঁকিসম্পন্ন গর্ভধারণে, প্রায় ৩৬ সপ্তাহ না হওয়া পর্যন্ত অধিকাংশ স্বাস্থ্যসেবা প্রদানকারী বিমানে উড্ডয়নকে অনুমোদন করেন।[১৪৪] অধিকাংশ যাত্রীবাহী বিমান কোম্পানি ৩৬ সপ্তাহের কম গর্ভকালীন বয়সে অল্প দূরত্বে এবং ৩২ সপ্তাহের নিচে বেশি দূরত্বে বিমান ভ্রমণের অনুমতি দেয়।[১৪৫] অনেক যাত্রীবাহী বিমানে ভ্রমণ করতে (বিশেষ করে ২৮ সপ্তাহের বেশি হলে) চিকিৎসকের সম্মতিপত্রের প্রয়োজন হয়।[১৪৫] বিমান ভ্রমণের সময় মাঝে মাঝে উঠে হাঁটাহাঁটি করলে ও পানিশূন্যতা দূর করলে গভীর শিরা অন্তর্তঞ্চন (ডিপ ভেইন থ্রম্বোসিস) হওয়ার ঝুঁকি কমে যায়।[১৪৫] পুরো দেহ স্ক্যানারগুলোতে আয়োনাইজিং বিকিরণ ব্যবহার করা হয় না।[১৪৬]
জটিলতাসমূহ
প্রতি বছর, সারা বিশ্বব্যাপী প্রায় ২ কোটি নারী গর্ভধারণসংক্রান্ত বিভিন্ন জটিলতায় ভোগেন।[১৪৭] ২০১৬ সালে, গর্ভধারণসংক্রান্ত জটিলতায় মৃত্যু হয়েছিল ২,৩০,৬০০ জনের, ১৯৯০ সালে এই সংখ্যা ছিল ৩,৭৭,০০০ জন।[১২] এর সাধারণ কারণগুলো হলো রক্তক্ষরণ (৭২,০০০), সংক্রমণ (২০,০০০), গর্ভকালীন উচ্চ রক্তচাপজনিত রোগ (৩২,০০০), প্রতিবদ্ধ প্রসব (১০,০০০), গর্ভচ্যুতি, গর্ভপাত বা অস্থানিক গর্ভ (এক্টোপিক প্রেগন্যান্সি)।[১২]
নিচে গর্ভধারণসংক্রান্ত জটিলতার কিছু উদাহরণ দেওয়া হলো:
- গর্ভজনিত উচ্চ রক্তচাপ
- রক্তশূন্যতা[১৪৮]
- প্রসবোত্তর বিষণ্ণতা, বাচ্চা প্রসবের পর একটি ব্যাপকভাবে বিদ্যমান কিন্তু সমাধানযোগ্য জটিলতা যা হরমোন মাত্রা হ্রাস পাওয়ায় হতে পারে।[১৪৯]
- প্রসবোত্তর বাতুলতা (পোস্ট-পার্টাম সাইকোসিস)
- থ্রম্বোএম্বোলিক বা তঞ্চাভিবাসনমূলক রোগ, গর্ভাবস্থায় অতিতঞ্চনতার জন্য ঝুঁকি আরও বেড়ে যায়, এগুলো যুক্তরাষ্ট্রে গর্ভবতী নারী মৃত্যুর প্রধান কারণ।[১৫০][১৫১]
- প্লুরাইটিক আরটিকেরিয়াল প্যাপিউল্স অ্যান্ড প্লাক্স অব প্রেগন্যান্সি (গর্ভাবস্থায় চুলকানিযুক্ত আমাবাতগ্রস্ত পিটিক ও চাপড়া), একটি ত্বকের রোগ যা ৩২তম সপ্তাহের সময় শুরু হয়। লক্ষণসমূহ হলো নাভির চারপাশে লাল চাপড়া, পিটিক ও চুলকানি যা পরবর্তীতে হাতের ভিতর পাশ ও মুখমণ্ডল ছাড়া সারা দেহে ছড়িয়ে পড়ে।
- অস্থানিক গর্ভধারণ (এক্টোপিক প্রেগন্যান্সি), জরায়ুর বাইরে ভ্রূণের রোপন (ঔদরিক গর্ভধারণসহ)
- গর্ভবমন (হাইপারেমেসিস গ্র্যাভিড্যারাম), অত্যধিক বমনেচ্ছা ও বমন যা স্বাভাবিক প্রাতঃকালীন অসুস্থতা থেকে অধিক তীব্র।
- পালমোনারি এমবোলিজম (ফুসফুসীয় বাহিকারোধ বা তঞ্চাভিবাসন), একটি তঞ্চিত রক্তপিণ্ড যা পায়ে গঠিত হয়ে ফুসফুসে চলে যায়।[১৫১]
- গর্ভাবস্থায় তীব্র মেদল যকৃৎ রোগ (অ্যাকিউট ফ্যাটি লিভার ডিজিজ অব প্রেগন্যান্সি) হলো একটি বিরল জটিলতা, মাইটোকন্ড্রিয়ায় ফ্যাটি অ্যাসিডের বিপাক বিঘ্নিত হলে এমন হয় বলে মনে করা হয়।
গর্ভাবস্থায় কিছু নির্দিষ্ট সংক্রমণের প্রবণতা ও তীব্রতা বাড়ে।
গর্ভচ্যুতি ও মৃতজন্ম
গর্ভস্রাব বা গর্ভচ্যুতি হলো গর্ভধারণের প্রারম্ভিক জটিলতার মধ্যে অন্যতম। এটির সংজ্ঞার্থ হলো ভ্রূণ বা প্রভ্রূণ স্বাধীনভাবে টিকে থাকার সক্ষমতা অর্জনের পূর্বেই নষ্ট হওয়া। গর্ভচ্যুতির অন্যতম উপসর্গ হলো ব্যথাযুক্ত বা ব্যথাহীনভাবে যোনিপথে রক্তক্ষরণ। যোনিপথে পিণ্ড-সদৃশ বস্তু নির্গত হওয়া গর্ভচ্যুতির প্রমাণ হতে পারে।[১৫২] গর্ভধারণের প্রথম ১২ সপ্তাহের মধ্যে প্রায় ৮০% গর্ভচ্যুতি ঘটে। এর অন্তর্নিহিত কারণের প্রায় অর্ধেক ক্ষেত্রেই ক্রোমোসোমের ত্রুটি থাকে।[১৫৩]
মৃতজন্ম হলো গর্ভধারণের ২০ বা ২৮ সপ্তাহের পরে (তথ্যসূত্রের উপর নির্ভর করে) প্রভ্রূণের মৃত্যু। জন্ম নেওয়া শিশুর জীবনের কোনো লক্ষণ থাকে না। যুক্তরাষ্ট্রে প্রতি বছর প্রায় ২১,০০০টি শিশু মৃত অবস্থায় জন্ম নেয়।[১৫৪] গর্ভচ্যুতি বা মৃত সন্তান জন্মের পর দুঃখবোধ, উদ্বেগ ও অপরাধবোধে ভুগতে পারে। শোক সামলিয়ে উঠার জন্য মানসিক ও আবেগীয় সমর্থনের প্রয়োজন।[১৫৫] এই ক্ষতির ফলে পিতারাও মর্মপীড়ায় ভোগেন।একটি বৃহৎ গবেষণায় দেখা গিয়েছে পিতাদের জন্য মানসিক সমর্থন সেবার অভিগম্যতা বৃদ্ধি করা প্রয়োজন।[১৫৬]
গর্ভাবস্থায় রোগসমূহ
একজন গর্ভবতী মহিলা যিনি আগে থেকেই এমন রোগে আক্রান্ত যা সরাসরি গর্ভধারণের জন্য হয়নি, কিন্তু গর্ভাবস্থায় জটিলতা সৃষ্টি করতে পারে।
- ডায়াবেটিস ও গর্ভধারণ হলো বহুমূত্ররোগে আক্রান্ত রোগী গর্ভবতী (গর্ভকালীন ডায়াবেটিস রোগে সীমাবদ্ধ নয়) হলে ডায়াবেটিস ও গর্ভধারণের মধ্যে মিথস্ক্রিয়া। এতে শিশুর কিছু ঝুঁকি তৈরি হয়, যেমন গর্ভচ্যুতি, বৃদ্ধি ব্যাহত হওয়া, বৃদ্ধি তরান্বিত হওয়া, গর্ভকালীন বয়সের তুলনায় বড়ো হওয়া (ম্যাক্রোসোমিয়া), পলিহাইড্রামনিয়োস (উল্বরসাধিক্য)ও জন্মত্রুটি।
- গর্ভাবস্থায় থাইরয়েড রোগ থাকলে যদি চিকিৎসা না করা হয়, তাহলে মা ও শিশু উভয়ের জন্যই বিরূপ প্রতিক্রিয়া সৃষ্টি করতে পারে। থাইরয়েড গ্রন্থির স্বাভাবিক কার্যক্রমের বিচ্যুতির ক্ষতিকর প্রভাব গর্ভাবস্থা ও প্রসব ছাড়াও শিশুর প্রারম্ভিক বুদ্ধিবৃত্তিক বিকাশকে ব্যাহত করতে পারে। গর্ভাবস্থায় থাইরয়েড হরমোনের চাহিদা বেড়ে যায়, ফলে পূর্ব থেকে অলক্ষিত থাইরয়েড রোগ আরও খারাপ হয়ে যায়।
- অচিকিৎসিত সিলিয়াক রোগ (উদরগহ্বরসংক্রান্ত রোগ) হলে গর্ভচ্যুতি, জরায়ুমধ্যস্থ বৃদ্ধি ব্যাহতকরণ (ইন্ট্রাইউটারাইন গ্রোথ রিস্ট্রিক্টশন), গর্ভকালীন বয়স অপেক্ষা ছোটো (স্মল ফর জেস্টেশনাল এইজ), কম ওজনবিশিষ্ট শিশুর জন্ম ও অকাল প্রসবের মতো জটিলতা দেখা দিতে পারে। প্রায়শই দেখা যায় অশনাক্তকৃত সিলিয়াক রোগের একমাত্র প্রকাশ হলো প্রজননতন্ত্রের রোগ এবং অধিকাংশ ক্ষেত্রেই অবিদিত থাকে। গর্ভধারণের জটিলতা বা ব্যর্থতা কেবল অপশোষণ দ্বারা ব্যাখ্যা করা যায় না, কিন্তু গ্লুটেনযুক্ত খাদ্যের সংস্পর্শে আসার ফলে সৃষ্ট স্বতঃঅনাক্রম্যতা (অটোইমিউনিটি) দ্বারা ব্যাখ্যা করা যায়, যা গর্ভফুলের ক্ষতি করে। সিলিয়াক রোগে আক্রান্ত গর্ভবতী মহিলাগণ গ্লুটেন-মুক্ত খাদ্য গ্রহণ করে প্রজননতন্ত্রের রোগের ঝুঁকি এড়াতে বা হ্রাস করতে পারেন।[১৫৭][১৫৮] গ্লুটেন খাচ্ছে এমন জিনগতভাবে সংবেদনশীল মহিলাদের ক্ষেত্রে গর্ভধারণ সিলিয়াক রোগের উদ্দীপক হিসেবে কাজ করতে পারে।[১৫৯]
- গর্ভাবস্থায় লুপাস বা বৃকরোগ হলে গর্ভস্থ শিশুর মৃত্যু হার বৃদ্ধি পায়, এ-ছাড়া গর্ভচ্যুতি ও নবজাতকের লুপাস বা বৃকরোগ হতে পারে।
- গর্ভাবস্থায় অতিতঞ্চনতা হলো গর্ভবতী মহিলাদের অন্তর্তঞ্চন বা থ্রম্বোসিস হওয়ার অত্যধিক প্রবণতা। এটি গর্ভাবস্থায় প্রসবোত্তর রক্তক্ষরণ প্রতিরোধ করার জন্য শরীরের অভিযোজনমূলক কৌশল।[১৬০] তবে, দেহের অন্তর্নিহিত অতিতঞ্চনক্ষম অবস্থার সাথে যুক্ত হয়ে অন্তর্তঞ্চন (থ্রম্বোসিস) বা তঞ্চাভিবাসন (এম্বোলিজম) হওয়ার ঝুঁকি অনেক বেড়ে যেতে পারে।[১৬০]
গর্ভপাত
গর্ভপাত হলো চিকিৎসা পদ্ধতির মাধ্যমে ভ্রূণ বা প্রভ্রূণের সমাপ্তি ঘটানো। সাধারণত প্রথম ত্রিমাসের মধ্যে করা হয়, কখনো কখনো দ্বিতীয় ও বিরল ক্ষেত্রে তৃতীয় ত্রিমাসে করা হয়। অনাকাঙ্ক্ষিত গর্ভধারণের কারণ অনেক,[১৬১] আইনগতভাবে সর্বাধিক গৃহীত কারণ হলো ধর্ষণ।[১৬২]
জন্ম নিয়ন্ত্রণ ও শিক্ষা
অধিকতর সমন্বিত যৌন শিক্ষার পাশাপাশি পরিবার পরিকল্পনা ও গর্ভনিরোধকের ব্যবহার অনাকাঙ্ক্ষিত গর্ভধারণের সংখ্যা কমিয়ে এনেছে। অনাকাঙ্ক্ষিত গর্ভধারণ প্রতিরোধের উপায় ও শিক্ষাকে সমর্থনে গৃহীত পরিকল্পনা ও অর্থায়ন এই অবস্থার উন্নয়নে খুব গুরুত্বপূর্ণ ভূমিকা রেখেছে এবং এটি জাতিসংঘ কর্তৃক গৃহীত টেকসই উন্নয়ন লক্ষ্যমাত্রার তৃতীয় লক্ষ্যের অংশ।[১৬৩]
প্রযুক্তি ও বিজ্ঞান
সহায়ক প্রজনন প্রযুক্তি
আধুনিক প্রজনন চিকিৎসাবিদ্যায় সন্তানহীন দম্পতিদের জন্য বিভিন্ন ধরনের সহায়ক প্রজনন প্রযুক্তি ব্যবহৃত হয়, যেমন উর্বরতা ওষুধ, কৃত্রিম পরিনিষেক (আর্টিফিশিয়াল ইনসেমিনেশন), ইন ভিট্রো ফার্টিলাইজেশন (বহির্দেহ নিষেক) ও সারোগেসি।
চিকিৎসা-সংক্রান্ত প্রতিবিম্বন


গর্ভাবস্থায় রুটিনমাফিক প্রসবপূর্ব সেবার অংশ হিসেবে, কোনো রোগ বা জটিলতা নির্ণয়ে চিকিৎসা প্রতিবিম্বন (মেডিকেল ইমেজিং) করা হয়। গর্ভাবস্থায় আল্ট্রাসনোগ্রাফি (শব্দোত্তর চিত্রণ) ও এমআরআই) (এমআরআই কন্ট্রাস্ট বস্তু ব্যতীত) মা ও গর্ভস্থ শিশু উভয়ের জন্যই নিরাপদ।[১৬৪] প্রক্ষেপণমূলক রঞ্জনচিত্রণ (প্রজেকশনাল রেডিওগ্রাফি), সিটি স্ক্যান ও নিউক্লিয়ার মেডিসিন ইমেজিং বা পরমাণু চিকিৎসা প্রতিবিম্বন কিছু মাত্রায় আয়নকারী বিকিরণ (আয়নাইজিং রেডিয়েশন) ছড়ায়, তবে অধিকাংশ ক্ষেত্রে বিকিরণের শোষিত মাত্রা শিশুর ক্ষতি করে না।[১৬৪] উচ্চমাত্রার বিকিরণ গর্ভচ্যুতি, জন্মগত ত্রুটি ও বুদ্ধিপ্রতিবন্ধিতা ঘটাতে পারে।[১৬৪]
রোগতত্ত্ব
২০১২ সালে ২১ কোটি ৩০ লাখ নারী গর্ভবতী হয়েছেন, যার মধ্যে ১৯ কোটি উন্নয়নশীল বিশ্বে এবং ২ কোটি ৩০ লাখ হয়েছে উন্নত বিশ্বে।[১১] ১৫ থেকে ৪৪ বছর বয়সি প্রতি ১,০০০ জন মহিলার মধ্যে ১৩৩ জন গর্ভবতী হয়েছেন।[১১] গর্ভধারণ ও প্রসবজনিত কারণে ২০২০ সালে মারা গিয়েছে ২ লাখ ৮৭ হাজার জন।[১৬৫] স্বীকৃত গর্ভধারণের ১০% থেকে ১৫% গর্ভচ্যুতির মাধ্যমে শেষ হয়।[২] বিশ্বব্যাপী মোট গর্ভধারণের ৪৪% হলো অপরিকল্পিত, যার অর্ধেকের বেশি (৫৬%) গর্ভপাত ঘটানো হয়। যে-সব দেশে গর্ভপাত নিষিদ্ধ, কিংবা কেবল মায়ের জীবন ঝুঁকিতে পড়লেই গর্ভপাত ঘটানো হয়, সেখানে অনাকাঙ্ক্ষিত গর্ভধারণের ৪৮% অবৈধভাবে গর্ভপাত ঘটানো হয়। অপরদিকে, গর্ভপাত বৈধ এমন দেশে এই হার ৬৯%।[২৬]
২০১২ সালের গর্ভধারণের ক্ষেত্রে, ১২ কোটি এশিয়ায়, ৫ কোটি ৪০ লাখ আফ্রিকায়, ১ কোটি ৯০ লাখ ইউরোপে, ১ কোটি ৮০ লাখ লাতিন আমেরিকা ও ক্যারিবীয় অঞ্চলে, ৭০ লাখ উত্তর আমেরিকায় ও ১০ লাখ ওশেনিয়া অঞ্চলে হয়েছিল।[১১] উন্নয়নশীল দেশে গর্ভধারণ হার প্রতি ১,০০০ জন প্রজননক্ষম মহিলার মধ্যে ১৪০, উন্নত দেশে এই হার প্রতি ১,০০০ জনে ৯৪ জন।[১১]
গর্ভধারণের হার ও বয়স দেশ ও অঞ্চলভেদে ভিন্ন হয়ে থাকে। এটি অনেক বিষয় দ্বারা প্রভাবিত হয়, যেমন সাংস্কৃতিক, সামাজিক ও ধর্মীয় আচার; গর্ভনিরোধকের সহজলভ্যতা ও শিক্ষার হার। ২০১৩ সালে মোট উর্বরতা হার সবচেয়ে বেশি ছিল নাইজারে (৭.০৩ শিশু/নারী) এবং সবচেয়ে কম ছিল সিঙ্গাপুরে (০.৭৯ শিশু/নারী)।[১৬৬]
ইউরোপে সন্তানধারণের গড় বয়স ক্রমাগত বাড়ছে। পশ্চিম, উত্তর ও দক্ষিণ ইউরোপে প্রথম মা হওয়ার বয়স গড়ে ২৬ থেকে ২৯ বছর, ১৯৭০ খ্রিষ্টাব্দের শুরুর দিকে যা ছিল ২৩ থেকে ২৫ বছর। বেশকিছু ইউরোপীয় দেশে (স্পেন), মহিলাদের প্রথম সন্তান জন্মদানের গড় বয়স ৩০ বছরের সীমা অতিক্রম করেছে। এই প্রবণতা কেবল ইউরোপেই নয় বরং এশিয়া, জাপান ও মার্কিন যুক্তরাষ্ট্রেও প্রথম সন্তান জন্মদানের গড় বয়স বৃদ্ধি পাচ্ছে এবং চীন, তুরস্ক ও ইরানের মতো উন্নয়নশীল বিশ্বের দেশগুলোতেও ছড়িয়ে পড়ছে। যুক্তরাষ্ট্রে ২০১০ সালে প্রথম সন্তান জন্মদানের গড় বয়স ছিল ২৫.৪ বছর।[১৬৭]
মার্কিন যুক্তরাষ্ট্র ও যুক্তরাজ্যে মোট গর্ভধারণের ৪০% অপরিকল্পিত এবং এই অপরিকল্পিত গর্ভধারণের এক-চতুর্থাংশ থেকে অর্ধেক পর্যন্ত অনাকাঙ্ক্ষিত গর্ভধারণ।[১৬৮][১৬৯]
যুক্তরাষ্ট্রে, একজন নারীর শিক্ষাগত অর্জন এবং তার বৈবাহিক অবস্থা সন্তান জন্মদানের সাথে সম্পর্কিত: প্রথম সন্তান জন্মের সময় অবিবাহিত নারীদের শতকরা সংখ্যা শিক্ষাগত স্তর বাড়ার সাথে সাথে কমে যায়। অন্য কথায়: অশিক্ষিত নারীদের মধ্যে, একটি বড় অংশ (প্রায় ৮০%) তাদের প্রথম সন্তান জন্ম দেয় যখন তারা অবিবাহিত থাকে। বিপরীতে, স্নাতক ডিগ্রি বা তার বেশি ডিগ্রিপ্রাপ্ত নারীদের মধ্যে কম সংখ্যক (প্রায় ২৫%) তাদের প্রথম সন্তান জন্ম দেয় অবিবাহিত অবস্থায়। তবে, এই ঘটনাটির একটি শক্তিশালী প্রজন্মগত উপাদান রয়েছে: ১৯৯৬ সালে, বিশ্ববিদ্যালয়ের ডিগ্রি ছাড়া প্রায় ৫০% নারী তাদের প্রথম সন্তান জন্ম দিয়েছিলেন অবিবাহিত অবস্থায় যখন সেই সংখ্যা ২০১৮ সালে বেড়ে প্রায় ৮৫% হয়েছে। একইভাবে, ১৯৯৬ সালে, কেবল ৪% বিএ ডিগ্রি বা তুলনীয় ডিগ্রিপ্রাপ্ত নারীরা তাদের প্রথম সন্তান জন্ম দিয়েছিলেন অবিবাহিত অবস্থায়। ২০১৮ সালে, সেই অংশ বেড়ে প্রায় ২৫% হয়েছে।[১৭০]
আইনগত ও সামাজিক দিক
আইনগত সুরক্ষা
অনেক দেশে গর্ভবতী মহিলা এবং তাদের সন্তানদের সুরক্ষা দিতে বিভিন্ন আইনি বিধান রয়েছে। অনেক দেশে গর্ভাবস্থায় বৈষম্যের বিরুদ্ধে আইন রয়েছে।[১৭১]
মাতৃত্ব সুরক্ষা কনভেনশন নিশ্চিত করে যে, গর্ভবতী নারীদের বিভিন্ন কাজকর্ম যেমন রাতের বেলায় কাজ বা ভারী জিনিস বহন ইত্যাদি থেকে অব্যাহতি দিতে হবে। গর্ভধারণের শেষ ত্রিমাসে ও প্রসবের পরে কিছু দিন বেতনসহ প্রসূতি ছুটি প্রদান করতে করা হয়। উল্লেখযোগ্য কিছু চরম সীমার মধ্যে রয়েছে নরওয়ে (পূর্ণ বেতনে ৮ মাস ছুটি) ও যুক্তরাষ্ট্র (কিছু রাজ্য ব্যতীত বেতনসহ ছুটি নেই)। বাংলাদেশে সরকারি কর্মচারীগণ পূর্ণ বেতনে ৬ মাস প্রসূতি ছুটি পেয়ে থাকেন।
যুক্তরাষ্ট্রে কিছু কাজ যা গর্ভচ্যুতি বা মৃত সন্তান জন্মদানের মতো ঘটনা ঘটাতে পারে, যেমন একজন গর্ভবতী মহিলাকে প্রহার করা অপরাধ হিসেবে গণ্য হয়। এরূপ একটি আইন হলো আনবোর্ন ভিক্টিম অব ভায়োলেন্স অ্যাক্ট, যেখানে গর্ভস্থ ভ্রূণ বা প্রভ্রূণকে আইনগত ভিক্টিম হিসেবে স্বীকৃতি দেয়।
২০১৪ সালে, আমেরিকার টেনেসি রাজ্য একটি আইন পাস করেছিল যা অভিযোক্তাকে একজন মহিলার বিরুদ্ধে অপরাধমূলক হামলার অভিযোগ আনার অনুমতি দেয় যদি সে তার গর্ভধারণের সময় অবৈধ ওষুধ ব্যবহার করে এবং তদ্দরুন তার প্রভ্রূণ বা নবজাতক ক্ষতিগ্রস্ত হয়।[১৭২]তবে, সুরক্ষা সার্বজনীন নয়। সিঙ্গাপুরে, ইমপ্লয়মেন্ট অব ফরেইন ম্যানপাওয়ার অ্যাক্ট অনুযায়ী চলতি বা পূর্বের কর্ম ভিসাধারী পূর্বানুমতি ব্যতীত সিঙ্গাপুরে গর্ভবতী হতে বা সন্তান জন্ম দিতে পারেন না।[১৭৩][১৭৪] এই আইন ভঙ্গ করলে শাস্তি হিসেবে নির্বাসন ও S$ ১০,০০০ সিঙ্গাপুর ডলার জরিমানা হতে পারে,[১৭৩][১৭৫] এবং ২০১০ সালের আগ পর্যন্ত, তাদের নিয়োগকর্তাদেরকে $৫,০০০ সিঙ্গাপুর ডলার নিরাপত্তা বন্ড হারাতে হতো।[১৭৬]
কিশোরী গর্ভধারণ
কিশোরী গর্ভধারণকে কৈশোর বা বয়ঃসন্ধিকাল গর্ভধারণও বলা হয়।[১৭৭] বিশ্ব স্বাস্থ্য সংস্থার সংজ্ঞার্থ অনুযায়ী কৈশোর বলতে ১০ থেকে ১৯ বছর বয়স বুঝায়।[১৭৮] প্রাপ্তবয়স্ক মেয়েদের তুলনায় কিশোরীরা অনেক বেশি ঝুঁকির সম্মু খীন হয় এবং তাদের সন্তানেরা অকাল জন্মলাভ, কম ওজন হওয়া ও অন্যান্য গুরুতর নবজাতকীয় অবস্থার ঝুঁকিতে থাকার সম্ভাবনা তুলনামূলক বেশি। তাদের সন্তানরা সারাজীবন ধরে শারীরিক ও মানসিক উভয় ক্ষেত্রেই বেশি বিপত্তির মুখে পড়ে। কিশোরী গর্ভধারণের সাথে অনেক সামাজিক বিষয় যেমন সামাজিক কলঙ্ক, শিক্ষার নিচু পর্যায় ও দারিদ্র্যের সম্পর্ক আছে।[১৭৯][১৭৭] গবেষণায় দেখা যায় যে কিশোরীরা গর্ভধারণের সময় প্রায়শই অপমানজনক বা কটুক্তিপূর্ণ সম্পর্কের মধ্য দিয়ে যায়।[১৮০]
নার্স-ফ্যামিলি পার্টনারশিপ (সেবিকা-পরিবার অংশীদারত্ব) হলো যুক্তরাষ্ট্র ও যুক্তরাজ্যে কার্যক্রম পরিচালনাকারী একটি সংস্থা যা কম উপার্জনকারী অল্পবয়সি মায়েদের তাদের প্রথম গর্ভধারণের সময় বিভিন্ন প্রয়োজন মেটাতে কাজ করে। সেবাপ্রাপ্ত প্রত্যেক মায়ের সাথে গর্ভধারণের প্রথম দিক থেকে একজন নিবন্ধনপ্রাপ্ত সেবিকা যুক্ত থাকে, যিনি নিয়মিতভাবে বাড়িতে সাক্ষাৎ করেন যা শিশুর দ্বিতীয় জন্মদিন পর্যন্ত চলতে থাকে। এই ব্যবস্থার ফলে মাতৃস্বাস্থ্য, শিশুস্বাস্থ্য ও অর্থনৈতিক নিরাপত্তার উন্নতি হয়েছে।[১৮১][১৮২]
জাতিগত বৈষম্য
গর্ভধারণ ও নবজাতকের সেবা পদ্ধতিতে ব্যাপক জাতিগত অসমতা রয়েছে।[১৮৩] ধাত্রীবিদ্যা নির্দেশিকা, চিকিৎসা ও সেবা প্রসব পরিণতির উন্নতি ঘটিয়েছে। যুক্তরাষ্ট্রে স্বাস্থ্যখাতে জাতিগত বৈষম্য কমানো একটি বড়ো জনস্বাস্থ্য চ্যালেঞ্জ হয়ে দাঁড়িয়েছে। গড় হার কমা সত্ত্বেও, নবজাতকের মৃত্যুর উপাত্ত থেকে জানা যায় যে জাতিগত বৈষম্য রয়েছে এবং বেড়েছে। শ্বেতাঙ্গ শিশুর তুলনায় আফ্রিকান আমেরিকান শিশু মৃত্যুহার প্রায় দ্বিগুণ। গবেষণা অনুযায়ী, আফ্রিকান আমেরিকান শিশুদের মধ্যে জন্মগত ত্রুটি, আকস্মিক শিশু মৃত্যু সিনড্রোম, অকালে জন্ম, নিম্ন জন্ম ওজন বেশি পরিমাণে দেখা যায়।[১৮৪]
ধাত্রীসেবার ফলে শিশু ও মা উভয়েরই প্রসব ও প্রসবোত্তর অবস্থা অপেক্ষাকৃত ভালো হয় বলে প্রমাণিত হয়েছে। এটি মহিলাদের প্রয়োজন অনুযায়ী দক্ষ, সহানুভূতিপূর্ণ সেবা প্রদান করে এবং মাতৃস্বাস্থ্য উন্নয়নে খুবই দরকার। উন্নত স্বাস্থ্যসেবার সুবিধাবঞ্চিত অঞ্চলে প্রসবের সময় একজন প্রশিক্ষিত দাই বা প্রসব সহকারী উপস্থিত থাকলে প্রসবসেবার উন্নতি লক্ষ করা যায়।[১৮৪]
আরও দেখুন
- কুভাড সিনড্রোম
- গুপ্ত গর্ভধারণ
- খল গর্ভ (সিউডোসায়িসিস)
- গর্ভধারণ-সম্পর্কিত উদ্বেগ
তথ্যসূত্র
আরও পঠন
- "Nutrition for the First Trimester of Pregnancy"। IDEA Health & Fitness Association। সংগ্রহের তারিখ ৯ ডিসেম্বর ২০১৩।
- Bothwell TH (জুলাই ২০০০)। "Iron requirements in pregnancy and strategies to meet them"। The American Journal of Clinical Nutrition। 72 (1 Suppl): 257S–264S। ডিওআই:10.1093/ajcn/72.1.257S
 । পিএমআইডি 10871591।
। পিএমআইডি 10871591। - Stevens J (জুন ২০০৫)। "Pregnancy envy and the politics of compensatory masculinities"। Politics & Gender। 1 (2): 265–296। এসটুসিআইডি 39231847। ডিওআই:10.1017/S1743923X05050087। সাইট সিয়ারX 10.1.1.485.5791
 ।
।
বহিঃসংযোগ
| শ্রেণীবিন্যাস | |
|---|---|
| বহিঃস্থ তথ্যসংস্থান |
|


- কার্লিতে গর্ভধারণ (ইংরেজি)
- Merck Manual Home Health Handbook – further details on the diseases, disorders, etc., which may complicate pregnancy.
- Pregnancy care – NHS guide to having a baby including preconception, pregnancy, labor, and birth.
টেমপ্লেট:Women's health
টেমপ্লেট:Pediatric conditions originating in the perinatal period
টেমপ্লেট:Humandevelopment