感染症の歴史
感染症の歴史(かんせんしょうのれきし)では、世界の歴史において、特に後世に社会的、経済的、文化的に甚大な影響を与えた感染症について記述する。医学は感染症の対策や治療の探求により発展してきた。感染症は、民族や文化の接触と交流、ヨーロッパ世界の拡大、世界の一体化などによって規模が拡大していった。

「生」に対して圧倒的勝利をかちとった「死」が踊っているすがた — 14世紀の「黒死病」の流行は全ヨーロッパに死の恐怖を引き起こした。
病原微生物ないし病原体(マイコプラズマやクラミジアといった細菌、スピロヘータ、リケッチア、ウイルス、真菌、原虫、寄生虫)がヒトや動物のからだや体液に侵入し、定着・増殖して感染をおこすと組織を破壊したり、病原体が毒素を出したりしてからだに害をあたえると、一定の潜伏期間を経たのちに病気となる。これを感染症という。類義語として伝染病があるが、これは伝染性をもつ感染症をさしている[1]。また、伝染性をもつ感染症の流行を疫病(はやり病)と呼んでいる。
感染症の歴史は生物の出現とその進化の歴史とともにあり、有史以前から近代までヒトの疾患の大きな部分を占めてきた。感染症や疫病に関する記録は、古代メソポタミア文明にあってはバビロニアの『ギルガメシュ叙事詩』にすでに四災厄のなかのひとつに数えられ、同時期のエジプトでもファラオの威光は悪疫の年における厄病神に比較されている。中国にあっても、紀元前13世紀における甲骨文字の刻された考古資料からも疫病を占卜する文言が確認されている[2]。日本においては平安時代には疫病の終息を願う神事が全国で行われていた[3]。災厄に対する人びとの対応は、歴史的・地域的にさまざまであったが、その一方で、人びとの行為・行動の背景となった疫病観、死生観、信仰、哲学、科学の発達などを考察することにより、人類の歴史や経済、社会のあり方への理解を深めることができる。
抗生物質の普及や予防接種の義務化、公衆衛生の改善などによって感染症を過去の脅威とみなす風潮もみられたが、耐性菌の拡大や経済のグローバル化による新興感染症の出現など、一時の楽観を覆すような新たな状況が生じており、今なおその脅威は人類社会に大きな影を投げかけている。
病原体の発見

感染症の伝染性を発見したのは、イスラーム世界を代表する医学者でサーマーン朝出身のイブン・スィーナーであった。「医学典範(āb al-Qānūn fī al-ṭibb、The Canon of Medicine)」(1020年)において隔離が感染症の拡大を止めること、体液が何らかの天然物によって汚染されることで感染性を獲得することを記述している[4]。ただし、その物質が病気の直接原因になるとは考えていなかった[5]。

14世紀にナスル朝で活躍したイブン・アル=ハティーブはイベリア半島のアンダルス地方における黒死病(ペスト)の流行において、衣類・食器・イヤリングへの接触が発症の有無を左右していることを発見した。これを受けて、イブン・ハーティマ(Ibn Khatima、1369年 - ?)は「感染症は微生物がヒトの体内に侵入することによって発症する」との仮説を打ち立てた[5]。この考えは、16世紀イタリアの修道士で科学者のジローラモ・フラカストロの著作『梅毒あるいはフランス病』(1530年)や『伝染病について』(1546年)により、ルネサンス期のヨーロッパにも広く受け入れられた[6]。フラカストロは伝染病のコンタギオン説(接触伝染説)を唱え、梅毒(Syphilis)やチフス(typhus)という病名の命名者となった。
病原体(病原微生物)について、それを人類が初めて見たのは、形態的には1684年のオランダのアントニ・ファン・レーウェンフックの光学顕微鏡による細菌の観察だといわれる[7]。レーウェンフックの顕微鏡の改良により、細菌を肉眼で容易に観察できるようになった。
1838年に細菌を意味するラテン語 "bacterium" が出現しており、病原体が現在のように判明してきたのは19世紀以降のことであって、フランスのルイ・パスツールやドイツのロベルト・コッホに負うところが大きい。パスツールは、病気の中には病原体によって生じるものがあることを証明し、狂犬病のワクチンを開発した。そしてコッホは、1875年、感染力のある病原体としての細菌である炭疽菌を、光学顕微鏡を用いた観察によるものとして初めて発見し[7]、また、感染症の病原体を特定する際の指針として「コッホの原則」を提唱して近代感染症学の基礎となる科学的な考え方を打ち出した。日本でも、北里柴三郎が1894年にペスト菌を、志賀潔は1898年に赤痢菌を発見している[1]。なお、主な疫病菌の発見は以下の通りであり、19世紀後半から20世紀初頭にかけての時期に集中している[8]。
| 病名 | 病原体 | 発見年 | 病原体発見者 |
|---|---|---|---|
| ハンセン病 | らい菌(真正細菌) | 1875年 | アルマウェル・ハンセン(ノルウェー) |
| マラリア | マラリア原虫(原虫) | 1880年 | シャルル・ルイ・アルフォンス・ラヴラン(フランス) |
| 腸チフス | サルモネラ属菌(真正細菌) | 1880年 | カール・エーベルト(ドイツ) |
| 結核 | 結核菌(真正細菌) | 1882年 | ロベルト・コッホ(ドイツ) |
| コレラ | コレラ菌(真正細菌) | 1883年 | ロベルト・コッホ(ドイツ) |
| ジフテリア | ジフテリア菌(真正細菌) | 1883年 | エミール・アドルフ・フォン・ベーリング(ドイツ)、北里柴三郎(日本) |
| 破傷風 | 破傷風菌(真正細菌) | 1884年 | アルトゥール・ニコライエル(ドイツ) |
| ブルセラ症 | ブルセラ属菌(真正細菌) | 1887年 | デビッド・ブルース(イギリス) |
| ペスト | ペスト菌(真正細菌) | 1894年 | アレクサンドル・イェルサン(フランス)、北里柴三郎(日本) |
| 赤痢 | 赤痢菌(真正細菌) | 1898年 | 志賀潔(日本) |
| 梅毒 | 梅毒トレポネーマ(真正細菌) | 1905年 | フリッツ・シャウディン(ドイツ) |
| 百日咳 | 百日咳菌(真正細菌) | 1906年 | ジュール・ボルデ(フランス) |
| チフス(パラチフス) | サルモネラ属菌(真正細菌) | 1909年 | シャルル・ジュール・アンリ・ニコル(フランス) |
光学顕微鏡では観察できない極小のウイルス(virus)の発見は、細菌よりも遅れ、1892年のロシアの植物学者ドミトリー・イワノフスキーによるタバコモザイクウイルスの発見が最初であった[7]。ウイルスによる感染症には、インフルエンザ、後天性免疫不全症候群 (AIDS)、エボラ出血熱、黄熱、狂犬病、重症急性呼吸器症候群 (SARS) 、中東呼吸器症候群 (MERS) 、デング熱、ジカ熱、天然痘、風疹、急性灰白髄炎(ポリオ)、麻疹、咽頭結膜熱(プール熱)、マールブルグ出血熱、ラッサ熱、ウエストナイル熱、日本脳炎、水痘・帯状疱疹、新型コロナウイルス感染症 (COVID-19) などがある。
ウイルスは、代謝系を持たず、細菌のように栄養を摂取してエネルギーを生産するような生命活動はおこなわない[9]。自己増殖できず、他生物の細胞に寄生することによって増殖し、エネルギーは宿主細胞の作るそれを利用し、大きさは細菌よりもはるかに小さい[9]。ウイルスの観察には電子顕微鏡が必要である[9]。
治療法の発見

細菌による感染症は1929年に初の抗生物質であるペニシリンがイギリスのアレクサンダー・フレミングによって発見されるまで根本的な治療法がなかった。抗生物質は、多細胞生物が遺伝子が膜で被覆される真核細胞であるのに対し、細菌が遺伝子が膜で被覆されない原核細胞であるという違いを利用して細菌(真正細菌)にだけに効くようにした薬品である[9]。
1935年、ドイツのゲルハルト・ドーマクは初の広域合成抗菌薬であるサルファ薬を開発、発表した。サルファ薬は生物由来ではないため、抗生物質とはされない。抗生物質とサルファ薬の開発は、感染症治療に新しい地平を切り開いた。なお、サルファ薬に抗マラリア作用があることはドーマク自身によって確かめられており、ニューモシスチス肺炎、MRSA、ハンセン氏病、尿路感染症や前立腺炎、ノカルジア症といった感染症には治療用としてサルファ薬が用いられる。
一方、ウイルス感染症には抗生物質が効かず[9]、今なお患者自身の免疫に頼らざるを得ない部分が大きい。ウイルスが感染した細胞は増殖したウイルスが細胞外に出ていくことによって死滅し、さらに別の細胞に入り込んで増殖を続ける[9]。宿主細胞が次々と死滅することに耐えられない患者は死亡するわけであり、したがって、ウイルスにとっては、他の個体に感染させ続けることが生き残りのための条件となる[9]。こうしたウイルスの増殖を抑えるために開発されたのが抗ウイルス薬であるが、細菌や原虫など細胞を有する生物とは異なり、個々のウイルスの分子生物学的な形質はきわめて多様であり、感染力も種類によって異なる[9]。それゆえ、それぞれのウイルスに応じた治療薬が必要である。たとえば、インフルエンザに対しては、オセルタミビル(商品名「タミフル」)、ザナミビル(「リレンザ」)、ペラミビル(「ラピアクタ」)、ラニナミビル(「イナビル」)、アマンタジン(「シンメトレル」)などといった抗インフルエンザ薬が知られており、日本で開発されたファビピラビル(「アビガン」)は2014年に西アフリカで大流行したエボラ出血熱の治療にも効果があることが認められた[10]。
ワクチンは、無毒化したウイルスを体内に入れることによって免疫力を高め、実際に感染した際に急激にウイルスが増殖することを抑制する医薬品である[9]。天然痘ウイルスについては、アジア地域においては、古くから人痘接種法がおこなわれてきた。1796年、イギリスの医学者エドワード・ジェンナーは初めて種痘(天然痘ワクチンの投与)をおこない、これが天然痘根絶への道をひらいた。こののち、ルイ・パスツールらによって「予防接種」の概念が広くゆきわたるようになった。
1950年代、ジョナス・ソークとアルバート・サビンの2人はポリオ(急性灰白髄炎)に有効なワクチン(ポリオワクチン)を開発して、後にこれをほぼ制圧することに成功した[11]。ポリオウイルスとの長期にわたる闘いのなかで築かれてきた、コールドチェーン、マイクロプランニング、サーベイランスシステム、緊急オペレーションセンターといったインフラストラクチャーは、他の感染症を予防・制圧するうえでも大きな役割を担っている[11][12]。
人類史と感染症
農耕・牧畜のはじまりと感染症
人類はその誕生以来、疾病に苦悩してきたと推測され、長い狩猟・採集生活のなかで、チンパンジーからマラリア、オナガザルから黄熱病、イヌ科哺乳動物から狂犬病といった感染症に罹患した可能性がある[13]。ただし、小集団で行動し、人口密度の希薄な時代にあっては感染集団が全滅するなどしてしまえば、それ以上感染が拡がることはなかったものとみられる[13]。その後、農耕が開始し、あるいは定住生活へと移行して集落が発生し、人と人、さらに人と家畜が接近して生活するようになると、人間と感染症の関係は劇的に変化した[13]。紀元前8000年頃、西アジアではヒツジ、ヤギ、ブタの飼育、すなわち牧畜がはじまっているが、ヒト型コロナウイルスが出現したのは、その同時期だという説もある[14]。インフルエンザやコロナウイルス感染症などは、野生生物の世界で流行していた感染症が人類の間でも流行するようになった「人獣共通感染症」なのである[14]。
牧畜の開始によって動物との接触が増え、農業の開始によって定住化が進行し、都市が形成されると感染症の流行が頻繁に起こるようになった[14]。『旧約聖書』や『新約聖書』、古代中国文明やギリシア文明の古典、『ヴェーダ』をはじめとする古代インドの文献には、結核、ハンセン病、コレラ、天然痘、マラリア、インフルエンザ、麻疹、ペスト、狂犬病、肺炎、トラコーマと考えられる、さまざまな症状の感染症が登場する[13]。
農業の開始が感染拡大に大きな影響をあたえた感染症にはマラリアや住血吸虫症がある[15][16]。灌漑のためにつくられた水深の浅い水路や溜め池は昆虫や巻き貝などの宿主の棲み処となった[15]。蚊が媒介するマラリアは、農業の開始とともに人びとの間でも流行が始まり、およそ4800年前から5500年前の古代エジプトのミイラからもマラリア原虫のDNAが見つかっている[15]。住血吸虫は河川や湖沼に生息し、巻き貝を宿主とする生活史を営んでいるが、メソポタミアやエジプトにおける初期の農耕社会ですでに蔓延しており、日本には水田耕作とともに弥生時代に持ち込まれたと考えられている[16]。
人類の移動と病気の拡散
東アジアと西アジア・地中海世界をつなぐシルクロードは、絹や漆器、紙などを西方に、宝石やガラス器、金銀細工や絨毯などの文物を東方にもたらしたが、同時にさまざまな感染症を交換させた[17]。天然痘や麻疹は西から東に運ばれ、ペストは東から西へともたらされた[17]。こうした感染症に対し、人びとは免疫をもたなかったので、東西でパンデミックが生じ、多くの人命が失われた[17]。
シルクロードの東西それぞれの起点となった漢帝国と古代ローマは、大人口を抱えて繁栄した当時の超大国であったが、2世紀以降、時を同じくして感染症の大流行が発生し、人口が激減し、帝国の分裂と混乱を招いた[17]。11世紀以降繰り返された十字軍遠征、また、それによって活発化した交易もまた、ヨーロッパ大陸にペスト菌による感染症拡大をもたらしたと考えられる[17]。13世紀のユーラシア大陸で巨大な版図を有することとなったモンゴル帝国では、シルクロードの大部分が支配下に置かれることとなり、ユーラシアを横断する交易をいっそう拡大させたが、感染症もまた東西に拡散されることとなったのである[18]。
コロンブス交換
コロンブス交換(Columbian Exchange)は、1492年ののち発生した東半球と西半球の間の植物、動物、食物、奴隷を含む人びとなど甚大で広範囲にわたる交換を表現する時に用いられる言葉で、1492年のクリストファー・コロンブスの新世界の「発見」にちなむ。その結果、トウモロコシとジャガイモは18世紀のユーラシア大陸できわめて重要な作物となり、ピーナッツとキャッサバは、東南アジアや西アフリカで栽培されるようになるなど、世界の生態系、農業、文化の歴史において重大な出来事となった。ただし、ここでは多くの感染症もまた交換されることとなった。
すなわち、コレラ、インフルエンザ、マラリア、麻疹、ペスト、猩紅熱、睡眠病(嗜眠性脳炎)、天然痘、結核、腸チフス、黄熱などが、ユーラシアとアフリカからアメリカ大陸へもたらされた[19]
免疫をもたなかった先住民はこれらの伝染病によって激減した[19]。アメリカ大陸には、スペインやポルトガルをはじめとしてヨーロッパ各地から多くの植民者がわたったが、スペイン王室は植民者に先住民支配の信託を与え、征服者や入植者に対し、その功績や身分に応じて一定数のインディオを割り当て、一定期間使役する権利を与えるとともに、彼らを保護してカトリックに改宗させることを義務づけた。これがエンコミエンダ制である。
まもなく先住民(インディオ)を使役して鉱山で金や銀を掘り出し、カリブ海域ではサトウキビの栽培が始まった。どちらも現地の人びとのためではなく、ヨーロッパ大陸における需要のための生産であった。先住民は、過酷な労働条件と感染症のために激減し、深刻な労働力不足に陥った。これを補うため、ヨーロッパ人は黒人奴隷をアフリカ大陸に求めて奴隷貿易がはじまった。ここに西ヨーロッパ、西アフリカ、南北アメリカ大陸を結ぶ人とモノの貿易連鎖、いわゆる三角貿易が成立し、大西洋をはさむ4大陸のあいだに大西洋経済とよばれる世界システムが形成されていった。
一方、アメリカ大陸より旧大陸にもたらされた感染症には、人獣共通感染症であるシャーガス病、性病として知られる梅毒、イチゴ腫、黄熱(American strains)がある[20]。
ヨーロッパの疫病が新大陸で猛威をふるった顕著な例として、1545年から1548年にかけてのメキシコ(ノビスパニア)での大流行があり、このときメキシコ中央部では先住民(インディオ)の約8割が死亡したといわれる。征服から1世紀経ったのち、メキシコの先住民の人口は征服直前のわずか3パーセントにすぎなかったという試算もある『クロニック世界全史』, p. 436。
「コロンブス交換」は、アメリカ合衆国の歴史学者アルフレッド・クロスビーによって唱えられた用語である[21]。上述のように、それは、ヨーロッパとアメリカ大陸との相互の疫学的条件の均質化をうちに含んでいるが、これを、フランスのアナール学派に属する歴史家エマニュエル・ル・ロワ・ラデュリは「細菌による世界の統一」という表現を用いて説明した[22]。
寄生虫症の流行
下に掲げたほかにも、サシチョウバエ類によって媒介され、トリパノソーマ科の原虫リーシュマニアの感染を原因とするリーシュマニア症や、カメムシ目サシガメによって媒介され、ユーグレノゾアキネトプラスト類に属する鞭毛虫トリパノソーマ・クルージを病原体とするシャーガス病などの寄生虫病が知られる。
住血吸虫症
住血吸虫症の起源は古く、灌漑網を整備したメソポタミアやエジプトの初期農耕社会ですでに蔓延していたとみられ、マラリアとならんで農耕生活の広がりによって拡大した感染症である[16]。河川や湖沼に生息する巻貝が中間宿主となり、ヒトには生水を通して感染する[16]。住血吸虫の保虫者は慢性的な胃や胸の痛み、疲労感、下痢を訴えることが多く、虫卵が膀胱や尿管の粘膜に集まるため尿路にも障害が生じる[16]。フランスの英雄、ナポレオン・ボナパルトは尿道の激しい痛みを持病としていたが、従来、その原因は尿路結石とされていた[16]。しかし、その症状記録を子細に検討した専門家は、18世紀末葉から19世紀初頭にかけてのフランス軍のエジプト遠征(エジプト・シリア戦役)の際に感染したビルハルツ住血吸虫症の可能性が高いと報告している[16][注釈 1]。アフリカや中東にかけてはビルハルツ住血吸虫症が今なお流行しており、ダムや灌漑水路の普及とともにますます拡大している[16]。エジプトでは、1970年完成のアスワン・ハイ・ダムの貯水開始とともに感染が爆発的に拡大した[16][注釈 2]。

日本には水田耕作とともに弥生時代に持ち込まれたと考えられている[16]。日本住血吸虫症は、日本・中国・フィリピン等でみられる住血吸虫症の一種で、ミヤイリガイ(オンコメラニア)という巻貝を中間宿主として成長した寄生虫(日本住血吸虫)が経皮感染によってヒトやウシ、ネコなどに感染することによって発生する感染症である。日本では、古くから甲府盆地底部一帯や筑後川流域が罹病地域として知られてきた[16]。特に山梨県下では「地方病」と称されて地域特有の奇病と見なされてきた。1904年に桂田富士郎が甲府市でこの寄生虫を発見し、1913年に宮入慶之助と鈴木稔が佐賀県鳥栖市において、寄生虫の中間宿主がオンコメラニアであることを発見したため、病名に「日本」の名が付されることとなった。
中国湖南省長沙市の前漢代の墳墓である馬王堆遺跡のミイラから日本住血吸虫の生活痕跡を検出したことから、中国において、この感染症の流行はきわめて古くからのものであることが確かめられている[23]。
中国では、1950年代初頭、四川盆地をふくむ長江流域や広東省、福建省、雲南省など広汎な地域で日本住血吸虫症の流行が顕在化し、患者数は約3200万人にのぼったと推定される[24]。中華人民共和国では、建国以来、大衆動員によって古いクリークを埋め立て、新しいクリークを開削する方法によってオンコメラニア対策が採られ、1958年には、江西省余江県での成功にちなんで、当時の中国共産党の指導者毛沢東は「送瘟神(瘟神を送る)」と題する漢詩をつくっている[23][注釈 3]。
日本住血吸虫症は、こんにちでも中国やフィリピンを中心に年間数千人以上の新規感染患者が発生しているが、日本では1978年に発生した山梨県の罹患者を最後に新規感染者が確認されておらず、1996年には山梨県知事の天野建によって「地方病終息宣言」が出された[25]。
マラリア

単細胞の寄生虫であるマラリア原虫が赤血球に寄生して起こる感染症で、40℃前後の発熱や悪寒などの症状をともない[26]、頭痛や吐き気をもよおすこともある。熱系により、三日熱、四日熱、定期性のない熱帯熱に分けられる[26]。熱帯・亜熱帯地域に多く、日本では「おこり」とも呼ばれた[27][注釈 4]。
マラリアの起源は古く、農耕生活の始まりにさかのぼる[15]。ヒトに感染するマラリア原虫には6種あり、うち5種はゴリラやチンパンジーなどアフリカ産霊長類に起源を有している[15]。のこり1種は、2004年にボルネオ島で見つかったサルマラリア原虫で、カニクイザルなどアジアに棲息するマカクを自然宿主としている[15]。
カの中でハマダラカの一部の種だけが病原体を媒介する[26]。メスのハマダラカが感染者の血液を吸い、別の人を刺すことによって広がる。通常、カに刺されて10日ないし14日の潜伏期間を経て、発作状の発熱がある[26]。効果的なワクチンはないが、抗マラリア剤で治療できる。従来、長きにわたってキニーネが特効薬とされてきたが、のちにアテブリンやプラスモヒンが開発された[26]。第二次世界大戦後はクロロキンの使用が増えている[26]。
マラリアは、約1万年前以降、ヒトの生存に大きな影響を与え始めたが、これは新石器革命の開始の時期とほぼ一致している[28]。4800年前ないし5500年前の古代エジプトでつくられた複数のミイラからはマラリア原虫のDNAが検出され、ツタンカーメン王のミイラからもマラリア原虫の一部が見つかっている[28]。また、マラリア予防の目的かどうかは不明であるが、古代エジプト最後の女王、クレオパトラ7世が蚊帳の下で寝ていたことが確かめられている[28]。なお、「東方遠征」で有名な古代マケドニア王国の王アレクサンドロス3世については、従来はマラリアによる死亡と考えられてきたが、近年、マラリアが死因でないとする学説が登場している(詳細は「ウエストナイル脳炎」節を参照)。
中国最古の医学書『黄帝内経』にはマラリアとみられる疾病の診断法と治療法が記されており、インドでは最初に農耕がはじめられたインダス川流域から高温多湿のガンジス川流域へと耕地を拡大していった過程で流行したとみられる[28]。ヨーロッパでは、地中海地域で流行し、古代ローマでは人口激減の一因にもなった[28]。17世紀から18世紀にかけてはヨーロッパ各地で数回にわたり流行が繰り返された[28]。
古代ローマ帝国の軍人ゲルマニクス、10世紀の神聖ローマ帝国の皇帝オットー2世、平安時代末期の平清盛[29]、堀河天皇、ルネサンス期の文豪ダンテ・アリギエーリ、室町時代の僧一休宗純、日本陸軍の諜報員であった谷豊(ハリマオ)、イタリア出身の自転車選手ファウスト・コッピなどはマラリアによって死去した人物とみられている[注釈 5]。平安時代の日記や記録にはマラリアの流行が幾度も記載されており、敦良親王や藤原頼通はマラリア感染者であったと考えられる[27][30]。当時の王侯貴族は多くの場合、加持祈祷によって病気平癒を願った[27]。

アメリカ大陸には、大航海時代以降、旧大陸各地から持ち込まれた[28]。アメリカ合衆国では18世紀から20世紀にかけて、多い年には10万にも感染者があらわれた[28]。とくに首都のワシントンD.C.は元来沼沢地であったためにマラリア蚊が蔓延し、ジョージ・ワシントン、エイブラハム・リンカーン、ユリシーズ・グラントといった大統領職にあった政治家も感染を経験している[28]。
ロシア革命後の1923年、マラリアはウラル山脈より西側のヨーロッパ・ロシアの地域で流行し、約300万人が感染したといわれる[28]。また、第二次世界大戦中に沖縄県、とくに八重山諸島で発生した集団罹患は、特に「戦争マラリア」と呼ばれる[29]。ここでは、急ごしらえの簡素な小屋で多数の人びとが共同生活を余儀なくされたことから、およそ1万7000人が感染し、死者は約3000人におよんだ[29]。
アフリカにおいては、現在、エイズ、結核と並ぶ3大感染症のひとつであり、視覚や聴覚を失うなどの後遺症で悩む人も少なくない。その感染者は毎年3.5億人から5億人にかけてと推測され、アフリカでは子どもの主要な死因のひとつになっている。2008年3月にマスメディアに流れた情報によると、ケニア、ウガンダ、タンザニアにまたがるアフリカ大陸最大の湖ヴィクトリア湖は、年々水位が下がっており、係留していたと思われるボートが陸に上がってしまったり、湖岸であった箇所には幅10メートルないし20メートルの草地が続いていたという。NASAなどの衛星観測データは、ヴィクトリア湖の水位がピークの1998年にくらべ1.5メートルも低下しており、1990年代の平均と比べても約50センチメートル低くなっていると伝えている。その原因としては、降雨量の減少と下流にあるダムへの過剰な流出が考えられている[31]。干上がりかけた水たまりにハマダラカのボウフラ(カの幼虫)が泳ぐなど蚊の繁殖に好適な水域が広がり、従来はマラリアが非流行地だったケニア西部の高地にも多発する傾向が顕著となっている[31]。また、地球温暖化の影響でハマダラカが越冬できる地域が広がったことにより、感染地域が広がる危険性についても指摘されている。日本もマラリア対策に協力しているが、そのひとつに伝統的な蚊帳づくりがある。
細菌性感染症の流行
ペスト
| 年代 | 場所 | 推定死者数 |
|---|---|---|
| 1347–51 | 欧州・アジア・中東 | 2500万~7500万 |
| 1360–63 | イギリス | 700,000~800,000 |
| 1464–66 | パリ | 40,000 |
| 1471 | イギリス | 300,000~400,000 |
| 1479–80 | イギリス | 400,000~500,000 |
| 1576–77 | ヴェネツィア | 50,000 |
| 1596–99 | スペイン・カスティリア地方 | 500,000 |
| 1603–11 | ロンドン | 43,000 |
| 1620–21 | アルジェリア | 30,000~50,000 |
| 1628–31 | フランス | 1,000,000 |
| 1629–31 | イタリア | 280,000 |
| 1647–52 | スペイン南部 | 500,000 |
| 1654–55 | ロシア | 700,000 |
| 1656–57 | ナポリ・ローマ | 150,000 |
| 1665–66 | ロンドン | 70,000~100,000 |
| 1675–76 | マルタ | 11,300 |
| 1679–80 | オーストリア | 76,000 |
| 1681 | プラハ | 83,000 |
| 1689–90 | バグダッド | 150,000 |
| 1704–10 | ポーランド | 75,000 |
| 1709–13 | バルト海沿岸 | 300,000~400,000 |
| 1720年代 | マルセイユ | 100,000 |
| 1738–40 | ハンガリーなど | 50,000 |
| 1770年代 | モスクワ | 75,000 |
| 1772 | バグダッド | 70,000 |
| 1791 | エジプト | 300,000 |
| 1813–14 | マルタ | 4,500 |
| 1829–35 | バグダッド | 12,000 |
ペストは、ペスト菌の感染によって引き起こされる重篤な感染症である[32]。ペスト菌は、日光や乾燥・熱には弱いが寒冷や湿潤に強い特性を持ち、したがって動物体内で乾燥を受けなければ長期間の生存が可能で、穀類・獣乳・用水などでも棲息する[32]。ペストは元来ネズミなど齧歯類の感染症であるため、一般的には、ヒトが感染する以前にネズミの集団のなかで流行がみられる[32]。齧歯類の個体相互にペスト菌を媒介するのはノミであるが、多数のペスト菌を保持したノミがヒトの皮膚を刺し、やがてヒト相互のあいだでノミが菌を伝播させる[32]。腺ペストの流行はこのように発生し、ノミの多い夏季に多く発生する[32]。しかし、腺ペスト患者が敗血症や肺炎に罹り、喀痰のなかにペスト菌が確認されるに至ると、飛沫感染によって直接的に、また、排泄物や衣類等日用品によって間接的に、急速な感染拡大がうまれる[32]。これが肺ペストであり、冬にも多く発生する[32]。そして、ネズミの移動とともに感染も各地に広がる[17]。
ペストは、シルクロード交易によって東方から西方に伝わった感染症で、ローマ帝国最盛期(五賢帝時代)の2世紀、マルクス・アウレリウスの治世に300万を超える死者を出している[17]。感染はその後も断続的につづき、人類はこれまでに少なくとも三度にわたるペストのパンデミックをみている。これは、第一次パンデミック(6世紀の「ユスティニアヌスのペスト」に始まって8世紀末までつづいたもの)、第二次(14世紀に猖獗をきわめた「黒死病」から17世紀末にかけてのもの。オスマン帝国では19世紀半ばまでつづいた)、第三次(19世紀末から20世紀中盤までつづいたもの)と整理されることも多い。

とりわけ第二のパンデミックとされることの多い「黒死病」は、正確な統計はないが全世界で8500万人、当時のヨーロッパ人口の3分の1から3分の2にあたる約2000万から3000万人前後、イギリスやフランスでは過半数が死亡したと推定されている。中国では、1331年の元の時代に大流行が発生し、1334年には河北省で人口の9割にあたる500万人規模(推定)の死亡患者が出たという[18]。隊商などによってイランやシリア、パレスティナに拡大し、エジプト、さらにチュニスなどの北アフリカを経てヨーロッパに感染を拡大させた[18]。特にイランやエジプトでは猖獗をきわめ、人口の3割をこの時期のペスト感染で失ったとみられる[18]。この時期のヨーロッパにおけるペストの感染爆発には、10世紀から14世紀にかけての比較的温暖な気候を背景に起こった「中世農業革命」と称される技術革新とのかかわりを指摘する見解がある[33]。それによれば、鉄製農具の性能が格段に向上して三圃制が普及し、食糧増産が可能になったものの相次ぐ開墾によって森林が急速に農地に転用されたため、ネズミの天敵(猛禽類やキツネ・オオカミ)が激減、一方、人口増加と都市の発生により人間や家畜の排泄物、肉の解体クズ、ゴミの投棄などネズミの繁殖に好適な環境が生まれた[33]。そこに、異常気象の発生によって深刻な食糧危機が生じ、人びとの抵抗力が弱まっているところにペストが蔓延したというのである[33]。
ペスト菌の存在がわからなかった時代には大流行のたびに原因が特定の人びとにおしつけられ、魔女狩りが行われたり、特にユダヤ教徒をスケープゴートとして迫害する事件が続発した[34]。1664年から翌年にかけての「ロンドンの大疫」(the Great Plague of London)と称される大流行もよく知られており[32]、18世紀前半の「マルセイユの大ペスト」も甚大な被害をもたらした流行として有名である。なお、1833年から45年にかけてのエジプトの流行は、それほど大規模なものではなかったが、患者が初めて熟練の医師によって科学的に究明された点で画期的な意義を有するものであった[32]。
ハンセン病
歴史上では「レプラ」、「らい病」などとよばれてきたハンセン病は、らい菌によって引き起こされる感染症である。感染力はきわめて弱く、器具や動物の介しての間接的な伝染はほとんどなく、進行も遅い病気で、皮膚と末梢神経が冒される[35][36]。遺伝性はなく、現代では特効薬があり、薬で完治することも判明している[35]。白い斑点が皮膚上に現れるほか、顔面が変形したり、指が欠損するといった患部の変形を引き起こす[36]。運動麻痺や顔面神経麻痺、発汗異常、眉毛・頭髪の脱落をともなうこともある[36]。そのため、世界史上では、感染力が弱く致死性に乏しいという病気の実態以上に、人びとに恐怖感をもってとらえられ、あらゆる疾病のなかで最も、患者が誤解や偏見にもとづいて理不尽な差別にさらされてきた病気である[35]。
ハンセン病はまた、元来は熱帯フランベジアと同様、少人数集団でみられる感染症であり、慢性疾患であることから罹患者はすぐに死亡せず、感染源として生存しつづける傾向にある[37][注釈 6]。ハンセン病の場合、膿汁・鼻汁・唾液などに直接接触することによってのみ感染し、潜伏期間も長く、感染しても発病するのは2〜3パーセントと低かったため、らい菌に繰り返し接触する機会の多い同一家庭内で頻発していた[36]。そのため、かつては遺伝性のものと誤解され、しばしば「業病」とみなされ、患者は穢れた存在とみなされた[38]。一方で、ハンセン病とそれ以外の重篤な皮膚病を区別することは、近代以前においては難しく、「らい(癩)」といった場合、それは単なる皮膚病・感染症というだけでなく、一種の社会的身分を意味していた[38]。
イエス・キリストがレプラの患者に触れて治癒させた奇跡の記述が『新約聖書』『ルカによる福音書』にあり、イエスの絶対愛のあり方を物語っている[39]。日本では、光明皇后が医療施設である「施薬院」「悲田院」を皇后宮職として設置したほか、らい病患者の膿を吸い取り、臭気ただよう患者の背中の垢を擦った伝説が史書にのこっている[40]。
十字軍の東方遠征により、ヨーロッパには多数の天然痘患者とハンセン病患者がもたらされたと考えられている[41]。十字軍遠征において、パレスティナではハンセン病に罹患した兵士を看護するためラザロ看護騎士団が組織され、エルサレムのらい院では患者の救済がおこなわれた。なお、英邁で知られるエルサレム王国の国王ボードゥアン4世はハンセン病患者とみられている。ヨーロッパでは13世紀をピークとして流行し、各地にハンセン病の隔離施設ができた。この時代、全ヨーロッパで1万9000か所ものハンセン療養所(レプロサリウム)が建設されたといわれる[35][42]。ハンセン病患者は、健常者に対し、自分に近づかないよう警告するためのフラヴェルというカスタネットを携帯することとなっていた[41]。

生前にフランチェスコを描いたといわれる肖像
一方、中世ヨーロッパに暮らす人びとは、同胞の苦しみを敬意と共感をもって見つめること、病人に対する嫌悪感や不快感を乗り越えて兄弟に対するような慈愛を示すことを教えられ、そのように行動することを求められてもいた[41]。13世紀のフランス王ルイ9世は、ロワイヨーモン修道院をたずねるたびに、病毒のために顔がくずれ、人びとの恐怖感の対象であったレプラの患者の食事の給仕をみずから行うことを自身に課しており、また、フラヴェルを鳴らして自分から遠ざかるよう警告した患者に近づき、その手に接吻したという逸話がのこっている[41]。
アッシジのフランチェスコについても、同様の話は多数のこっている[41]。富裕な家に育ち放蕩生活を送ったフランチェスコが回心したきっかけは、レプラ患者との出会いであったといわれる[43]。レプラの患者は当時、病気が発覚した時点で、教会で死者のためのミサがささげられ、共同体から離れることを余儀なくされ、城壁の外に追いやられた[43]。当時のレプラ患者はあらゆる社会的権利を喪失した存在であったが、「無所有」を標榜するフランチェスコからすれば、ここで逆転が生じ、あらゆる権利を喪失したレプラ患者であるからこそ、彼らはあらゆる権利を所有する存在することとなる[43]。フランチェスコによって組織された「小さき兄弟の会」(フランシスコ会)はイタリア半島中部のアッシジに「らい村」を建設した。そこでは、1つの共同自治が目指され、聖書の精神にもとづく救済がおこなわれた。
日本では、古代・中世にはこの病気は仏罰・神罰の現れたる穢れと考えられており、発症した者は非人身分に編入されるという不文律があり、一般の人びとのみならず、肉親さらに官僧からも忌避される存在であった[38]。これにより、都市では重病者が各地の悲田院や奈良の北山十八間戸、鎌倉の極楽寺などの施設に収容され、衣食住が供された[44]。北山十八間戸や極楽寺は、「非人救済」に尽力した忍性を中心とする叡尊ら律宗教団によって開かれた施設である[44]。戦国武将大谷吉継はハンセン病患者であったことが知られ、面体を白い頭巾で隠して戦場に臨んだことはよく知られる。また、茶会での自らに対する石田三成の振る舞いに吉継が感激し、関ヶ原の戦いでは三成に味方をする決意をしたとされるエピソードも著名である。江戸時代には、発症すると、家族が患者を四国八十八ヶ所や熊本の加藤清正公祠などの霊場へ巡礼に旅立たせることが多かった[45]。このため、これらの地に患者が多く物乞をして定住することになった[46]。
幕末以降に日本に訪れた欧米人は、欧米とくらべ当時の日本では桁違いにハンセン病患者の数が多いことに強い印象を受け、明治維新以降、キリスト者たちが救いの手をさしのべた[42]。日本人仏教者の綱脇龍妙も身延深敬園を設立して、らい病患者の救済に乗り出した[42]。政府も、らい病患者の寺社周辺などへの集住状態を解消すべく療養所への隔離政策が行ったが、そのなかで「救らい」の名目で近世までとは異なった形での患者の迫害も生じた。
1875年、らい菌の発見者であるノルウェーのアルマウェル・ハンセンが英文で初めて発表をおこない、そののち感染症としての感染力の弱さが明らかとなり、治療法も確立した。しかし、その後も患者や既に治癒して身体の変形などの後遺症を持つのみとなった元患者への強制隔離政策は続き、非人道的な人権侵害が行われた[35]。日本では「らい予防法」が1907年に制定され、患者は人権をほとんど認められず、強制隔離、不妊手術の強要が実施された[35]。1996年、ようやく「らい予防法」が廃止された[35]。2002年、小泉純一郎首相が公式に謝罪し、治療法確立後も強制隔離をつづけた国の責任を認めて元患者との和解がようやく成立した。しかし、今もなお病気に対する正確な知識の欠如から、後遺症に対する差別に苦しむ人が多い。
梅毒

梅毒の原因には占星術が関係すると考えられた。
梅毒は、元来はハイチの風土病だったのではないかと考えられ、コロンブス一行が現地の女性との性交渉によりヨーロッパにもち帰ったとされる。梅毒は、ヨーロッパ諸国も介入した16世紀のイタリア戦争を通じてヨーロッパ各地に広がったため「ナポリ病」と称することも多い。
アジアへはヴァスコ・ダ・ガマの一行が1498年頃インドにもたらし、日本には永正9年(1512年)に中国より倭寇を通じて伝わったとされ、江戸時代初期には徳川家康の次男結城秀康も梅毒に罹患している。日本で流行する前に琉球王国、とくにその花柳界で大流行し、古くから花柳界にいる人の罹患率が高かったので、梅毒は「古血」と称され、また、沖縄では梅毒患者のことを「ふるっちゅ」(古い人)と呼ぶようになった。
梅毒の治療薬としては、化学療法を唱えたドイツのパウル・エールリヒとエールリヒの研究所で薬学実験を担当していた日本の医学者秦佐八郎が1910年に発見したサルバルサンという有機ヒ素化合物が有名であり、これは合成物質による世界最初の化学療法剤であった。また、サルバルサンの発見は、のちのペニシリン(1929年)等抗生物質や、サルファ剤(1935年)等の化学療法剤の発見をうながしたのである。
コレラ

コレラを残忍な死神として描いている

コレラはコレラ菌による感染症で、突然の高熱、嘔吐、下痢、脱水症状が起こり、その感染力は非常に強く、これまでに7回の世界的流行(コレラ・パンデミック)が発生し、2006年現在も第7期流行が継続している。最も古いコレラの記録は紀元前300年頃のものである。そののち7世紀の中国、17世紀のジャワでもコレラと思われる悪疫の記録があるが、世界的大流行は1817年に始まっている。
1832年4月、コレラが増えはじめたパリでは、だれかが毒を投げこんだという噂が飛びかい、毒殺犯人とみなされた人びとが民衆に暴行を受ける事件がおこっている。この事件では数名が殺害されている[47]。コレラの流行した1830年代のヨーロッパでは至るところで毒殺説がささやかれ、なかには医師が疑われて殺害されたこともあった[47]。
ロンドンでもパリでも、病気は道路と水路に沿って広がり、ことに貧民街での被害が著しかった[48]。19世紀前半のコレラの流行は、19世紀初頭以来の急速な都市化の進んだ時期でもあり、ヨーロッパの大都市はどこも劣悪な衛生環境にあった。コレラの猖獗によって、感染症は「人間の病」である以上に「社会の病」であることを多くの人が痛切に感じたのであり、そのなかから、社会の健康を考える公衆衛生学や上下水道の整備や道路拡幅なども取り込んだ近代的な都市工学という学問分野が生まれた[48]。また、イギリスの外科医ジョン・スノウはロンドンでのコレラ流行に際し、死亡者の生活状況を四分割表を用いてのクロス分析という統計学的な手法を用いて生活改善を提案し、これらの業績により「疫学の父」と称される。
1884年にはドイツの細菌学者ロベルト・コッホによってコレラ菌が発見され、医学の発展、防疫体制の強化などとともに、アジア型コレラについては世界的流行は起こらなくなった。ただし、アジア南部およびアジア東部においてはコレラの流行が繰り返され、中国では1909年、1919年、1932年に大流行があり、インドでは1950年代までつづいて、いずれも万単位の死者を出すほどであった。
コレラの流行を防止するため、下水道の整備など大都市における公衆衛生政策が発達し、ゴミ箱が普及し、検疫体制が整備されて、その多くは現代にも引き継がれている。また、科学的な疫学も1854年のロンドンでのコレラ大流行において、ジョン・スノウが公衆の井戸水が原因であると指摘したことがはじまりである(後述)。コレラは反面、衛生的な近代都市の生みの親となったのである[47]。
結核

結核は、結核菌によって引き起こされ、全身の倦怠感、食欲不振、体重減少、37℃前後の微熱が長期間にわたって続く、就寝中に大量の汗をかくなどの症状をともない、咳嗽(痰をともなうこともともなわないこともある)が疾患の進行にしたがって発症してくる。かつては「不治の病」「死の病」「難病」とされ、「白いペスト」と呼ばれることもあった。
結核菌は1882年、細菌学者ロベルト・コッホにより発見され、1943年にはセルマン・ワクスマンとワクスマン研究室の学生であったアルバート・シャッツによるストレプトマイシンなどの抗生物質があらわれて[注釈 7]、結核は完治する病気となって、患者はいったん激減した。
しかし、近年、学校や老人関係施設、医療機関等での集団感染が増加しており、結核治療中の患者は日本だけで約27万人にのぼり、新たな結核患者が年間3万人も増加している。世界保健機関(WHO)の推計では世界人口60億人の3分の1にあたる20億人が結核菌に感染していると発表している[49]。これは、抗生物質の効かない耐性結核菌の発生によっており、「菌の逆襲」[50] とよばれることがある。また、後天性免疫不全症候群(AIDS)との結びつきが指摘され、「今や結核対策はAIDS対策でもある」[50] と考えられるにいたっている。
チフスの流行と識別
チフスはもともと、発疹チフスのときに見られる高熱による昏睡状態のことを、古代ギリシアのヒポクラテスが「ぼんやりした」「煙がかかった」を意味するギリシア語 typhus と表記したことに由来するといわれるが、長い間、発疹チフスと腸チフス、パラチフスの区別がなかった。
腸チフス・パラチフス
腸チフスやパラチフスは、16世紀のイタリアの数学者でもあり医者でもあったジェロラモ・カルダーノが発見者といわれているが、これはともにサルモネラの一種であるチフス菌によるもので発疹チフスとは全く異なる条件下、異なる病原体が原因で起こるもの(サルモネラ症)である。症状が似ているため区別が遅れた。1836年にようやく両者の識別がなされて、別の疾患として扱われるようになった。
発疹チフス

発疹チフスとはコロモジラミが媒介するリケッチアによる感染症で、高熱、せき、発疹が特徴である。人口密集地域、不衛生な地域にみられ、冬期、または寒冷地での流行が顕著である。1490年、スペイン兵がキプロス島から発疹チフスをもちこみ、ヨーロッパで流行し、1545年にはメキシコで流行した。
17世紀以降、ヨーロッパの王侯貴族や裕福な中・上級市民の間で頭髪を丸刈りにしてかつらをかぶる習俗が大流行した背景にはシラミ予防の意味もあったという。
1812年のナポレオンのロシア遠征の際にはフランス軍で大流行し、大勢の死者を出した。19世紀の発疹チフスの流行は、コレラとともに労働運動活発化の一因となり、各国は都市の改造や公衆衛生を徹底させるなどの都市政策をおこなった。第一次世界大戦下のロシアでは3000万人が罹患し、その1割にあたる人びとが死亡している。また、ナチス・ドイツによるユダヤ人虐殺のための強制収容所内でも大流行した。
フランスの細菌学者シャルル・ジュール・アンリ・ニコルはフランス植民地のチュニス(チュニジア)において風土となっていた発疹チフスを研究し、病院に入院すると感染しない傾向がみられるから院内と院外の条件を比較して、患者の衣服に着目した。ニコルは1928年に発疹チフスの研究でノーベル生理学・医学賞を受賞している。
リケッチア感染症の流行
リケッチア症は、リケッチアという病原体がダニなどの節足動物を媒介として引き起こす感染症である[51]。リケッチアはウイルス同様、細胞外では増殖できず、抗生物質も効かない。リケッチア症には、上述した発疹チフスのほか、ロッキー山紅斑熱や日本紅斑熱がある。ツツガムシ(ケダニ)によって媒介され、オリエンティア・ツツガムシ(ツツガムシリケッチア) への感染によって引き起こされるツツガムシ病もリケッチア症に属する[51]。
ウイルス性感染症の流行
麻疹
麻疹は一般にはしかといわれ、麻疹ウイルスによって感染する。感染力はきわめて強く、高熱、咳、鼻水、全身性の発疹をともない、口中にコプリック斑と呼ばれる白い斑点ができる[52]。日本でも古くから知られ、平安時代以降の文献にしばしば登場する「あかもがさ」は麻疹であろうと考えられている。正暦から長徳への改元のあった995年(正暦6年、長徳元年)に全国的な伝染病となって平安京を直撃、貴族も多数死亡して政治に混乱をきたした。
古来ほとんどの人が一生に一度はかかる重症の伝染病として知られ、かつては「命定め」とよばれて恐れられたため、全国各地に麻疹に関する民間信仰が伝わっている[52]。富山県高岡市では「はしか」が流行すると九紋龍の手形の紙をもらい、「九紋龍宅」と書いて門口に貼って病除けにした伝承がのこる。神奈川県横浜市や大和市、藤沢市に点在する鯖神社(左馬神社、佐婆神社とも)を一日で巡る「七さば巡り」をおこなうと「はしか」や百日咳の病除けになるといい、愛知県や三重県ではアワビの貝殻を戸口につるして「はしか除け」をしたという。江戸時代の庶民にとって、地震や火事とともに怖れられたのが感染症であったが、とくに疱瘡(天然痘)・麻疹(はしか)・水疱瘡(水痘)は「御役三病」と呼ばれて恐怖された[53]。
世界保健機関(WHO)では2015年3月27日、日本を麻疹の「排除状態」にあると認定した。「排除状態」は、日本に土着するウイルスによる感染が3年間確認されない場合に認定される(2014年の流行などは、日本国外から持ち込まれたウイルスのため、判断に影響していない)[54]
天然痘

人びとは牛痘を人間に植え付けることに抵抗感をもち、普及には時間を要した。
天然痘は、有史以来、高い死亡率、治癒しても瘢痕を残すことから、世界中で不治、悪魔の病気と恐れられてきた代表的な感染症である。痘瘡ともいい、天然痘ウイルスによる高熱、嘔吐、腰痛があり、全身に発疹する。すでに1万年前にはヒトの病気であったらしい[55]。天然痘で死亡したと確認されている最古の患者は古代エジプトの第20王朝のファラオラムセス5世であり、ミイラの頭部に天然痘の痘庖があることを確認している[55]。彼は紀元前1157年に死亡したとみられる。
165年のパルティア遠征中のローマ軍のなかで発生し、こののちローマ帝国内で流行したといわれる伝染病は、こんにちでは天然痘であると考えられており、これによりローマは深刻な兵力不足に陥って、国力衰亡の原因のひとつとなった。
天然痘は4世紀以来、アジア各地で流行している。中国では、ジェンナー(後述)による種痘(牛痘)が試みられる前から、発疹の瘡蓋(かさぶた)を用いた人痘がさかんにおこなわれていた[56]。日本では、律令国家の完成期で中央集権化が急速に進んだ奈良時代に天然痘が大流行し、天平7年(735年)から天平10年(738年)の流行では総人口の約3割が死亡したという試算もある[57]。好んで宴会をひらいた藤原武智麻呂、房前、宇合、麻呂の4兄弟(藤原不比等の子)は天然痘にかかって相次いで死去し、ときの最大権力者で不比等の孫ないし女婿にもあたる聖武天皇が東大寺大仏を建立することを決めた背景には、疫病をどうにかして鎮めたいという強い意思があったと考えられる[57]。
16世紀にスペインがアメリカ大陸を侵略した際、このウイルスを持ち込み、奴隷労働とあいまって先住民人口が激減する不幸な事態となった[58]。W.H.マクニールは、エルナン・コルテスが1521年に600人弱の部下で数百万の民を擁するアステカ王国を軍事的に征服したのみならず、文化的、精神的にも征服しえたのは、コルテス一行が持ち込んだ天然痘ウイルスによってアステカ王国の首都で天然痘が猛威をふるっていたにもかかわらず、従来のアステカの事物はそれに対しまったく無力であったことに起因するとしている[58][59]。
1533年のフランシスコ・ピサロによるインカ帝国の征服も、それに先だって中央アフリカから帝代のコロンビアの領域にもたらされた天然痘による死者が膨大なものであり、人口の60パーセントから94パーセントを失ったことによるとされる[19][55]。1526年にはインカ皇帝のワイナ・カパックや宮廷の臣下たちの大部分が天然痘がもとで死んでいるが、後継者とされたニナン・クヨチもまた天然痘で命を落としてしまった。そのため王位をめぐる争いがアタワルパとワスカルの異母兄弟のあいだで起こった[60]。圧倒的少数者であったピサロが勝利できたのは、鉄製の武器や馬の使用によるところが大きかった[60]。しかし、天然痘ウイルスによって人口が急激に減少したインカ帝国は、スペイン軍が侵入したとき、すでに内乱をかかえ、崩壊寸前であった[19][60]。アステカ、インカの両帝国の崩壊はいずれも馬や鉄器、火砲をもたない軍事的敗北の結果といわれるが、それ以前に天然痘が猖獗をきわめたことにともなう帝国側の戦闘力喪失が大きな要因だったのである[55][60]。
17世紀前半には北アメリカ東部のインディアンで天然痘が流行している。また、18世紀のフレンチ・インディアン戦争では、イギリス軍により生物兵器としてインディアン殲滅を目的に使用された例がある。また、アメリカ独立戦争では、英国軍をカナダに追いつめてカナダがアメリカ合衆国領となる事態までとなったが、このとき独立軍に天然痘が流行したといわれる[55]。なお、ヴォルフガング・アマデウス・モーツァルトも11歳のとき天然痘にかかり、その痕跡がいくつもあったといわれている。

1721年、オスマン帝国で発達したトルコの人痘接種法がヨーロッパに伝わったが、これは天然痘それ自体の発病の危険をともなうものであった。1798年、自らも人痘接種を受けたことのあるイギリスの医師エドワード・ジェンナーが牛痘にかかった者は人痘にもかからないという農婦の話を聞き、種痘を開発して8歳の少年に牛痘を接種した。これが世界における予防接種のさきがけであり、一種の人体実験でもあった。ジェンナーは自身の幼い子どもにも予防接種をおこない、また、種痘の乾燥保存に成功した[61]。これは、史上初のワクチンである天然痘ワクチンの嚆矢となった。
以後、種痘の普及に伴い急速に天然痘の流行は少なくなったが、ソ連の独裁者ヨシフ・スターリンは顔にはっきりと痘痕が残っており、天然痘によるものとされている。なお、アメリカ合衆国で最初に接種を受けた人物のなかに第3代大統領のトマス・ジェファソンがいる[61]。
天然痘は、1958年に世界保健機関(WHO)総会で「世界天然痘根絶計画」が可決され、根絶計画が始まった。1970年には西アフリカ全域から根絶され、翌1971年に中央アフリカと南米から根絶された。1975年、バングラデシュの3歳女児の患者がアジアで最後の記録となり、アフリカのエチオピアとソマリアが流行地域として残ったが、1977年、ソマリアのアリ・マオ・マーランを最後に天然痘患者は報告されておらず、3年を経過した1980年5月8日にWHOは根絶宣言を行った。
天然痘ウイルスは現在、アメリカとロシアのバイオセーフティーレベル4の施設で厳重に管理されている。天然痘は、ヒトに感染するウイルス性感染症のなかでは、人類が根絶した唯一の感染症である。
ポリオ(急性灰白髄炎)

ポリオは、小児に発症が多かったことから「小児麻痺(しょうにまひ)」の名でも知られ、日本での正式名称は「急性灰白髄炎」である。
ポリオの名称は、英語の poliomyelitis の前半部分(灰白部)に由来しており、中枢神経である脳灰白部と脊髄に病変が生じるところからの名称である。ポリオは、ピコルナウイルス科エンテロウイルス属のポリオウイルスを病原体とする感染症であり、脊髄神経の灰白質をおかすため、はじめの数日間は風邪をひいたような症状があらわれるが、その後急に足や腕がまひして動かなくなる病気である。
ポリオウイルスに感受性があるのは霊長類だけであり、自然宿主はヒトだけである。ポリオについても、その歴史は古く、エジプト第18王朝(紀元前1403年-紀元前1365年)の石碑に、片足が萎縮して杖をついた人物が刻されているが、これが症状からみてポリオであろうと推定されている[62]。日本では、北海道洞爺湖町の縄文時代後期の考古遺跡入江貝塚から出土した女性人骨にポリオ痕跡の可能性が高い遺体が認められる[63] が、日本へのポリオ流入は明治以降であるという有力な反論があり、定説には至っていない[62]。
ポリオウイルスに感染したとしても、後遺症として麻痺がのこるのは100分の1ないし1,000分の1といわれている[62]。ポリオ患者として知られる著名人は数多く、そのなかで麻痺がのこったのは不運なケースといえるが、その麻痺を克服して成人後に大きな業績を成し遂げた人も多い。たとえば、日本社会党委員長であり横浜市長も経験した飛鳥田一雄、ニュートリノの研究で2002年のノーベル物理学賞を受賞した小柴昌俊、1960年ローマオリンピックで女子短距離3種目(女子100m、200m、400mR)で金メダルを獲得したウィルマ・ルドルフなどが知られる。

なお、ポリオ患者として有名であった人物に第32代アメリカ合衆国大統領のフランクリン・ルーズベルトがいる。1921年にポリオに罹患したF.ルーズベルトはみずからの麻痺症状の治療のために、1926年にジョージア州ワームスプリングスの温泉地に土地を購入して別宅を建てた。しばしば同地に滞在したため、別宅は「リトルホワイトハウス」と呼ばれ、1945年4月にそこで死去している[62]。
F.ルーズベルトは、みずからの障害体験から障害者支援には積極的で、大統領就任後、ポリオ対策のために国立小児麻痺財団(the National Foundation for Infantile Paralysis)[注釈 8] を設立して募金活動をおこない、ワームスプリングスには彼の死後、ルーズベルトポリオ病院が建てられた[62]。ただ、かれ自身は日常生活において車いすを用いていたものの、その姿をマスメディアにみられるのを嫌い、車いす姿の写真も2枚しか残っていない。また、メディア側もあえてそのことを報道しなかったため、当時のアメリカ国民は大統領に麻痺があったことはほとんど知らなかったという[62]。
2003年、F.ルーズベルトは実はポリオではなく、神経疾患であるギランバレー症候群であったという記事がアメリカ合衆国の医学情報誌に報告された[62][注釈 9]。それによれば、39歳という壮年に達してから発症したことや、彼の症状8項目のうちの6項目がギランバレー症候群に特徴的な症状を示し、ポリオを示す症状は2項目にすぎなかったことから、ギランバレー症候群であった可能性が高いということである。ワームスプリングスのポリオ病院も、こんにちではリハビリテーション施設に変わっている[62]。
ウエストナイル熱・ウエストナイル脳炎と日本脳炎
ウエストナイル熱の病原体である西ナイルウイルスは、フラビウイルス科に属し、その1属である狭義のフラビウイルス属は、デングウイルス(DEN)、日本脳炎ウイルス(JE)、ダニ媒介性脳炎ウイルス(TBE)、黄熱ウイルス(YFV)の4グループに分類され、そのうち、日本脳炎ウイルスのグループを構成するのは西ナイルウイルス(WN)、セントルイス脳炎ウイルス(SLE)、マレーヴァレーウイルス(MVE)、クンジンウイルス(KUN)、そして狭義の日本脳炎ウイルス(JE)の5ウイルスである[64]。
ウエストナイル脳炎

「マラリア」節でふれたように、従来、紀元前323年6月10日にメソポタミアのバビロンで死去したマケドニア王国のアレクサンドロス3世(大王)は、その高熱という症状やインドからの帰還での死という地理的要素から、古来、死因はマラリアであると考えられてきた。しかし、2003年、アレクサンドロスの死は西ナイルウイルスによるウエストナイル脳炎ではなかったかという学説が登場した[64][注釈 10]。
その根拠は、古代のバビロンが現代の西ナイルウイルスの流行する分布域に属していることのほか、1世紀から2世紀にかけて活躍したギリシア人著述家プルタルコスの『対比列伝』(「プルターク英雄伝」)[65] のなかの以下のような記述である。
アレクサンドロスがバビュローンに入ろうとしている時に、(中略) 城壁のところまで行くと、多くのカラスが喧嘩をして互いにつつきあい、その内幾羽かが大王の足元に落ちた。
公的な記録によれば、アレクサンドロス大王は高熱を発してずっと熱が下がらず、そのあいだ激しくのどが渇いて葡萄酒を飲み、うわごとがはじまって、発熱後10日目に亡くなったといわれる。これらの症状は、ウエストナイル熱やウエストナイル脳炎の症状と矛盾しない[64]。
動物媒介性の感染症の新たな出現や伝播は、飛行機や船による人類や文物の大量移動を基礎として、たとえば近代化・工業化や地球温暖化などによって媒介動物である蚊の生息条件が変化して分布域が変動・拡散し、また、その宿主の生息域が変動するなどの事象によっており、「感染症の生態学」と呼ぶべきひとつの研究領域が成り立つような条件を生じさせているが、他方では、アレクサンドロスの死因のように、過去にさかのぼって史実の解釈さえ再検討の俎上に乗せる可能性を有しているのである[64]。
日本脳炎

日本脳炎(Japanese encephalitis)は、日本脳炎ウイルスによる脳炎であり、日本や東アジア、東南アジアを分布域とする。
感染者の発症率は0.1パーセントから1パーセントと推定されており、そのほとんどが不顕性感染である。日本での媒介者は主としてコガタアカイエカといわれるが、熱帯地域では他の蚊も媒介する。潜伏期は6日ないし16日間とされ、高熱を発して、痙攣や意識障害におちいる。発症してからは対症療法にたよるしかない。発症した場合の致死率は10ないし20パーセント程度と推定されるが、発症者の半数以上は脳にダメージを受け、脳障害や身体の麻痺などの重篤な後遺症がのこる。
1954年(昭和29年)、日本では不活化ワクチンの勧奨接種が開始され、1965年(昭和40年)には高度精製ワクチンの使用がはじまった。日本での患者は、1967年(昭和42年)から1976年にかけての積極的ワクチンの接種によって、劇的に減少したといわれている。
インフルエンザ
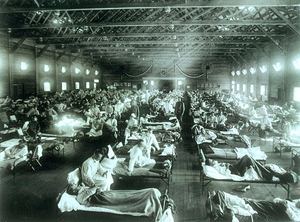
紀元前412年、「医学の父」と呼ばれたヒポクラテスは、すでにインフルエンザと思われる病気の大発生について記録している。
インフルエンザは、1889年に大流行したとき、ドイツの元軍医でコッホの衛生研究所にいたリヒャルト・プファイファーが患者よりグラム陰性の細菌を分離することに成功し、1892年に「インフルエンザ菌」と名づけ、これこそがインフルエンザの病原体であると発表した。こののち、インフルエンザの病原体をめぐっては論争が繰り広げられたが、1933年に決着した[66]。
最も被害を出したインフルエンザの流行は、スペイン風邪である。1918年、アメリカ合衆国の兵士の間で流行しはじめ、人類が遭遇した最初のインフルエンザの大流行(パンデミック)となり、感染者は6億人、死者は最終的には4000万人から5000万人におよんだ。当時の世界人口は12億人程度と推定されるため、全人類の半数もの人びとがスペイン風邪に感染したことになる。この値は、感染症のみならず戦争や災害などすべてのヒトの死因の中でも、もっとも多くのヒトを短期間で死に至らしめた記録的なものである。死者数は、第一次世界大戦の死者をはるかにうわまわり、日本では当時の人口5500万人に対し39万人が死亡、アメリカでは50万人が死亡した。
新興感染症
新興感染症は世界保健機関(WHO)の定義によると、新興感染症は「かつては知られていなかった、この20年間に新しく認識された感染症で、局地的に、あるいは国際的に公衆衛生上の問題となる感染症」とされている。
エイズ

1981年6月にアメリカのロサンゼルスに住む同性愛男性4人に初めて発見され症例報告された新興感染症である。ただし、これはエイズと正式に認定できる初めての例で、疑わしい症例はすでに1950年代から報告されており、中部アフリカ各地などで「痩せ病」(slimming disease)という疾患群が報告されていた。1982年7月、この病気はAIDS(後天性免疫不全症候群)と名づけられ、1984年にはエイズウイルスが発見された。1981年の症例報告後、わずか10年程度で感染者は世界中で100万人にまで広がった。
日本では、1986年(昭和61年)の松本事件、1987年(昭和62年)の神戸事件・高知事件など「エイズ・パニック」と称される一連のパニックが引き起こされた[67]。これは、行政当局や医療機関のあり方に問題がなかったわけではなかったが、むしろパニックに仕立て上げていったのはマスメディアであった[68]。アメリカでエイズが広がり始めた当初、原因不明の死の病に対する恐怖感に加えて感染者に同性愛者や麻薬常習者が多かったことから、感染者に対して社会的な偏見が持たれることも多かった。アメリカは、「エイズ・パニック」を体験した最初の国であった[68]。
現在は、病原体としてヒト免疫不全ウイルス(HIV)が同定され、異性間性行為による感染や出産時の母子感染も起こりうることが広く知られるようになった。しかし、未だこの病気に対する知識の不足から来る差別や偏見がみられる。
日本では、おもに血友病の患者に対して非加熱製剤を治療に使用したことから、多数のHIV感染者およびエイズ患者を生む薬害エイズ事件をひきおこし、大きな社会問題となった。それ以外でHIVに感染する可能性は、HIV感染者との性行為であるため、相手がHIVに感染していないことが確実でなければ性行為をおこなわないか、あるいはコンドームを用いて感染の可能性をなくすことが大切である。また、早期に治療を開始するためには、HIV抗体検査が必要である。
エイズは、アメリカをはじめ世界各地で患者や感染者が増加しており、現代医療の大きな課題といえる。各国でエイズ予防キャンペーンが繰り広げられている。
エボラ出血熱

エボラ出血熱は、1976年6月のスーダンのヌザラ(Nzara)という町で倉庫番を仕事にしていた男性が急に39度の高熱と頭や腹部に痛みを感じて入院、その後、消化器や鼻から激しく出血して死亡したことを最初の確認例とする新興感染症である。そののち、その男性の近くにいた2人も同様に発症して、これを発端に血液や医療器具、エアロゾルを通して感染が広がった。最終的にヌザラでの被害は、感染者数284人、死亡者数151人というものだった。
この最初の男性は、ザイール(現コンゴ民主共和国)のエボラ川付近の出身で、森に深く入って炭焼き小屋に長く生活したことがあり、病原菌との関係が考えられるため、この病気を引き起こしたウイルスの名前を「エボラウイルス」と名づけ、病気も「エボラ出血熱」と名づけられた。症状は全身の出血のほか、臓器の壊死もある。その後エボラ出血熱はアフリカ大陸で10数回にわたって突発的に発生・流行しており、感染したときの致死率は50パーセントから89パーセントの範囲にあって非常に高く、また有効な治療法もないことから非常に怖れられている。ただし、血液感染のため、患者の血液に触れなければ二次感染はおこらず、アフリカにおいては病院の注射器や看護者を通じて感染が広がったものである[69]。
この感染症は、熱帯雨林の開発によって人が新たな病原体に遭遇したもので、ガボンではチンパンジーから感染したといわれているが、ウイルスの自然宿主はまだわかっていない[69]。2005年12月、ガボンの医学チームは、感染するが発病していないというコウモリを発見しており、宿主の可能性を報告した[69]。
エボラ出血熱は2014年7月以降、リベリア、シエラレオネ、ギニアなど西アフリカ諸国で大流行し、死者は1,000名を超えた。8月上旬には、この感染症の治療にあたった医療チームの外国人医師も感染した。医療チームの米国人2名に対して投与された実験用の抗体治療剤「ZMapp」に効果がみられたことから、この未承認薬の患者への投与承認を求める申請がWHOになされた[70]。また、この治療剤はアフリカ人医師にも投薬された[71]。一方、フランスでは、リベリアで医療活動中に感染して帰国した女性看護師に、日本の富士フイルム富山化学が開発したインフルエンザ治療薬・ファビピラビル(販売名・アビガン錠)が9月から投与され、快方に向かっていることが分かった。この治療薬は、エボラ出血熱に対する承認は得ておらず、エボラ出血熱の患者への投与は初めてだった[72]。
コロナウイルス感染症
SARS (2002-2004年)

20世紀にはいると、次々と新しいウイルスが登場したが、SARSコロナウイルス(通称SARSウイルス)は21世紀に見つかったウイルスであり、それによる感染症は重症急性呼吸器症候群(SARS)と呼ばれる。高熱、咳嗽、息切れ、呼吸困難、低酸素血症あるいは肺炎などの症状をともなう。
2002年11月16日に中華人民共和国の広東省で40歳代の農協職員が発症した例が最初とされたが、広州市呼吸病研究所は最初の患者は7月にさかのぼると発表している。11月の発症後、中国政府はこの疾患が広まらないよう対処するいっぽう、世界保健機関(WHO)にこの情報を知らせたのは2003年2月であり、自国の名誉と信用をまもるため報道を規制した。秘密にした結果、国際的な対応が遅れ、被害を拡大させてしまったため、中国政府はのちにこのことを謝罪している。
2003年4月3日、日本政府はSARSを新感染症として取り扱うことを発表、さらに4月17日、原因が判明したため指定感染症へ切り換える方針を発表した。4月上旬、SARSが大問題としてメディアで取り扱われている頃、中国政府の公式方針は変わったが、北京の軍病院で実際の患者数より少なく発表していたのが判明したのもこの頃である。国際世論の強い圧力ののち、中国政府はWHOなどの国際公務員がこの件に関する調査をおこなうことに同意した。これにより、過度の分散、形式主義、コミュニケーションの不足など、中国医療制度の古い体質が暴かれた。4月下旬、中国政府は患者数のごまかしが医療制度上の問題であることを認め、蒋彦永博士は中国政府のもみ消しを暴露した。こののち、北京市長や保険局長を含む多くの人が解任され、ようやくSARS調査と予防に向けた効率的で透明なシステムがつくられるようになった。
2003年7月5日にWHOはSARS封じ込め成功を発表した。最終的な罹患数は世界30ヶ国の8,422人が感染、916人が死亡した(致命率11%)[73]。
MERS (2012年-)
2012年に発見されたMERSコロナウイルスはヒトコブラクダを感染源として、ヒトに感染すると重症肺炎を引き起こした[74]。2012年9月以来[75]、2020年1月現在も流行中である。
2013年5月15日、サウジアラビアの病院の院内感染で「ヒト - ヒト感染」が初めて確認された[76]。2015年韓国でのアウトブレイクでは186人が感染し、36人が死亡した。2019年にもサウジアラビアで14人が感染し、5人が死亡した[77][78]。
2019年11月までに診断確定患者は2494人、死者858人[74]、約27ヶ国に感染例が波及している[79]。特別な治療法やワクチンはない[74]。
新型コロナウイルス・COVID-19 (2019年-)
2019年11月、中国湖北省武漢市から感染が始まった新型コロナウイルス(SARS-CoV-2)[80] による疾患は、新型コロナウイルス感染症(COVID-19)と呼ばれる[81]。
2021年8月5日現在、世界中で感染拡大が続いている(国・地域毎の2019年コロナウイルス感染症流行状況)。世界全体で2億人以上の感染が確認され、425万人以上が死亡した。一方で1億8000万人以上が回復している。一番多いのは米国で3500万人以上の感染、61万人以上の死亡が確認されている。
公衆衛生と感染症

コレラによる死者(黒点)の分布から規則的なパターンが読み取れる。スノウはコレラの原因がブロード街の中央にある手押し式の井戸であると判断した。最終的には、手押し井戸のポンプのレバーを取り外すことでコレラが収束した。後年の調査によると、肥料に用いるために備え付けられていた汚水溜めに1854年8月末の最初の患者の糞便が混入したこと、汚水溜めと問題の井戸が90センチメートルしか離れていなかったことが判明した。
公衆衛生の起源は古く、都市の起こりによって汚染水や塵芥の処理がなされないまま放置されると伝染病が発生することが、いわゆる「瘴気説」(空気感染説)として知られていた。古代に起源をもつ宗教の多くは、日常の食物や飲酒・性的関係の制限、清浄さの維持など、健康のための習慣づけを規範や教義として内包していることが少なくない。古代ローマでは、適切な汚物の排出は都市における公衆衛生の常識として理解されていた。また、ヨーロッパで黒死病が流行した14世紀には、死体を遠ざけておくことが感染を遠ざけると信じられた。
近代的な公衆衛生の概念は、19世紀のヨーロッパにおいて、産業革命後の急激な都市化にともなう住環境の悪化などが感染症の蔓延と結びついているものと考えられ、それに対応していくなかで発展してきた。また、科学的な疫学は1854年のロンドンでのコレラ大流行において、公衆の井戸水が原因であるとジョン・スノウが発見したことを嚆矢としている。スノウは当時主流であった瘴気説に対抗して細菌説を説いた。コレラは消毒の不足によって生じると考えた従来の瘴気説では、コレラの流行は自然発生的なものと考えられ、臭気が疫病をもたらすとされていた。しかしスノウは、同じ流行地域でも罹患者の分布は斑状に分散していること等の知見に注目して空気感染説に疑問を持ち、「汚染された水を飲むとコレラになる」という「経口感染仮説」を立てた。スノウは、患者が多数発生した地区で発生状況の精査をおこなったうえ、ある井戸が汚染源と推測、あてはまらない事例についても調査をおこなった。当時、ロンドンの水道会社はテムズ川から取水していたが、当時のテムズ川は汚濁がひどく衛生的とはいえなかった。スノウは患者発生マップと各水道会社の給水地域との比較照合を行い、特定の水道会社の給水地域においてコレラ患者が多発していることを突き止めた。同社の取水口は糞尿投棄の影響を受ける位置にあったのである。最終的に、行政当局がこの結果にもとづき、問題の井戸を閉鎖したことにより流行の蔓延を抑えることができた。
19世紀前半までのパリもまた悪臭に満ちた不衛生な都市であった[82]。フランス第二帝政の時代、首都を管轄するセーヌ県の県知事となったジョルジュ・オスマンは、皇帝ナポレオン3世の命を受けて、首都の「美化」を主眼とするパリ改造をおこなったが、同時に見えない部分に対しても「浄化と衛生化」のための都市改造をおこなった[82]。オスマンは、主要な道路を拡幅し、水については、遠隔地から水源水を導いて配給して各戸給水を目指し、また、暗渠式の下水道網を首都の地下に張り巡らせた[82]。

1882年、パリではチフスが大流行して3,352人の命が奪われ、また、1883年から84年にかけては約50年ぶりにコレラが再びパリで流行し、1884年にはコレラによる死亡者が986人に達した[83]。この頃、共和派のセーヌ県知事として就任したのが、ウジェーヌ・プベルである。プベルは赴任1ヶ月後の1883年11月、知事令によりゴミ箱(金属製の箱ないしバケツ)の使用を義務づけた[8]。県知事令は全11か条で、ゴミ箱の形状や容量はもとより、設置場所をも細かく規定したものであった。同様の条例は1884年3月にも発布され、これらにより、市民にはゴミの分別が義務づけられ、また、出されたゴミは当局が回収していくしくみが制度化された[8][84]。従来の、側溝に水を流して路上の塵芥を一掃する方式に加え、ゴミ箱を徹底的に利用する方式は大きな効果を挙げ、パリのゴミ処理問題は長足の進歩を遂げた[8]。プベルによってパリ市民にもたらされた新しい習慣は『フィガロ』紙などのマスメディアからも支持された。こうして、不衛生都市パリの汚名は返上され、衛生的な都市として生まれ変わった。フランス語の「プベル(poubelle)」は「ゴミ箱」を指す一般名詞として現在定着している[8]。しかし、ゴミ箱方式は、分別や管理にともなう費用を節減したい家主や、生活への脅威を感じた伝統的な廃品回収業者や古着屋からの抵抗を受けている。
1880年の「パリ大悪臭」とそれにつづく感染症の大流行は、一方では下水道の大幅な改造をもたらした。プベルらが進めようとする生活廃水と糞尿、清掃水、雨水などを一緒に排水するトゥ・タ・レグ(すべてを下水へ)の方式には、多くの根強い反対論があり、その採用に至るまでには紆余曲折があった[85]。とくに、ジョルジュ・オスマンは自らの傑作である回廊式下水道を糞尿で汚染されることに強い嫌悪感を示したといわれている[85]。しかし1892年、コレラが再び流行し、このことは、建物を直接下水道に接続させた際に生ずる費用を家主や管理者が負担する1894年の条例の発布につながった。こうして、全廃水下水道放流方式すなわちトゥ・タ・レグ方式の下水道システムが整備されたのである[86]。
日本では、明治の文明開化以降の近代的な「公衆衛生」に相当する概念として、当時医学の諸制度はドイツを手本としていたため、ドイツ語のHygiene(ヒュギエーネ)の概念が衛生ないし衛生学として受容されたが、イギリスの制度も参照された。このころ、長与専斎はヨーロッパを視察し、生命や生活を守る概念としてHygieneが社会基盤の整備を内包し、国家や都市を対象としていることから、その和訳について、あえて「養生」ないし「健康」「保健」を転用せず、『荘子』庚桑楚篇にある「衛生」の語をあてている。明治政府は、その初期においては1874年(明治7年)に医制を公布し、各地方に医務取締を設置、その後1879年(明治12年)には中央衛生会(地方には衛生課)を設置、公選によって衛生委員を置くなどの体制を採用した。しかし、1885年(明治19年)、このような民主的なシステムは廃止され、1893年(明治26年)には衛生医院の機能を警察部に移管、上意下達式になった。これは、日本の中央集権型行政の進展を意味するとともに、いっぽうでは、急速な感染症拡大への手早い対応をめざしていたためでもあった[87]。
日本ではロックフェラー財団からの支援もあって国立公衆衛生院が昭和初年に発足している。なお同衛生院第2代院長の古屋芳雄は、公衆衛生を「公衆団体の責任に於いて、われらの生命と健康とを脅かす社会的並びに医学的原因を除き、かつわれらの精神的及び肉体的能力の向上をはかる学問及び技術」と定義している。
感染症と現代
1980年、WHOは天然痘の根絶宣言を出した。人類は、医学の進歩や公衆衛生事業の進展により、近い将来、感染症を撲滅することができるだろうとだれもが楽観した。しかし、実際にはエボラ出血熱やヒト免疫不全ウイルス(HIV)の登場などにみられる新たな感染症(新興感染症)の登場や、結核・マラリアなどいったんは抑制に成功したかにみえたが再び流行した感染症(再興感染症)の時代をむかえている。さらに、医薬品に抵抗力をもつ、さまざまな薬剤耐性菌も出現している。
| 病名 | 病原体 | 発見(確認)年・国名 | 症状 | 感染経路 | |
|---|---|---|---|---|---|
| エボラ出血熱 | エボラウイルス | 1976年・スーダン | 全身出血、臓器壊死 | 血液・体液の接触 | |
| 後天性免疫不全症候群(AIDS) | ヒト免疫不全ウイルス(HIV) | 1981年・アメリカ合衆国 | 全般的な免疫力低下 | 性行為、血液感染など | |
| 腸管出血性大腸菌感染症 | 病原性大腸菌O157 | 1982年・アメリカ合衆国 | 下痢、腎機能低下 | 経口感染 | |
| C型肝炎 | C型肝炎ウイルス | 1989年・アメリカ合衆国 | 食欲不振、嘔吐、黄疸など | 血液・体液の接触、母子感染 | |
| 変質型クロイツフェルト・ヤコブ病 | 異常プリオンタンパク質 | 1996年・イギリス | 進行性の認知症、行動異常など | BSE牛の脳・脊髄などの摂取 | |
| 鳥インフルエンザ | トリインフルエンザウイルス | 1997年・中華人民共和国 | 発熱、咳、多臓器不全 | 病鳥およびその内臓・排泄物への接触 | |
| SARS(重症急性呼吸器症候群) | SARSウイルス | 2002年・中華人民共和国 | 発熱、咳、呼吸器症状(呼吸困難など) | 接触感染、飛沫感染 |
上表は、1970年代以降に発見された新興感染症のなかで主要なものである。感染症が再び問題となってきた背景としてはまず、人やモノの移動が大量かつ短時間におこなわれるようになったことがあげられる。中国南部を起源とするSARSがわずかな期間で世界中に広がったことは航空機の利用により人びとの移動が活発化したこと、さらには世界経済の一体化が進行していることとも深い関係がある。次に、熱帯雨林の開発により、人類が新しい病原体と出会うようになったことがあげられる。エボラ出血熱などが、そうした事例に属する。薬剤耐性菌の出現に関しては、医療現場で抗生物質が過剰に、または不適切に使用されたり、患者が自己判断で服用・投与をやめたりすることも原因のひとつと考えられている。さらに、インフルエンザの流行などでは、感染症にたいする警戒感が弱まり、予防接種などが十分でなくなってきたことが指摘されている。麻疹や風疹に関しても、予防接種の未接種などによって十全な免疫が獲得されないことが流行の要因と考えられ、そのため現在では基本的に2回接種することとしている[88]。

感染症にかかわるこうした時代状況は「細菌の逆襲」[89]、「疫病の時代」[90] などとも呼ばれている。21世紀にはいってからも、SARSが出現して世界的に猛威をふるった。将来的には、農業開発にともなう土地開発、環境破壊、都市化・工業化もふくむ環境変化によって、こうした新興感染症が今後も現れるであろうことが予想され、また、再興感染症もふくめて感染症を撲滅することは難しいという見通しが立てられている。このような状況にあって、必要なことは、過度に恐れることではなく、適度に恐れることであるという認識[91]、あるいはむしろ、感染症との「共生」がはかられるべきではないかという認識も広がっている[23]。
WHOは、パンデミックによる被害を軽減するために、
- 医療体制(抗ウイルス薬治療をふくむ)
- ワクチン
- 公衆衛生対応
- 個人防御
の4点を組み合わせて実施することの必要を呼びかけている[92]。
脚注
注釈
出典
参考文献
- 岩波書店辞典編集部 編『科学の事典 第3版』岩波書店、1985年3月。ISBN 4-00-080017-5。
- 竹内誠監修 編『ビジュアル・ワイド 江戸時代館』小学館、2002年12月。ISBN 4-09-623021-9。
- 毎日コミュニケーションズ 編『明治ニュース事典第7巻(明治36年-明治40年)』毎日コミュニケーションズ、1986年1月。ISBN 4-89563-105-2。
- 樺山, 紘一、木村, 靖二、窪添, 慶文 ほか 編『クロニック世界全史』講談社、1994年11月。ISBN 4-06-206891-5。
- 相良匡俊 著「都市と衛生」、樺山ほか監修 編『クロニック世界全史』講談社、1994年11月。
- 石坂尚武編訳 『イタリアの黒死病関係史料集』 刀水書房 2017年12月 ISBN 978-4-88708-435-3
- 飯島渉「病の中国史-インデックスとしての疾病-」『世界史の研究 208号』山川出版社、2006年8月。
- 家永三郎、鈴木良一、吉村徳蔵ほか 著「第10章 日本資本主義とアジア」、家永三郎 編『日本の歴史5』ほるぷ出版〈ほるぷ教育体系〉、1977年11月。ASIN B000J8YRCA。
- 生田哲『感染症と免疫のしくみ』日本実業出版社、2007年7月。ISBN 978-4-534-04260-6。
- 池田恵理子『エイズと生きる時代』岩波書店〈岩波新書〉、1993年3月。ISBN 4-00-430272-2。
- 石弘之『感染症の世界史』KADOKAWA〈角川ソフィア文庫〉、2018年1月(原著2014年)。ISBN 978-4-04-400367-8。
- 磯田道史『感染症の日本史』文藝春秋〈文春新書〉、2020年9月。ISBN 978-4-16-661279-6。
- 伊藤隆『日本の近代16 日本の内と外』中央公論社、2001年1月。ISBN 4-12-490116-X。
- 上田哲『根絶-世界初のポリオ発生ゼロを実現したロマン・ドキュメント-』現代ジャーナリズム出版会〈いるか叢書〉、1967年。ASIN B000JA8R5Q。
- 押谷仁、瀬名秀明『パンデミックとたたかう』岩波書店〈岩波文庫〉、2009年11月。ISBN 978-4-00-431219-2。
- 北本治 著「ペスト」、フランク・B・ギブニー 編『ブリタニカ国際大百科事典17 ヒラ—ペタ』ティビーエス・ブリタニカ、1975年2月。
- 倉持不三也『ペストの文化誌-ヨーロッパの民衆文化と疫病-』朝日新聞社〈朝日選書〉、1995年8月。ISBN 4-02-259633-3。
- 酒井シズ、村上陽一郎、養老孟司ほか 著、酒井シズ 編『疾病の時代』大修館書店、1999年2月。ISBN 4469212296。
- 鈴木隆雄『骨から見た日本人 古病理学が語る歴史』講談社〈講談社学術文庫〉、2010年1月。ISBN 4062919788。
- 田辺功 著「エボラ出血熱」、小学館 編『日本大百科全書』小学館〈スーパーニッポニカProfessional Win版〉、2004年2月。ISBN 4099067459。
- 遠山茂樹 著「条約改正」、日本歴史大辞典編集委員会 編『日本歴史大辞典第5巻 さ-し』河出書房新社、1979年11月。ASIN B000JBWCR4。
- 服部敏良『王朝貴族の病状診断』吉川弘文館〈歴史文化セレクション〉、2006年8月。ISBN 4-642-06300-5。
- 福田眞人『結核の文化史-近代日本における結核のイメージ』名古屋大学出版会、1995年2月。ISBN 978-4-8158-0246-2。
- 福田眞人『結核という文化-病の比較文化史』中央公論新社〈中公新書〉、2001年11月。ISBN 978-4121016157。
- 福田眞人『北里柴三郎-熱と誠があれば』ミネルヴァ書房〈ミネルヴァ日本評伝選〉、2008年10月。ISBN 978-4623049813。
- 藤森一平「感染症」『世界大百科事典 第6(カヘナ-キス)』平凡社、1988年。ISBN 4-58-202700-8。
- 松尾剛次『鎌倉新仏教の誕生』講談社〈講談社現代新書〉、1995年10月。ISBN 4-06-149273-X。
- 村上陽一郎『ペスト大流行——ヨーロッパ中世の崩壊』岩波書店〈岩波新書〉、1983年3月。ISBN 4004202256。
- 柳沢文徳『食品衛生』共立出版〈共立全書〉、1952年6月。ASIN B000JBCVVG。
- 柳下徳雄 著「麻疹」、小学館 編『日本大百科全書』小学館〈スーパーニッポニカProfessional Win版〉、2004年2月。ISBN 4099067459。
- 山田実 著「癩」、フランク・B・ギブニー 編『ブリタニカ国際大百科事典18』ティビーエス・ブリタニカ、1975年。
- 山本成之助『川柳医療風俗史』牧野出版社、1972年。ASIN B000J98RG6。
- 吉川昌之介『細菌の逆襲——ヒトと細菌の生存競争』中央公論社〈中公新書〉、1995年3月。ISBN 4121012348。
- フランク・B・ギブニー 編「マラリア」『ブリタニカ国際大百科事典 小項目事典6 ホエ—ワン』ティビーエス・ブリタニカ、1974年11月。
- ジョン・ケリー 著、野中邦子 訳『黒死病 ペストの中世史』中央公論新社、2008年11月。ISBN 978-4-12-003988-1。
- ジャレド・ダイアモンド 著、倉骨彰 訳『銃・病原菌・鉄(上)』草思社〈草思社文庫〉、2012年2月(原著2000年)。ISBN 978-4-7942-1878-0。
- ジュヌヴィエーヴ・ドークール 著、大島誠 訳『中世ヨーロッパの生活』白水社〈文庫クセジュ〉、1975年12月。ISBN 4-560-05590-4。
- キャロル・バラード 著、西川美樹 訳『ワクチンと薬の発見—牛痘から抗生物質へ—』文渓堂〈人がつなげる科学の歴史〉、2010年3月。ISBN 978-4-89423-660-8。
- プルターク 著、河野与一 訳『プルターク英雄伝 9 - アレクサンドロス、カエサル、フオーキオーン、小カトー -』岩波書店〈岩波文庫〉、1956年5月。ISBN 4003211693。
- ウィリアム・ハーディー・マクニール 著、佐々木昭夫 訳『疫病と世界史』新潮社、1985年5月。ISBN 4-10-508702-9。
- 文庫版(中央公論新社<中公文庫>)/ 上;2007年12月。ISBN 4122049547 /下;2007年12月。ISBN 4122049555
- 大森弘喜「19世紀パリの水まわり事情と衛生」『成城大學經濟研究』第196巻、成城大学、2012年3月、1-58頁、ISSN 0387-4753、CRID 1050001202604009344。
- 学術情報誌「モダン・メディア」 栄研化学
- 加藤茂孝「人類と感染症との闘い 第1回「人は得体の知れないものに怯える」」(PDF)『モダン・メディア』2009年。
- 加藤茂孝「人類と感染症との闘い 第2回「天然痘の根絶-人類初の勝利」-ラムセス5 世からアリ・マオ・マーランまで」(PDF)『モダン・メディア』2009年。
- 加藤茂孝「人類と感染症との闘い 第3回「結核」-化石人骨から国民病、そして未だに」(PDF)『モダン・メディア』2009年。
- 加藤茂孝「人類と感染症との闘い 第4回「ペスト」-中世ヨーロッパを揺るがせた大災禍」(PDF)『モダン・メディア』2010年。
- 加藤茂孝「人類と感染症との闘い 第5回「ポリオ」-ルーズベルトはポリオではなかった?」(PDF)『モダン・メディア』2010年。
- 加藤茂孝「人類と感染症との闘い 第6回「ウエストナイルウイルス」-アレキサンダー大王の死因?」(PDF)『モダン・メディア』2010年。
関連項目
外部リンク
- 滋賀大学経済経営研究所
- 阿部安成「都市の縁辺を考える(上) : 20世紀初頭の横浜スラム再考」『彦根論叢』第335巻、滋賀大学経済学会、2002年3月、91-110頁、CRID 1050001202770496896、hdl:10441/1003、ISSN 0387-5989。
- 阿部安成「都市の縁辺を考える(下) : 20世紀初頭の横浜スラム再考」『彦根論叢』第336巻、滋賀大学経済学会、2002年6月、53-79頁、CRID 1050282677762480384、hdl:10441/996、ISSN 0387-5989。
- 大森弘喜「19世紀パリの水まわり事情と衛生(続・完)」『成城大學經濟研究』第197巻、成城大学、2012年7月、1-68頁、ISSN 0387-4753、CRID 1050282677580720128。
